Содержание
Задание
№ 1. 3
Здравоохранение – отрасль экономики. Отраслевая структура
здравоохранения 3
Задание № 2. 10
Методика ценообразования
в здравоохранении. 10
Задание № 3. 17
Задача. 17
Задание № 4. 20
Тестовое задание. 20
Список литературы.. 22
Задание № 1
Здравоохранение – отрасль экономики. Отраслевая структура
здравоохранения
Улучшение здоровья населения не может быть
достигнуто только с помощью преобразований (даже самых радикальных) в системе
медицинского обслуживания населения [3, с. 155]. В этой связи интересны две
трактовки понятия здравоохранения, которые предложены участниками
Всероссийского Пироговского съезда врачей. В
программном докладе съезду говорилось: «Под здравоохранением как общественной
функциональной системой понимается весь комплекс государственных,
коллективно-групповых и личных мероприятий, направленных на защиту жизни и
здоровья каждого человека и всего населения. В таком широком плане здравоохранение
включает все элементы окружающей природной и социальной среды, в том числе и
систему непосредственного жизнеобеспечения, а также образ и условия жизни
населения, уровень его образования и культуры – все то, что способствует защите
жизни и здоровья, максимальному продлению активной творческой жизни человека. В
более узком плане системой здравоохранения называют ту совокупность служб,
органов и учреждений, которые непосредственно заняты медико-санитарным делом,
изучением здоровья и его нарушений, профилактикой, распознаванием и лечением
болезней».
Понятие отрасли характеризует сферу предложения
какого- то товара. В экономике любой страны выделяют несколько основных
отраслей. Наименование отрасли определяется товаром или услугой, которые
производят функционирующие в них организации[6,с . 122].
Отрасль здравоохранения наряду с другими
отраслями в экономике страны имеет ряд своих специфических особенностей.
Основным отличительным признаком отрасли здравоохранения являются оказываемые
медицинские услуги.
Отрасль здравоохранения, безусловно, играет
огромнейшую роль. Здравоохранение сопровождает человека от рождения до смерти.
В этом одна из отличительных особенностей на услуги отрасли здравоохранения:
спрос на них был, есть и будет всегда.
Отрасль здравоохранения представляет собой
систему социально- экономических и медицинских мероприятий, цель которых
сохранить и повысить уровень здоровья каждого отдельного человека и населения в
целом. Характер и содержание отрасли здравоохранения зависят от способа производства,
степени развития производительных сил, уровня развития техники и в целом медицинской науки.
Вопросами здравоохранения важно заниматься с точки зрения накопления
человеческого капитала.
Особенным показателем, используемым в отрасли
здравоохранения является показатель DALY- глобальное
время болезни.
Проблему здравоохранения не рассматривают как проблему будущего, а как проблему
сегодняшнего дня. Основные показатели, используемые в отрасли здравоохранения[5,с . 12]:
1.
показатель
рождаемости,
2.
психическое здоровье
человека.
Надо создавать
благоприятные условия для рождаемости. Здоровье должно быть доступным
сегодня для всех слоев населения.
Известно, что система муниципального
здравоохранения крупных городов и небольших муниципальных образований имеет существенные
отличия, которые систематизированы и отражены в таблице 1.
Таблица 1
Характерные признаки
здравоохранения
разных типов муниципальных
образований.
|
Признак муниципального здравоохранения
|
Крупный промышленный город
|
Сельский район, либо малый город
|
|
Бюджет здравоохранения
|
Бюджет МО бездефицитен, либо имеет
небольшой дефицит.
|
Дотационность местного бюджета
|
|
Средства ОМС
|
Страховые взносы собираются в полном
объеме
|
Систематическое невыполнение плана сбора
взносов вследствие сложного экономического положения местных предприятий
|
|
Лечебная база
|
Достаточная для оказания полного спектра
медицинских услуг по всем необходимым профилям
|
Слабая диагностическая и лечебная база,
небольшой спектр профилей коечного фонда вынуждает МО размещать заказы на
других территориях
|
|
Территориальные нормативы затрат на
единицу объема медицинской помощи
|
Высоки, в следствии использования новых
технологий, высокой категорийности медицинских
учреждений
|
Невысокая стоимость единицы объема
медицинской помощи
|
|
Работа коечного фонда
|
Выше нормативной
|
Ниже нормативной
|
|
Направление межтерриториальных потоков
|
Высокий удельный вес иногородних
пациентов в структуре пролеченных больных
|
Иногородние пациенты практически
отсутствуют.
Население предпочитает получать
специализированную и высокотехнологичную помощь за пределами муниципального
образования
|
|
Состояние межтерриториальных расчетов в
системе ОМС
|
Хроническая задолженность прилегающих
малых территорий перед муниципальным здравоохранением крупных МО
|
|
Состояние межтерриториальных расчетов в
бюджете
|
Межтерриториальные расчеты по бюджету не
ведутся
|
В субъектах Федерации обеспечением охраны
здоровья, помимо администрации регионов, непосредственно занимаются местные
органы управления здравоохранением, которые называются по разному:
министерства, департаменты, комитеты, управления.
В настоящее время различают три системы
здравоохранения. Они обусловлены политическими и социально-экономическими
факторами. Причем первостепенное значение имеют ресурсы, средства обеспечения
здравоохранения и их источники. В сложившейся у нас в стране ситуации - это
государственный бюджет, страховые фонды, общественные и частные
ассигнования[7,с . 199].
В основах законодательства РФ об охране
здоровья граждан приведены: государственная, муниципальная и частная системы. Однако,
учитывая средства обеспечения здравоохранения, в настоящее время в РФ пока
преимущество имеет государственная система, в отличие от преимущественно
страховой (как в странах Западной Европы) или частной (как в США). Надо
отметить, что нет стран, где была бы только одна система здравоохранения, чаще
она смешанная.
1. Традиционная для нашей страны государственная система,
которая включает органы управления здравоохранением Минздрава России и
Минздрава республик в составе РФ, органы управления здравоохранением областей,
городов Санкт-Петербурга и Москвы; РАМН, санитарно-профилактические учреждения
и организации, фармацевтические предприятия. Эти учреждения и организации
являются юридическими лицами.
В пределах своей компетенции они планируют и
осуществляют меры по регистрации государственной политики и выполнению программ
в области здравоохранения. К государственной системе здравоохранения относятся:
Департамент государственного санэпиднадзора МЗ РФ и
Центры госсанэпиднадзора в субъектах федерации; лечебно-профилактические,
аптечные, научно-исследовательские, санитарно-профилактические и
образовательные учреждения; Российская Академия медицинских наук, а также
учреждения судебно-медицинской экспертизы и предприятия по производству
медицинской техники и препаратов. Государственная система здравоохранения
включает лечебно-профилактические учреждения, организации и предприятия других
ведомств, которые не подчиняются Министерству здравоохранения. Это легче
представить на нижеприведенной схеме.
Первичное звено здравоохранения основу его
службы составляет здравоохранения составляют медико-санитарные посты,
здравпункты, медико-санитарные части – это до врачебная амбулаторная помощь,
затем врачебные участки, районные амбулатории и участковые больницы.
2. Муниципальная система здравоохранения находится в
муниципальной собственности, включает муниципальные ЛПУ, НИИ, фармацевтические
предприятия и аптеки, учреждения судебно-медицинской экспертизы. Муниципальные
органы управления здравоохранением несут ответственность за
санитарно-гигиеническое образование населения, обеспечение объема медицинской
помощи, осуществление контроля за его качеством и за государственными
муниципальными учреждениями, предприятиями, а также лицами, занимающимися
частной медицинской практикой.
3. Частная система здравоохранения действует наряду с государственной
системой, создавая возможность конкурирования в качестве оказания медицинской
помощи. Из теневой деятельности она стала легальной и занимает в среднем около
40% услуг в некоторых отраслях медицинской деятельности и больше половины в
стоматологии и венерологии. В 2001 году создана Общероссийская ассоциация
врачей частной практики. К частной системе здравоохранения относятся ЛПУ и
аптечные учреждения, научно-исследовательские и образовательные учреждения,
имущество которых находится в частной собственности, юридические лица,
создаваемые и финансируемые общественными объединениями, физическими лицами,
хозяйственными обществами и учреждениями. Граждане, занимающиеся частной
медицинской практикой и фармацевтической деятельностью осуществляют свою
деятельность в соответствии с Основами законодательства РФ об охране здоровья
граждан.
Для создания порядка нужна четкая правовая
нормативная база частной системы здравоохранения. Проект этого закона давно
разработан, рассмотрен и уже несколько лет находится в Государственной Думе. От
его принятия ожидается значительное расширение возможностей здравоохранения без
затрат бюджетных средств. Предусмотрено включение частной медицины в систему
оказания медицинской помощи по обязательному медицинскому страхованию. Это
позволит пациенту с таким полисом обращаться за помощью к частнопрактикующему
врачу или в частное лечебное учреждение.
Стратегия развития медицинской помощи, особенно
детям и матерям, основана на результатах проводимых научных исследований, а
также выделения Правительством в рамках целевых государственных Программ,
средств. В 1994 году была принята Президентская программа «Дети Росси», которая
включила 6 проблемных подпрограмм: «Дети Чернобыля», Дети Севера»,
«Планирование семьи», «Индустрия детского питания», «Дети - инвалиды», «Дети-
сироты. Стратегия развития медицинской помощи, особенно детям и матерям,
основана на результатах проводимых научных исследований, а также выделения
Правительством в рамках целевых государственных Программ, средств. В 1994 году
была принята Президентская программа «Дети Росси», которая включила 6
проблемных подпрограмм: «Дети Чернобыля», Дети Севера», «Планирование семьи»,
«Индустрия детского питания», «Дети - инвалиды», «Дети-сироты. Разработаны и
функционируют правительственные программы «Вакцинопрофилактика»,
«Безопасное материнство» и другие.
Независимо от систем, здравоохранение имеет
отраслевую структуру. Различают следующие отрасли:
1. лечебно-профилактическую (больницы, поликлиники,
диспансеры и пр.);
2. охрану здоровья женщинам, матерям и детям;
3. санитарно-противоэпидемическую;
4.аптеки и фармацевтические предприятия;
5. Медицинские образовательные учреждения и НИИ;
6.Санаторно-курортные медицинские учреждения;
7.Судебно-медицинскую, патологоанатомическую и судебно-психиатрическую службы;
8.Фонды обязательного медицинского страхования.
Медицинские учреждения и отдельные лица должны быть
аккредитованы и иметь сертификат для занятия соответствующей деятельностью.
Каждое медицинское учреждение должно пройти
проверку на определение соответствия его деятельности установленным стандартам
по оказанию медицинской помощи и услуг, то есть аккредитацию (от лат. accredo - доверяю) и лицензирование.
Они проводятся в соответствии с Постановлениями Правительства РФ «О
лицензировании отдельных видов деятельности» от 11.02.02 №135 и «Об утверждении
Положения о лицензировании медицинской деятельности» от 04. 06. 02 №499 и
федеральным законом РФ: «О лицензировании отдельных видов деятельности» от
08.08.01 №128. Аккредитацию проводят аккредитационные
комиссии, создаваемые из представителей органов управления здравоохранением,
профессиональных медицинских ассоциаций и страховых медицинских организаций на
республиканских (для республик в составе Российской Федерации), территориальных
(краевой, областной или автономных образований) и городских (Москва и
Санкт-Петербург) уровнях. Финансирование аккредитационных
комиссий осуществляется за счет оплаты процедур аккредитации, рассмотрения
споров или из иных источников, не запрещенных законами РФ.
Контроль за деятельностью аккредитационной
комиссии возлагается на органы государственного управления. Аккредитационные
комиссии состоят из администрации, членов комиссии и работающих по контракту
экспертов. Общее руководство комиссией осуществляет председатель, который
избирается на заседании комиссии сроком на 3 года (не более двух сроков подряд)
из членов комиссии тайным голосованием, простым большинством голосов и
утверждается органом государственного управления. Экспертами являются
высококвалифицированные специалисты по различным видам медицинской
деятельности[10,с . 188].
Аккредитацию медицинских учреждений и лиц,
занимающихся медицинской деятельностью проводят соответственные комиссии,
которым в установленном порядке представляется перечень документов. Сроки
проведения аккредитации и тарифы устанавливаются региональными органами
государственного управления. Срок действия сертификата не должен превышать 5
лет, но по инициативе медицинского учреждения или ассоциации, либо по решению
суда аккредитация может быть проведена и ранее.
Задание № 2
Методика ценообразования
в здравоохранении
Медицинская помощь
наделена всеми свойствами товара: она имеет потребительскую стоимость
(удовлетворяет жизненную потребность в здоровье), обладает денежным выражением.
Цена представляет собой
денежное выражение стоимости медицинской услуги, является показателем ее
величины, количества и качества труда. Основными структурными составляющими
цены является себестоимость оказания медицинской помощи и прибыль. Прибыль —
часть чистого дохода, включаемая в цену пропорционально видам затрат[3,с .88].
Можно выделить четыре
вида стоимостных расценок в здравоохранении:
• стоимостные расценки
медицинского обслуживания, основанные на фактически сложившихся затратах;
• цены на медицинскую
помощь сверх установленных норм;
• цены на платные
работы, оказываемые учреждениями здравоохранения;
• цены индивидуальной трудовой деятельности врача
В
соответствии с логикой теории спроса и
предложения чем выше заболеваемость, тем более высокой должна была бы быть цена
медицинской услуги. Особенно большой взлет цен должен был бы наблюдаться при
эпидемиях, когда спрос на медицинские услуги значительно превышает предложение.
Если в медицинском ценообразования применять закон спроса и предложения, то
уровень доходов врачей будет зависеть от заболеваемости и потребности на
медицинские услуги. Если доход врачей будет снижаться с сокращением спроса на
медицинские услуги, то у них может возникнуть желание поддерживать спрос на
достаточно высоком уровне, так как от этого будет зависеть их финансовое
положение. Далее, по законам маркетинга для социально-экономической самозащиты
своих интересов медики должны были бы принимать меры: Работать на опережение
возможной неблагоприятной для них рыночной ситуации и заранее моделировать
желаемую им рыночную конъюнктуру. А это означает, что они должны были бы
приветствовать появление и рост заболеваемости, так как это позволило бы
стабильно заполнять приемные пациентами. Но такое возбуждение экономического
интереса у производителей медицинских услуг противоречит профессиональному
предназначению врача и поэтому несовместимо с медициной. Но общество со своей
стороны не должно подталкивать медиков, принуждать их к насилию над своей
профессиональной совестью. Общество в целях ограждения врачей от диктата закона
спроса и предложения должно вывести медицинскую деятельность из орбиты рыночной
зависимости, создать врачам условия для нормального труда и воспроизводства
медицинской деятельности, а также нормального жизненного обустройства врачей и
их семей[4,с. 109].
Недостаточная
возможность объяснить формирование цен
на основе спроса и предложения побудило экономистов начать поиск
объективной основы цен, то есть центра, к которому они тяготеют,
непосредственно в свойствах самого товара. Товары, с одной стороны, являются
полезными вещами, полезными услугами, а с другой – продуктами производства,
изготовление которых требует определенного количества труда, затрачиваемого на
их производство. Развитие первой точки зрения привело к теории полезности,
второй – к теории трудовой стоимости.
Сторонники
первой теории считают, что чем полезнее продукт для человека, тем выше должна
быть его стоимость и цена. Согласно составленной ими шкале потребностей, самую
высокую стоимость должны были бы иметь пищевые продукты, а низкую – предметы
роскоши. На самом деле все совершенно иначе. В виду этого несоответствия теории
полезности общеизвестным фактом, многие экономисты пришли к выводу, что
полезность не может быть тем общим, что делает товары соизмеримыми и определяет
закон движения цен. На этом основании
теория полезности была признана несостоятельной. Абсурдность данной теории
наиболее ярко видна в медицине. Нельзя объяснить более высокую цену за операцию
на желудке тем, что она полезнее, чем лечение зуба. К тому же медицинские
услуги качественно разнородны, несоизмеримы и не взаимозаменяемы. То, что
полезно для одного пациента, может быть опасно для другого.
Таким
образом, объяснить ценообразование в медицине на основе теории полезности
невозможно[9, с. 133].
Обратимся к
теории трудовой стоимости. Остановимся на некоторых ее положениях, имеющих
непосредственное отношение к методическим подходам исследования стоимости и
цены медицинской услуги. Теория трудовой стоимости использует следующие
основные экономические категории, взаимосвязанные друг с другом: общественно
необходимые затраты, цена, издержки производства, рыночная стоимость, рыночная
цена и т.д. Согласно этой теории, стоимость товара определяется количеством
труда, затраченного на его производство. Цена является денежным выражением
стоимости. Чем больше труда требуется для изготовления того или иного товара,
тем выше его стоимость и наоборот. Обмен товаров должен совершаться в соответствии
с количеством общественно необходимого труда, затраченного на их производство.
Закон стоимости требует, во-первых, чтобы на производство товара затрачивалось
не более общественно необходимого времени; во-вторых, эквивалентного обмена
товаров в среднем; в-третьих, чтобы сумма цен, являющихся денежным выражением
стоимости, была равна сумме стоимостей.
При анализе
использования этой теории в медицине необходимо обратить внимание на
неординарность такого товара как медицинская услуга. Затраты труда, как и
везде, должны быть общественно необходимыми, общественно признаваемыми. Это
общественная признаваемость должна выражаться в
согласии общества обеспечить в обмен на предоставляемые обществу в целом и
личности в отдельности медицинской услуги возможность нормального производства
и воспроизводства на общественно нормальном уровне. Рынок не может быть мерилом
потребности общества в медицинской помощи и регулировать функционирование
медицинского производства. Одно из объяснений этому состоит в том, что рынок
имеет дело только с платежеспособными покупателями. Неплатежеспособных он
просто выталкивает из рыночного потребления. Поэтому рыночный спрос не отражает
полного, истинного спроса общества на те или иные товары или услуги.
При этом
возникает вопрос - на какой спрос должна ориентироваться медицина: на
платежеспособный или истинный. Сбрасывание с медицинского производства
неплатежеспособного покупателя медицинских услуг чревато опасными
медико-социальными последствиями также и для платежеспособных покупателей.
Платежеспособные вынуждены считаться с неплатежеспособными и ради своей
собственной безопасности. Например, если какой либо инфекционный больной
окажется неплатежеспособным, то, если он не сможет лечиться, он нанесет вред
здоровью и платежеспособным покупателям.
Таким образом
и теория трудовой стоимости не подходит для здравоохранения.
Для
здравоохранения наиболее предпочитаемой теорией является теория издержек
производства или затратный метод ценообразования, но на нем мы остановимся
позже.
Основная схема
ценообразования включает следующие этапы[4,с . 198]:
1.
Подготовительный этап – конкретизация задач и выбор
метода ценообразования, инструктивно-методическая работа.
2.
Этап сбора первичной информации и оперативного
экономического анализа – определение количественных и качественных
характеристик обслуживания больных, показателей состояния и использования
основных фондов.
3.
Этап определения себестоимости – расчет затрат на
заработную плату, прямых, косвенных и накладных расходов.
4.
Этап формирования цены – включение в структуру цены
коэффициента рентабельности, поправочных коэффициентов (надбавка – скидка),
заключительная экспертная оценка, калькуляция цены и оформление прейскуранта.
5.
Этап коррекционной работы – ввод инфляционных
коэффициентов, расчет цен на вновь вводимые услуги, использование новых методик
ценообразования.
На
подготовительном этапе формируется цели и задачи ценообразования. Цели
ценообразования могут быть различными. Например, обеспечение выживаемости
организации, завоевание лидерства по показателям доли рынка и качества.
Основными
задачами являются[4, с. 188]:
·
назначение цены (на основе «бюджетных оценок,
договорная, свободная, цена для расчета со страховыми организациями и т.д.);
·
условия оказания и оплаты медицинских услуг
(кому, где, когда будет оказываться данная услуга, кто и каким образом будет ее
оплачивать);
·
вид калькуляционного объекта (детальная услуга,
простая, комплексная медицинская услуга и т.д.);
·
метод расчета цены (затратный, нормативный,
гонорарный и т.д.).
От качества
выполнения этапа сбора первичной информации и оперативного экономического
анализа зависит достоверность конечных результатов. Из общепринятых форм
отчетности специалистами собирается необходимая для анализа информация,
рассчитываются все экономические показатели учреждения, которые в дальнейшем
используются для расчета цены на медицинские услуги.
Этап
определения себестоимости включает в себя расчет затрат на заработную плату,
прямых, косвенных и накладных расходов на оказание медицинской услуги.
Расчет
заработной платы традиционно складывается из двух основных моментов:
определение трудозатрат на оказание услуги и вычисление стоимости единицы
трудоемкости.
Прямые
затраты – это затраты которые остаются неизменными, каким бы не было количество
произведенных услуг (плата за аренду помещения, затраты на оборудования, на
выплату заработной платы).
Косвенные
затраты – непостоянные затраты, обеспечивающие условия для проведения
диагностических исследований и лечебных процедур. К ним также относятся затраты
на функционирование административно-хозяйственного персонала.
В накладных
расходах учитываются затраты, связанные с данной медицинской услугой
(хозяйственные, командировочные и прочие расходы).
После
определения основных элементов затрат начинается этап формирования цены.
Цен включает
в себя все затраты на производство медицинской услуги – себестоимость и
прибыль.
Прибыль
(доход) и рентабельность являются одним из важнейших показателей,
характеризующих эффективность здравоохранения. Прибыль рассчитывается путем
умножения себестоимости на нормативный процент рентабельности.
Рентабельность
оказываемых учреждением здравоохранения услуг определяется по следующей
формуле:
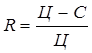 (1)
(1)
R=(Ц-С)/Ц, (2)
где R – рентабельность
оказываемых услуг;
Ц – цена
оказываемых услуг;
С –
себестоимость оказываемых услуг.
Размер
рентабельности определяется в размере до 25%. Но в настоящее время это
ограничение не действует. Минздрав РФ указал 25% прибыли в цене медицинской
услуги как рекомендательную цифру. Предела рентабельности нет. Однако нужно
знать, что найдется пациент, который будет готов заплатить такую цену.
Далее
наиболее грамотными экономистами и клиницистами проводится заключительная
экспертная оценка. Цель экспертизы – логическая и механическая проверка
прейскуранта[1, с. 123].
Оформление
документации – техническая работа, которой завершается расчет цен. Основными
итоговыми документами по расчету цен являются калькуляционные листы и
прейскурант. Калькуляционный лист это
очень важный и подробный документ по которому контролируется правильность
расчетов и проводится их коррекция. Прейскурант выполняет роль «визитной
карточки» цены – в нем указываются порядковый номер, код, калькуляционный
объект, калькуляционная единица и прейскурантная цена.
Текущая
коррекция цен – необходимое условие соответствия прейскуранта меняющимся
экономическим условиям. Эта работа должна проводиться регулярно, не реже одного
раза в квартал, а при необходимости и чаще. Для коррекции цен необходимо
учитывать как минимум три основных фактора: уровень инфляции, изменение
масштаба цен и покупательскую способность населения. Рост цен не всегда
напрямую коррелирует с уровнем инфляции, поэтому
необходим учет масштаба цен и степени чувствительности спроса к изменению цен.
Текущую коррекцию удобнее всего проводить с использованием ЭВМ, что позволит
избежать ошибок и сделать прейскурант динамичным, гибким, соответствующим
реальной экономической ситуации.
Задание № 3
Задача
УСЛОВИЕ ЗАДАЧИ
1) Для оценки воздействия загрязнения воздуха на состояние здоровья
изучите методику «Определение функции нанесенного ущерба через реакцию на дозу».
2) По программе борьбы с
загрязнением воздуха среднегодовая концентрация РМ – 10 должна снизиться на 10 мкг/м3 (от 150 до 140). Снижение уровня загрязнения распространяется на 5 млн.
жителей. Определите выгоду для здоровья, выраженную:
- в снижении
количества случаев обращения больных за
неотложной помощью (ОНП);
- в снижении
количества дней с ограниченной деятельностью (ДОД);
- в снижении количества заболеваний
дыхательных путей у детей (ЗНДП).
3) Определите
экономию затрат на одного человека и на
все население.
РЕШЕНИЕ
1) Средняя оценка снижения количества случаев обращения за
неотложной помощью (СО) определяется по формуле (3):
СО онп = СИ онп 1 чел * Q, (3)
Где Q - население, подверженное снижению
СИ онп 1
чел – среднее изменение на одного человека
Среднее изменение в ОНП на 100000 человек
определяется умножением 23,54 на ежегодное изменение в РМ – 10:
23,54 8 (-10) =
-235,4
Тогда среде изменение на
одного человека составит:
-235,4/100000= -0,002354
Тогда среднее изменение на все население составит:
СО =
-0,002354*5000000 = -11770 ( случаев)
Так как каждый
случай ОНП обходится ( по данным
показателей стоимости лечения в системе здравоохранения США) 258 долл., то экономия
от снижения количества случаев обращения за ОНП
составит:
На все население:11770*258 =
3036660 ( дол.)
На одного человека:
30366600/5000000 = 0,61 (долл.)
Таким образом, снижение среднегодовой концентрации РМ -10
повлечет за собой снижение количества обращения за скорой неотложной помощью на
11770 случаев в год. Экономия затрать на 1 человека составит 0,61 доллар, на
все население 3036660 долларов.
2) Среднее изменение в ДОД
на человека в год определяется умножением 0,0575 на изменение в РМ – 10:
0,0575*(-10) = -0,575 (
дней)
Так как каждый ДОД обходится
в 58 долларов, то экономя затрат в од
на 1 человека составит:
58*(-0,575 )= - 33,35 (
долл.)
На всех жителей:
-33,35*5000000 = -166750000 (долл.)
Таким образом, снижение среднегодовой концентрации РМ – 10
приведет к сокращению ДОД на 1 человека 0,575 дней. Экономия затрат
составит % на 1 человека: 33,35 долл.; на все население: 166750000 долл.
3) среднее изменение в ЗНДП в год определяется умножением 0,00169
на изменением РМ – 1:
0,00169*(-10) = -0,0169
Средняя оценка снижения количества заболеваний дыхательных путей
у детей определяется как произведение среднего изменения в ЗНДП в од на 1
человека на количество людей:
-0,0169*5000000 = -84500 (
случав)
Экономия затрат в на
все население при условии, что каждый случай ЗНДП обходится в 326 долл. Составит:
-84500 *326 = -27547200 (
долл.)
При расчете на 1 человека
экономия затрат составит:
-27547000/5000000 = -5,51
(долл.)
Таким образом, снижение среднегодовой концентрации р – 10 повлечет за собой снижение количества
заболеваний дыхательных путей у детей на 84500 случаев. Экономия затрат на все население составит 27547 долларов. А
на 1 человека – 5,51 доллар.
ОТВЕТ
1) снижение среднегодовой
концентрации РМ -10 повлечет за собой снижение количества обращения за скорой
неотложной помощью на 11770 случаев в год. Экономия затрать на 1 человека
составит 0,61 доллар, на все население 3036660 долларов;
2) снижение среднегодовой
концентрации РМ – 10 приведет к сокращению
ДОД на 1 человека 0,575 дней. Экономия
затрат составит на 1 человека: 33,35 долл.; на все население: 166750000
долларов;
3) снижение среднегодовой
концентрации РМ – 10
повлечет за собой снижение количества заболеваний дыхательных путей у
детей на 84500 случаев. Экономия затрат
на все население составит 27547 долларов. А на 1 человека – 5,51 доллар.
Задание № 4
Тестовое задание
1. Верно ли
утверждение, что система здравоохранения является совокупностью служб, органов и учреждений,
непосредственно занятых медико- санитарным делом, изучение здоровья и его нарушений
а) да
б) нет
2. Основной
показатель в отрасли здравоохранения-
показатель DALY:
а) да
б) нет
3. Психическое
здоровье человека является основным показателем, используемым в отрасли
здравоохранения:
а) да
б) нет
4. В отрасли
здравоохранения функционируют только две основные системы: государственная и
муниципальная
а) да
б) нет
5.
Государственная система включает органы управления здравоохранения Минздрава
России:
а) да
б) нет
6. Муниципальная
система находится в муниципальной собственности:
а) да
б) нет
7. Аптеки и
фармацевтические предприятия не входят в
состав отраслевой структуры здравоохранения:
а) да
б) нет
8. Существуют
три вида стоимостных расценок в здравоохранении:
а) да
б) нет
9. Объяснить
ценообразование в медицине на основе теории предельной полезности можно:
а) да
б) нет
10. Теория
трудовой стоимости не подходит для ценообразования в медицине:
а) да
б) нет
11. Схема
ценообразования в медицине включает 5
этапов:
а) да
б) нет
Список литературы
1.
Малахова Н.Г. Маркетинг медицинских
услуг. – М.: Книжный мир, 2000.
2.
Чубаков Г.Н. Стратегия
ценообразования в маркетинговой практике предприятия. – М.:ИНФА-М, 2000.
3.
Коммерческая деятельность учреждений здравоохранения.
Документы. Комментарии. Ответы на вопросы. – М.: МЦФЭР, 2000.
4.
Макарова В.Д. Маркетинг услуг. – М.: Финансы и
статистика, 2000.
5.
Котлер Ф. Основы маркетинга.
– М.: Прогресс, 2000.
6.
Макарова Т.Н., Кричагин В.И., Мыльникова
И.С., Индейкин Е.Н. Цены на медицинские услуги (из серии «Страхование здоровья:
преимущества и недостатки»). – М.: Прогресс, 2001.
7.
Сборник нормативных документов по
финансово-хозяйственной деятельности в учреждениях здравоохранения (под
редакцией Мыльниковой И.С.). – М.: Агар, 2002.
8.
Герасименко В.В. Эффективное ценообразование: рыночные
ориентиры. – М.: Международный центр финансово-экономического развития, 2003.
9.
Шамшурина Н.Г.
«Ценообразование и прибыль» - журнал «Здравоохранение» №1, 2001.
10.
Танковский В.Э., Шамшурина Н.Г., «Государственный и коммерческий секторы в
здравоохранении: системы возможных взаимоотношений (на примере лечения
офтальмологических больных)» - журнал
«Экономика Здравоохранения» №3, 2003.
11.
Кокотов Д.В. «Понятие о
сущности лечебно-профилактического учреждения в современных условиях» - журнал
«Экономика Здравоохранения» №4, 2001.
12.
Указ Президента РФ от 28.02.95 №221 «О мерах по
упорядочению государственного регулирования цен (тарифов)» (в редакции Указа
Президента РФ от 08.07.95 №685).
13.
Указ Президента РФ от 03.12.91 №297 «О мерах по
либерализации цен».
14.
Постановление Правительства РФ от 19.12.91 №55 «О мерах
по либерализации цен».
15.
Постановление Правительства РФ от 07.03.95 №239 «О
мерах по упорядочению государственного регулирования цен (тарифов)».