Роль фельдшера в диагностике острого тромбофлебита вен голени и неотложная помощь на догоспитальном этапе
Содержание……………………………………………………………стр.1
Введение…………………………………………………………….…стр.2
Глава 1. Обзор литературы по диагностике острого тромбофлебита вен голени, лечению и профилактике…………………………………..стр.4
1.1. Этиология и патогенез варикозного расширения вен нижних конечностей………………………………………..…………………………стр.4
1.2. Факторы, влияющие на развитие острого тромбофлебита вен голени нижних конечностей…………………………………………...…стр.12
1.3. Механизмы возникновения и развития острого тромбофлебита глубоких вен нижних конечностей…………………………………...........стр.15
1.4. Клинические проявления острого тромбофлебита вен голени нижних конечностей……………………………………………………….стр.18
1.5. Диагностика острого тромбофлебита вен голени……………стр.19
1.6. Прогноз острого тромбофлебита вен голени…………………..стр.22
1.7. Осложнения острого тромбофлебита… ………………………стр.25
1.8. Профилактика тромбофлебита………………………………….стр.29
1.9. История болезни…………………………………………………стр.30
1.9. Лечение острого тромбофлебита………………………………..стр.37
Глава 2. Роль фельдшера в диагностике острого тромбофлебита вен голени и неотложная помощь на догоспитальном этапе………………………………………………………………………….стр.43
2.1. Анализ заболеваемости варикозным расширением вен и
острым тромбофлебитом нижних конечностей по Ветлужскому
району за 2013 год…………………………………………………………...стр.43
2.2. Диагностика острого тромбофлебита нижних конечностей фельдшером ФАП…………………………………………………………...стр.45
2.3. Неотложная помощь на догоспитальном этапе……………….стр.46
2.4. Советы пациенту «Профилактика острого тромбофлебита»…стр.47
Заключение………………………………………………………… стр.48
Список литературы…………………………………………………стр.50
Введение
Тромбофлебит — это воспаление венозной стенки с последующим формированием тромба. Симптомы тромбофлебита различны – они зависят от области и характера поражения.
Острый тромбоз глубоких вен нижних конечностей – это патологическое состояние, характеризующееся образование сгустков крови (тромбов) в просвете глубоких вен нижних конечностей, довольно распространенное заболевание, наблюдаемое как в амбулатории, так и в стационарах. Главная опасность этого заболеваний – тромбоэмболия легочных артерий, которая возникает у 25–37% больных. Установлено, что тромбоз глубоких вен редко встречается у абсолютно здоровых людей. За последние десятилетие отмечается увеличение числа тромбозов за счет увеличения числа операций, расширением показаний к их выполнению, применение общего наркоза с миорелаксантами, увеличение доли пожилых пациентов с выраженной сопутствующей патологией. В связи с вышеизложенным можно сказать, что данное заболевание является актуальным в наше время, т.к. это неотложное состояние может закончиться внезапно летальным исходом. Именно поэтому изучение, разработка и внедрение в практику методов консервативного лечения тромбоза глубоких вен нижних конечностей, является одной из важнейших задач в сосудистой хирургии. Большую роль в диагностике и оказании первой помощи при возникновении такого осложнения выполняет фельдшер на догоспитальном этапе.
В курсовой работе рассмотрены различные варианты комбинации препаратов, позволяющие наиболее эффективно лечить тромбоз глубоких вен, результаты которого позволят избежать оперативного лечения, что немаловажно особенно для пациентов пожилого возраста, составляющих основную массу из общего числа страдающих данным заболеванием.
Целью данной курсовой работы является изучение роли фельдшера в диагностике острого тромбофлебита и неотложной помощи на догоспитальном этапе.
Объектом исследования определена деятельность фельдшера ФАПа.
При выполнении курсовой работы предметом исследования стало неотложное состояние – острый тромбофлебит.
Для выполнения поставленной цели сформулированы следующие задачи для теоретической части исследования:
1). Изучить литературу по проблеме исследования
2). Проанализировать теоретические работы по теме исследования.
Для практической части курсовой работы следующие задачи:
1). Выявление роли фельдшера в диагностике острого тромбофлебита и оказании неотложной помощи;
2). Сформулировать алгоритм действия фельдшера ФАПа при остром тромбофлебите.
Гипотеза исследования – квалифицированный фельдшер владеет навыками оказания неотложной помощи в условиях ФАП и обладает знаниями и умениями в диагностике заболевания острого тромбофлебита и оказания неотложной помощи.
В процессе исследования использован метод теоретического анализа литературы.
Глава 1. Обзор литературы по диагностике острого тромбофлебита вен голени, лечению и профилактике
- Этиология и патогенез варикозного расширения вен нижних конечностей.
Варикозное расширение вен (варикоз) — расширение поверхностных вен, сопровождающееся нарушением работы клапанов и кровотока. Варикозное расширение вен — заболевание, выражающееся в увеличении их размеров, изменении формы и уменьшении эластичности. Чаще всего поражаются вены нижних конечностей. Расширенные вены просвечивают под кожей в виде узлов. Скорость тока крови в расширенных венах замедляется, что нередко приводит к образованию в них тромбов. Нарушение питания кожи может привести к возникновению трофических язв.
Варикозное расширение вен ног – это хроническое заболевание, которое характеризуется узловатым расширением вен с нарушением оттока крови и застоем ее в венозной системе ног.
К развитию варикозного расширения вен нижних конечностей предрасполагают следующие факторы: наличие этого заболевания у близких родственников, пожилой возраст, женский пол, длительное ношение неудобной обуви, избыточный вес и др. Симптомы варикозного расширения вен ног это: выпячивание под кожей толстых крупных извилистых вен, отеки на ногах, чувство усталости и боли в ногах.
Диагностика варикоза вен осуществляется сосудистым хирургом (или флебологом) и включает непосредственный осмотр специалистом, проведение УЗИ вен и флебографию (изучение вен после введения в кровь контрастных (окрашивающих) веществ).
Лечение варикозного расширения вен ног зависит от стадии заболевания и наличия осложнений и включает консервативные методы (физические упражнения, ношение специальных колготок или чулок, а также лекарственное лечение таблетками, мазями и т.д.), склеротерапию, лечение с помощью лазера и удаление расширенных вен хирургическим путем.
Что такое варикозное расширение вен нижних конечностей и почему он возникает?
Варикозное расширение вен нижних конечностей – это хроническое заболевание, которое характеризуется расширением просвета вен и нарушением оттока венозной крови от ног. Вены на ногах снабжены особыми клапанами, которые пропускают кровь только в одном направлении (вверх) и не позволяют ей застаиваться в ногах. При нарушении работы этих клапанов кровь может двигаться в обратном направлении, что нарушает ее отток и приводит к застою венозной крови в ногах с развитием симптомов варикозного расширения.
Основные причины появления варикозного расширения вен нижних конечностей:
- Наследственность – риск развития варикоза выше у людей, чьи близкие родственники также страдают этим заболеванием. Это объясняется тем, что врожденная слабость венозной стенки, которая предрасполагает к развитию варикоза, передается по наследству.
- Женщины страдают варикозным расширением вен ног в 2 раза чаще, чем мужчины. Не исключено, что причиной этому является длительное ношение обуви на высоком каблуке. Также более частое развитие варикоза у женщин объясняется гормональными факторами (гормональные перестройки при беременности, а также в период менопаузы (климакса)).
- Возраст играет важную роль в развитии варикоза вен ног. Это заболевание чаще развивается после 45 лет. Тем не менее, не исключено развитие варикозного расширения вен ног в более молодом возрасте.
- Малоподвижный, сидячий образ жизни, либо работа, требующая длительного пребывания стоя, способствует развитию варикозного расширения вен.
- Интенсивные физические нагрузки могут быть причиной развития варикоза у спортсменов
- Ожирение и избыточный вес.
- Хронические заболевания печени: гепатит, цирроз.
Наличие открытых сообщений между венами и артериями ног (артерио-венозные свищи) могут приводить к развитию варикоза у подростков и молодых людей.
Причины заболевания. Варикозные явления происходят вследствие нарушения циркуляции крови. Причины разнообразные: запоры, неправильное лечение, недостаток физических упражнений, курение, ношение в течение продолжительного времени тесной обуви. Беременность может явиться причиной варикозного расширения вен, так как из-за повышенного давления в области таза и брюшной полости замедляется поступление крови из нижних конечностей к сердцу. Ожирение также ведет к расширению вен.
Проявления варикозного расширения вен. Первый признак – припухлости на теле вдоль венозного русла. Это явление может сопровождаться судорогами мышц и ощущением усталости в ногах ниже колен. Кровь скапливается в венах нижней части ног, на коже появляются темно-коричневые и бурые пятна. Нарушение питания кожи может привести к варикозной экземе или трофической язве. Известно, что сила тяжести влияет на кровоток. Сердце играет роль насоса, который обеспечивает постоянную циркуляцию крови. Для кровообращения органов, расположенных выше сердца, сила тяжести оказывает положительное действие. Однако в сосудах нижних конечностей сила тяжести действует против организма. Иногда при недостаточности венозных клапанов или при снижении тонуса вен сила тяжести оказывается достаточной, чтобы препятствовать нормальному кровотоку. При этом кровь застаивается в венах, приводя к тому, что сами венозные сосуды деформируются. Такие вены называются варикозно расширенными.
Обычно их можно обнаружить в области икроножных мышц и на задней поверхности коленных суставов. Приблизительно каждый десятый житель планеты страдает от варикозного расширения вен. Как правило, это женщины в возрасте от 30 до 60 лет с врожденным дефектом венозных клапанов. К этому заболеванию приводят также ожирение, плохая осанка, условия, когда человек вынужден длительное время стоять или сидеть, беременность. При каждом из этих состояний оказывается дополнительное давление на вены, и кровоток в нижних конечностях затрудняется.
Симптомы и признаки варикоза вен ног:
Как правило, на первых порах варикоз не вызывает каких-либо неприятных ощущений и является лишь причиной косметического дефекта: появление просвечивающих через кожу голеней извилистых, узловатых вен темно-синего цвета. Первые симптомы варикозного расширения вен ног также могут появиться внезапно, после сильной физической нагрузки, длительного пребывания на ногах, особенно летом, в жаркую погоду.
Первые признаки варикозного расширения вен ног, это:
- Видимые под кожей голеней утолщенные извитые вены с участками расширения в виде узлов. Вены выглядят набухшими в положении стоя и спадаются при принятии горизонтального положения (когда человек ложится).
- Отеки голеней и стоп, как правило, появляются после длительного стояния или сидения с опущенными ногами. После ночного сна отеки исчезают.
- Кожа внутренней поверхности голеней становится уплотненной, более темной (пигментация), теряет эластичность, выглядит блестящей. Отмечается выпадение волос на таких участках.
- Ощущение тяжести в ногах, быстрая утомляемость, судороги, жжение и боли в ногах появляются на более поздних стадиях заболевания и являются предвестниками осложнений варикоза вен ног.
К каким последствиям может привести варикоз вен ног?
Однажды развившееся варикозное расширение вен ног уже никогда не пройдет самостоятельно и будет прогрессировать, приводя к развитию следующих осложнений:
- Дерматит и экзема - это воспалительные заболевания кожи в области голеней, которые возникают в результате застоя венозной крови в ногах.
Основные симптомы экземы это: появление на коже очагов покраснения с неровными краями, сильный зуд, а также появление небольших трещин и пузырьков. Нередко на фоне варикозной экземы развивается трофическая язва.
- Трофическая язва – это осложнение варикоза, которое характеризуется появлением на коже голени долго не заживающей раны. Как правило, на коже появляется одиночная неглубокая язва, на дне которой может отмечаться мокнутие (наличие прозрачной, либо кровянистой жидкости). Трофические язвы очень болезненны и могут приводить к нарушению повседневной жизни и сна. Ощущение тяжести в ногах усиливается, из-за чего больной человек не может длительно стоять.
- Острый тромбофлебит представляет собой воспаление стенки варикозно расширенной вены с образованием в ее просвете сгустка крови - тромба. Основные симптомы острого тромбофлебита это: сильные боли при стоянии или ходьбе, покраснение и уплотнение по ходу воспаленной вены, повышение температуры тела.
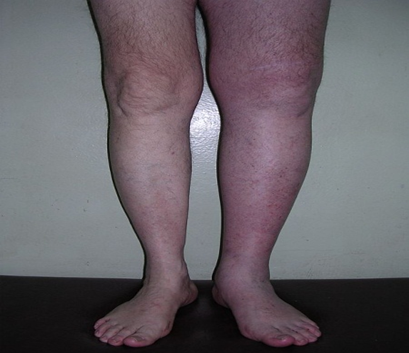
Наиболее частыми причинами тромбозов вен нижних конечностей являются хирургические и гинекологические операции, травмы, роды. Несколько реже они возникают на фоне врожденных и приобретенных изменений в просвете магистральных вен, злокачественных новообразований (паранеопластический синдром), аллергических заболеваний, а также в результате сдавления вен опухолями, воспалительными инфильтратами, увеличенной маткой во время беременности.
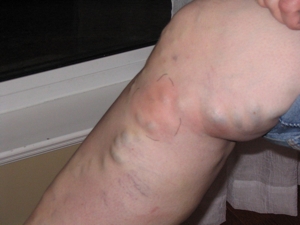
Причиной острых тромбозов могут служить различные инфекционные заболевания, среди которых особое место занимают ангины и очаги инфекции в виде кариозных зубов. Нередко тромбофлебит поверхностных вен развивается на фоне варикозного расширения вен нижних конечностей. Чаще он развивается в большой подкожной вене и ее притоках, чем в малой. Причем в 20% и более случаев тромбофлебит поверхностных вен сочетается с тромбозом глубоких вен.
Относительно редко встречается острый тромбофлебит поверхностных вен верхних конечностей. Обычно он является следствием внутривенных инъекций, катетеризации, длительных инфузий лекарственных средств, поверхностных гнойных очагов, травм, мелких трещин в межпальцевых промежутках кисти.
Основу патогенеза тромбообразования составляет триада Вирхова – нарушение эндотелия стенки вены, замедление кровотока и повышение свертываемости крови.
В развитии тромбозов вен важную роль играет повреждение эндотелия сосудов на пораженной конечности, сопровождающееся выделением интерлейкинов, фактора агрегации тромбоцитов, который активирует тромбоциты и коагуляционный каскад. Поверхность эндотелия приобретает повышенную тромбогенность и адгезивность. В результате перечисленные факторы на фоне замедленного или турбулентного кровотока приводят к образованию тромба. Формированию тромба также способствует тканевый тромбопластин, который в избыточном количестве поступает из поврежденных тканей в кровеносное русло.
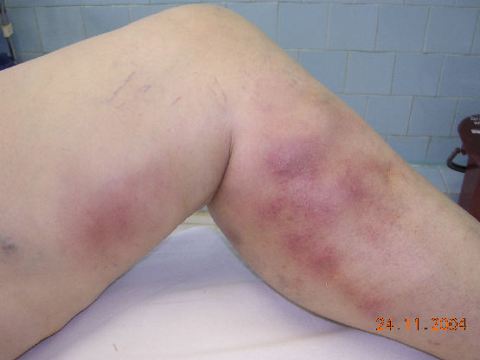
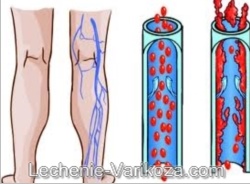
У абсолютного большинства больных (90%) тромб берет начало в суральных венозных синусах, которые представляют собой сравнительно большие, слепо заканчивающиеся полости в икроножных мышцах, открывающиеся в глубокие вены голени. При расслаблении икроножных мышц суральные синусы пассивно заполняются кровью, а при их сокращении – опорожняются (мышечно-венозная помпа). Если пациент достаточно долго лежит без движений, с прижатыми к операционному столу или постели икроножными мышцами, в указанных синусах возникает застой крови, способствующий тромбообразованию. Этому способствует нарушение коагулирующих свойств крови под влиянием оперативной травмы и изменений стенок вен. Тромбообразование в глубоких венах голени у значительной части оперированных больных начинается уже на операционном столе.
Примерно в 80% случаев тромбы, локализующиеся в синусах и мелких венах голени, подвергаются спонтанному лизису, а в 20% – они распространяются на вены бедра и выше. У 70% больных с флеботромбозом глубоких вен конечностей в течение полугода проходимость венозных стволов восстанавливается, однако у 44% наблюдается повреждение сосудов, питающих стенку вены, грубые фибринозные изменения стенок и несостоятельность клапанов глубоких и коммуникантных вен. В результате этого глубокие вены превращаются в трубки, неспособные препятствовать обратному кровотоку, значительно повышается давление в венах голени, развивается хроническая венозная недостаточность.
Повышенная опасность развития тромбофлебита и острых тромбозов отмечается у больных с варикозной болезнью, в связи с замедлением оттока крови. Однако наиболее часто первичное тромбообразование происходит в глубоких венах голени. Вместе с тем тромбоз магистральных глубоких вен нижних конечностей может возникать и при тромбофлебите поверхностных вен вследствие прогрессирования тромбообразования. Наибольшую опасность представляет распространение тромботического процесса из варикозно расширенной большой подкожной вены в просвет неизмененной бедренной вены. Это ведет к образованию, так называемого, флотирующего тромба, который может стать причиной эмболии легочной артерии. Следует отметить, что именно этот вид бедренного тромбоза наиболее часто сопровождается развитием тромбоэмболических осложнений.
При варикозной болезни, особенно в стадии декомпенсации, как правило, имеется резкое расширение перфорантных вен. Поэтому при тромбозе конгломератов варикозных венозных узлов голени нередко происходит распространение тромбоза на перфорантные и даже глубокие вены этого сегмента конечности. Поскольку образование тромба в варикозно расширенной вене часто опережает появление воспалительного процесса в ее стенке и окружающих мягких тканях, клинические проявления тромбофлебита не всегда строго соответствуют локализации флеботромбоза.
В связи с этим местные признаки тромбофлебита подкожных вен связаны, главным образом, с локализацией и протяженностью фиксированной части тромба. Местные нарушения гемодинамики в патологически измененных венах (застой крови, турбулентный ток, местная гипоксия и др.) ведут к патологическим изменениям гемостатических свойств тромбоцитов в этих регионах, что способствует локальному тромбообразованию. При этом уровень венозной эктазии и степень клапанной недостаточности глубоких вен не отражается на показателях тромбообразования.
Независимо от механизма развития тромбофлебита в нижних конечностях в этом патологическом процессе всегда принимает участие воспаление. Известно, что тромбин, катехоламины, серотонин и другие биологически активные вещества повышают агрегацию тромбоцитов в области замедленного венозного кровотока. Под воздействием факторов, нарушающих гомеостаз, внедрения эндогенной инфекции, действия аллергенов изменяются физические и реологические свойства тромбоцитов, что в конечном итоге обусловливает их склеивание с коллагеновыми волокнами и поврежденными эндотелиальными клетками. Образующийся пристеночный (белый) тромб в последующем под влиянием тромбопластина превращается в красный.
При остром тромбозе глубоких вен в стадии окклюзии отток крови происходит через перфорантные и поверхностные вены, которые компенсаторно расширяются, что сопровождается возникновением относительной недостаточности венозных клапанов в этих венах. В тканях накапливаются продукты метаболизма, нарастает гипоксия как вследствие недостаточного дренажа тканевой жидкости и лимфы, так и вследствие спазма артерий и снижения артериального притока крови. Отек тканей нарастает из-за нарушения проницаемости, фильтрации жидкости из сосудов в интерстициальные пространства, в свою очередь, приводя к нарастанию тканевого давления и трофическим изменениям вплоть до развития венозной гангрены дистальных отделов конечности. Наряду с этим острое нарушение венозного оттока может сопровождаться вовлечением в воспалительный процесс лимфатических сосудов, развитием пери- и парафлебитов.
Одновременно с этими процессами включаются компенсаторные механизмы: спонтанный частичный или полный тромболизис, реканализация тромба, развитие коллатерального кровообращения.
1.2. Факторы, влияющие на развитие острого тромбофлебита вен голени нижних конечностей
В развитии острого венозного тромбоза наиболее частыми факторами риска являются:
- Возраст: После 40 лет через каждые 10 лет риск тромботических осложнений удваивается. По данным Р. Hansson (1997г.), частота венозных тромбозов у мужчин составляет 0,5% в возрасте до 50 лет; 0,9% – 54 года; 1,3% – 60 лет; 2% – 67 лет; 4,5% – 75 лет и 3,8% – 80 лет. Это происходит в связи со склерозом венозной стенки и стазом крови в глубоких венах. Рецидив венозных тромбозов в течение 12 месяцев по данным различных авторов составляет от 4% до 27 (8,9)
- Операция: Характер, травматичность и продолжительность хирургических операций особенно в зоне венозных сплетений и крупных вен играют основную роль. Травма тканей, кровопотеря, нарушение микроциркуляции, стресс, длительный наркоз с релаксацией мышц приводят к активации тканевых факторов свертывания крови, выбросу большого количества тромбопластина, активации внутрисосудистых факторов свертывания, уменьшению активаторов плазминогена и снижению фибринолитической активности крови. С другой стороны, релаксация мышц при эндотрахеальном наркозе приводит к стазу крови. С учетом этих факторов опасность тромботических осложнений удваивается с каждым часом операции.
- Переломы костей нижних конечностей: Политравма и иммобилизация часто вызывают тромбоз глубоких вен. Так, при переломах костей голени тромбоз глубоких магистральных вен и их притоков наблюдается у 60–70% пострадавших. Поступление большого количества тромбопластина из размозженных и травмированных мышц и тканей, нарушение оттока из-за гематомы и отсутствие мышечных сокращений, замедление кровотока и стаз при длительной иммобилизации способствуют развитию тромбоза в венозном русле.
- Варикозное расширение вен нижних конечностей: Возникновение тромбоза в варикозно расширенных венах называется варикотромбофлебитом. Это самая распространенная форма тромбофлебита подкожных вен. При варикозном расширении вен имеются все условия для развития тромбоза: изменение сосудистой стенки, замедление кровотока, деформация и расширение, несостоятельность клапанов, турбулентность кровотока, легкая ранимость, статические перегрузки приводят к развитию флебита, тромбофлебита и перифлебита, которые носят асептический характер. Восходящий тромбофлебит еще одна причина возникновения тромбоза глубоких вен.
- Ожирение: Достоверно установлено, что у больных ожирением чаще развиваются тромбоэмболические осложнения, при III–IV степени ожирения после 40 лет их риск увеличивается в 5 раз.
- Наличие онкологических (злокачественных) новообразований: Склонность к внутрисосудистому тромбообразованию известна давно. Еще в 1865 г. Trouseau описал мигрирующий тромбофлебит у больного злокачественной опухолью. Тромбоз глубоких вен (флеботромбоз) без особой на то причины является поводом для обследования больного на наличие злокачественной опухоли. Наиболее часто флеботромбоз возникает при аденокарциномах, которые продуцируют муцин (опухоли поджелудочной железы, легких, желудка, толстой кишки, яичников). Кроме того, флеботромбоз часто возникает при опухолях головного мозга, лейкемии, миеломной болезни. Риск тромбоза и тромбоэмболии у онкологических больных после операции в 2–3 раза больше, чем у общехирургических больных при аналогичных операциях.
- Длительный постельный режим: особенно при нарушении мозгового кровообращения, политравме, ожогах, после длительных операций является частой причиной тромбообразования в венах нижних конечностей.
- Недостаточность кровообращения II–III степени с отеками конечностей и гипокинезия.
- Антифосфолипидный синдром: В основе этой болезни лежит выработка антител (IgG и IgM) к фосфолипидам: фосфатидилсерину и кардиолипину. Выраженная гиперкоагуляция при этом синдроме приводит к образованию тромбов как в артериальной, так и в венозной системе.
- Беременность и роды: Длительная статическая нагрузка, физиологическая дилатация вен нижних конечностей и таза с изменением гемодинамики, особенно на фоне уже имеющейся патологии вен, представляют большую угрозу развитию тромбоза и эмболии легочной артерии. Частота летальных исходов при родах и после них от тромбоэмболии легочной артерии составляет 1–3 на 100 000 родов (M. Toglia и соавт., 1996).
- Терапия эстрогенами (прием противозачаточных лекарств).
- Гиперкоагуляционные синдромы: коагулопатии, характеризующиеся определенными клиническими и преимущественно лабораторными признаками повышенного (ускоренного) свертывания крови при отсутствии образования тромбов. При этом не наблюдается образования тромбов ни в артериальной, ни в венозной системе, ни в микроциркуляторном русле. Однако при этом регистрируется состояние повышенной готовности циркулирующей крови к свертыванию. В условиях дисбаланса противосвертывающей системы механизмы свертывания крови активируются и происходит тромбообразование, в случае образования тромба в системе глубоких вен нижних конечностей возникает их тромбоз.
- Травмы сосудов (бытовые, производственные, дорожно-транспортные, огнестрельные).
- Сопутствующие заболевания (ишемическая болезнь сердца, эндартериит, васкулиты, системные аутоиммунные заболевания).
- Переохлаждение, перепады температуры, обезвоживание.
1.3. Механизм возникновения и развития тромбоза глубоких вен нижних конечностей
Венозный тромбоз может развиться при нормальной эндотелиальной выстилке сосуда. Формирование венозных тромбов в большинстве случаев начинается на клапанах глубоких вен голени – в венозных синусах мышц голени и в области клапанных створок вен (в венозных пазухах). В этих местах аккумулируются активированные факторы свертывания крови. Это связано с вихревым движением крови в области створок клапанов и в местах деления вен.
Тромбоциты играют важную роль в ранней фазе тромбообразования – они оседают на клапанах глубоких вен голени или в местах с нарушенной целостностью эндотелия. Вначале происходит адгезия тромбоцитов к эндотелию или к обнаженному коллагеновому слою венозной стенки. Затем возникает агрегация тромбоцитов, высвобождение тканевого тромбопластина и образуется красный тромб, который состоит помимо тромбоцитов и фибрина, преимущественно, из эритроцитов. Этот красный тромб имеет тенденцию к ретракции и может подвергаться асептическому лизису.
Дальнейшая судьба венозного тромба зависит от одновременно протекающих конкурирующих процессов: коагуляции и фибринолиза. С одной стороны, при преобладании фибринолиза тромб может подвергнуться лизису в течение нескольких дней из-за действия фибринолизина, который обычно находится в тромбе, в венозной стенке и в плазме. В этой фазе большая часть тромба может быть разрушена, наступить его фрагментация, смещение и миграция в легочные артерии. В то же самое время медленно нарастающий воспалительный процесс в стенке вены и вокруг нее сопровождается фибропластической организацией тромба. Дальнейшая судьба тромба варьирует от полного его рассасывания без поражения структуры венозной стенки, когда область его прикрепления и величина небольшие и фибринолиз активный, до его замещения соединительной тканью (организация) при значительных размерах тромба и протяженной области прикрепления к стенке сосуда при наличии слабого фибринолиза. Организовавшийся тромб в течение нескольких недель реканализируется с формированием множественных узких каналов. Вследствие организации тромба происходит разрушение створок венозных клапанов, так как тромбоз изначально развивается в области венозных пазух.
Тромбоз может остановиться на определенном уровне вены или нарастать либо по току крови, либо в ретроградном направлении.
Следует отметить, что при тромбозе варикозно расширенных поверхностных вен может произойти прогрессирование тромбо-образования в неизмененную общую бедренную вену с образова-нием флотирующего тромба. В случае выраженного расширения перфорантных вен при варикозной болезни нижних конечностей при наличии конгломерата варикозных узлов на голени может произойти распространение тромбоза на эти перфорантные вены и далее, на глубокие вены пораженного сегмента нижней конечности.
При тромбозе глубоких вен голени он распространяется в проксимальном направлении на подколенную и бедренную вены до крупного притока, являющегося функционально значимой коллатералью. При этом интенсивный сброс крови из этого сосуда может прервать восходящий тромбоз. При тромбозе внутренних подвздошных вен процесс тромбообразования распространяется на общие и наружные подвздошные вены. При тромбозе вен таза тромбообразование может распространяться в дистальном направлении – в бедренные вены. Тромбоз может наступить в любом сегменте вены – изолированно или сразу в двух местах независимо или же распространяясь по продолжению.
По частоте развития нетравматических тромбозов глубоких вен нижних конечностей на первом месте стоит тромбоз мышечных вен голени (85-90%), затем общая подвздошная вена и притоки внутренней подвздошной вены (от 10-15 до 49%) и на третьем месте по частоте стоят подколенная и бедренная вены (5 %).
1.4. Клинические проявления тромбоза глубоких вен нижних конечностей
Тромбоз глубоких вен. Клиническая картина при остром тромбозе глубоких вен определяется внезапно возникшим нарушением венозного оттока при сохраненном притоке артериальной крови. Основные симптомы:
- Острая распирающая боль в области икроножных мышц.
- Отек мышц стопы и голени.
- Цианоз кожи.
- Переполнение подкожных вен стопы.
- Повышение локальной температуры.
- Боли по ходу сосудистого пучка.
- Усиление боли при тыльном сгибании стопы из-за натяжения икроножных мышц и сдавления вен (симптом Хоманса).
- Симптом Мозеса – болезненность голени при переднезаднем сдавлении.
- Симптом Ловенберга – боли в икроножных мышцах при давлении манжетки сфигмоманометра до 150 мм рт. ст.
При тромбозе подколенной вены увеличивается объем всей голени на 3–4 см и более, при тромбозе бедренной вены клиническая картина проявляется более ярко и отмечается отек не только на стопе и голени, но и на бедре. Здесь же отмечаются болезненность по ходу сосудистого пучка. Кроме этих локальных симптомов наблюдаются общие симптомы асептического воспаления:
- умеренное повышение температуры,
- лейкоцитоз,
- адинамия,
- слабость.
Клиническая картина при поверхностном и глубоком тромбозе вен во многом зависит от протяженности тромботического процесса, скорости образования, степени и быстроты распространения в дистальном и особенно в проксимальном направлении.
Самым опасным при тромбозе глубоких вен и тромбофлебите подкожных вен является восходящий характер процесса, т.е. когда тромботический процесс распространяется из дистальных отделов в проксимальные, что реально угрожает тромбоэмболией легочной артерии. Ситуация усугубляется тем, что у значительного числа больных при восходящем тромбофлебите подкожных вен верхушка тромба располагается на 10–15 см проксимальнее пальпируемого тяжа и инфильтрата.
Наиболее опасны "флотирующие" тромбы, когда дистальная часть тромба фиксирована к венозной стенке, а проксимальная – свободно свисает в просвет вены, где фиксация тромба в этих случаях слабая. Достаточно небольшие колебательные движения, усиление скорости кровотока в венах, неловкое движение, вставание с постели, вызывают отрыв тромба и эмболию легочной артерии. Такие тромбы, по В.С.Савельеву и А.И.Кириенко, называются эмбологенными.
Полиморфизм клинических проявлений ТГВ часто требует проведения дифференциального диагноза с заболеваниями, протекающими со сходной симптоматикой (межмышечные гематомы, миозиты, растяжения мышц, травмы ахиллова сухожилия, артрозы, артриты и др.). В связи с этим возникает необходимость привлечения дополнительных, инструментальных методов обследования.
1.5. Диагностика острого тромбофлебита вен голени.
В большинстве случаев острый тромбофлебит имеет характерное, острое начало, что значительно облегчает диагностику. Диагноз удается уточнить благодаря применению специальных методов обследования.
Воспаление подкожных вен иногда сопровождается лимфангиитом и лимфаденитом. Лимфатические пути проходят рядом с венами, и воспаление в них в виде красных полосок прослеживается до регионарных лимфатических узлов, которые увеличиваются, становятся болезненными. Без этого осложнения лимфатические регионарные узлы не увеличены, нет красных полос.
При остром тромбофлебите глубоких вен боли проходят или уменьшаются с подъемом конечности, хорошо купируются наркотическими препаратами, не наблюдается расстройство чувствительности, выражен отек.
При неврите седалищного или бедренного нервов сильная боль распространяется по передней или задней поверхности всей конечности.
У опытного врача-флеболога постановка диагноза «тромбофлебит», причины возникновения этой патологии и определение степени ее развития не должны вызывать затруднений. Современная медицина предлагает множество точных и информативных методов диагностики. Специалист определяет заболевание на основании данных лабораторных анализов, аппаратных исследований и визуального осмотра больного.
Первичный осмотр и диагностика при тромбофлебите
Правильная диагностика тромбофлебита начинается с визита к хирургу-флебологу, который сможет наиболее правильно оценить состояние сосудов нижних конечностей, назначить дополнительные исследования и определить эффективную тактику лечения. Задачей диагностики является определение места расположения тромбированного участка и степень его поражения.
Характерными признаками тромбофлебита являются:
- Покраснение и повышение температуры кожи в области расположения вен с варикозным расширением.
- Болезненность при пальпации.
- Появление болезненного тяжа вдоль пораженной вены.
- Тянущие боли в ногах после долгой ходьбы или сидения.
- Отеки.
Но на основании наличия одного или нескольких из перечисленных симптомов поставить верный диагноз невозможно. Для получения дополнительной информации врач может назначить общий анализ крови, коагулограмму, исследование крови на онкомаркеры и содержание Д-димера.
По клиническому анализу крови обнаруживается воспалительная реакция: повышение показателя СОЭ, лейкоцитоз, большая концентрация С-реактивного пептида и фибриногена. В коагулограмме просматривается четкий сдвиг на гиперкоагуляцию, то есть увеличение свертываемости крови. Концентрация Д-димера повышается при остром тромбофлебите и остается высокой в течение первых семи дней заболевания.
Инструментальные методы диагностики тромбофлебита:
Инструментальная диагностика тромбофлебита более информативна, чем лабораторные исследования крови. Современные компьютерные программы проводят обработку полученных данных и выдают максимально подробные результаты по состоянию глубоких и поверхностных вен, просветов, клапанов, тромботических масс, рефлюксов.
На сегодняшний день существует несколько способов аппаратных исследований. Все они основаны на применении рентгеновского излучения и ультразвука, но различаются по степени инвазивности, дозе облучения, длительности процедуры и ее стоимости. Вот наиболее распространенные из них:
• Ультразвуковая ангиография нижних конечностей. Метод основан на различной способности тканей поглощать и отражать ультразвуковые волны. Для проведения исследования необходимо цветное картирование кровотока. Недостатком ультразвуковой ангиографии является сильная зависимость получаемых результатов от технических характеристик прибора и квалификации врача.
• Ультразвуковая допплерография. Позволяет определять направление и скорость кровотока на различных участках сосуда. Способ подходит для оценки функционирования кровеносной системы и не предоставляет данных о структуре и анатомии вен.
• Флебосцинтиграфия. В вену вводится препарат, содержащий радиоактивный изотоп с малым периодом полураспада. Распределение контрастного вещества по системе кровотока регистрируется специальным прибором.
• Флебография. Это метод рентгенологического исследования вен нижних конечностей с применением контрастного йодсодержащего вещества.
• Магнитно-резонансная томография и мультиспиральная компьютерная томография – более современные методы диагностики тромбофлебита, но и самые дорогие. Такое обследование могут назначить, если остальные методы не дали однозначного результата.
• Всем пациентом с острым или рецидивирующим тромбофлебитом рекомендована также рентгенография грудной клетки с целью профилактики тромбоэмболии легочной артерии.
• Ранее выявление заболевания и правильная диагностика позволяют проводить максимально эффективное лечение.
1.6. Прогноз острого тромбофлебита вен голени.
Снижение или потеря трудоспособности в стадии декомпенсации отмечается почти у половины больных. Поэтому варикозное расширение вен обязательно нужно лечить. Лечение может быть консервативным и хирургическим.
Консервативное лечение способствует временному улучшению состояния вен конечности. Это ношение эластических чулок, бинтов, лечебная физкультура, физиотерапевтические процедуры, лекарственные препараты, улучшающие тонус вен.
Лечебная физкультура. Особое место в лечении таких больных занимает лечебная физкультура (ЛФК), так как активное сокращение мышц способствует переходу крови из поверхностных вен в глубокие, снимая напряжение в венозной системе. Напротив, длительное напряжение в состояние неподвижности затрудняет такой отток. Больным следуе соблюдать режим движений, который предусматривает чередование физических упражнений и дозированной ходьбы в эластических чулках с отдыхом лежа.
Обязательными являются физические упражнения для ног, выполняемые лежа с горизонтальным или приподнятым положение ног, с большим объёмом движений для тазобедренных и голеностопных суставов, упражнения с усилением для мышц бедра и голени (ходьба).
Очень полезны плавание, пешеходные и лыжные прогулки. Езда на велосипеде – только в эластичных чулках с последующим отдыхом лежа с высоким подножником.
В стадии декомпенсации упражнения выполняется только лежа в течение 10-20 минут. ЛФК нельзя делать только при наличии тромбофлебита.
Хирургическое лечение. Современные хирургические операции при варикозном расширении вен состоят из комбинации нескольких хирургических методов, подобранных для данного конкретного больного в соответствии с формой, местом, распространенностью и стадией процесса. Возобновление заболевания (рецидивы) после операций случаются довольно часто – это особенность заболевания.
В настоящее время часто используется такой метод, как микрофлебэктомия (удаление варикозных вен специальными инструментами через проколы в коже). Ее можно делать в амбулаторных условиях.
Склеротерапия применяется у больных с начальными и неосложненными формами и заключается в том, что в расширенные поверхностные вены вводится препарат, который вызывает «пересыхание» русла этих сосудов, включая их из венозной системы.
Варикозное расширение вен нижних конечностей можно и нужно лечить, иначе однажды вы просто не сможете ходить.
Тромбоз глубоких вен обычно носит доброкачественный характер, но иногда завершается летальной эмболией легочной артерии или развитием хронической венозной недостаточности. Изолированные поверхностные флебиты, даже рецидивирующие, не вызывают этих тяжелых осложнений, хотя описаны отдельные случаи эмболии легочной артерии с благоприятным исходом, когда источником эмбола был поверхностный флебит. Если на уровне обструкции вены или дистальнее имеется гнойный процесс, то возможно развитие септического флебита. Септические тромбы формируются в отдалении от очага инфекции или же развиваются в результате расширения области бактериального воспаления как составная часть целлюлита.
Между поверхностными и глубокими флебитами, с одной стороны, и раком - с другой, существует корреляция, механизм которой неясен. Большая часть распознанных случаев глубокого тромбофлебита не связана с раковыми опухолями. Но если малигнизация - единственный фактор риска у больного с поверхностным или глубоким тромбофлебитом, то злокачественный процесс, как правило, бывает далеко зашедшим.
Прогноз для поверхностного тромбофлебита, как правило, благоприятный, так как это обычно отвечает на запрос лечения. Полное выздоровление обычно происходит в течение относительно короткого периода с фармакологическими или хирургического вмешательства.
Прогноз для ТГВ, однако, является более охраняется. Он может полностью решить без лечения, но примерно в 20% случаев прогресса венозная недостаточность, или эмболизация. Долгосрочные осложнения тромбоза глубоких вен включают венозный застой индуцированных язв кожи и венозной недостаточности в нижних вен на ногах. Массивной тромбоэмболии легочной артерии (ТЭЛА) является ведущей причиной смерти у госпитализированных лиц, что составляет 300000 смертей в год.
1.7. Осложнения острого тромбофлебита.

В подавляющем большинстве случаев он является осложнением варикозной болезни, реже возникает при посттромбофлебитической болезни. Острый тромбофлебит подкожных вен является самым распространенным острым сосудистым заболеванием, по поводу которого пациенты обращаются в поликлиники и госпитализируются в хирургические стационары.
Это обусловлено высокой распространенностью варикозной болезни и посттромбофлебитического поражения вен. От того, насколько своевременно и правильно поставлен диагноз и назначено лечение, во многом зависит судьба больного.
Тромботический процесс в подкожных венах может сопровождаться поражением глубоких вен. Это возможно вследствие распространения тромбоза из поверхностной в глубокую венозную систему нижней конечности через сафенофеморальное или сафенопоплитеальное соустье, перфорантные вены с клапанной недостаточностью. Тромбофлебит глубоких вен (ТГВ) наблюдается примерно в 10% всех случаев варикотромбофлебита.
Несвоевременное устранение угрозы перехода тромботического процесса из поверхностных в глубокие вены переводит течение заболеваения в принципиально иное состояние. Даже если у больного и не развивается тромбоэмболия легочной артерии (ТЭЛА), которая непосредственно угрожает его жизни, возникший тромбоз магистральных вен и формирующаяся в последующем посттромбофлебитическая болезнь требуют сложного, дорогостоящего, длительного, иногда пожизненного лечения.
Кроме того, для тромбофлебита характерно рецидивирующее течение. Если заболевание возникло однажды, а радикальное лечение не было предпринято, существует высокая вероятность того, что оно будет повторяться вновь и вновь. Процесс может первично локализоваться в любом отделе поверхностной венозной системы, чаще в верхней трети голени или нижней трети бедра. В подавляющем большинстве случаев (около 95%) он начинается в стволе большой подкожной вены и ее притоках, значительно реже в бассейне малой подкожной вены. Далее развитие заболевания может идти в двух направлениях. В одном - на фоне проводимого лечения или спонтанно тромботический процесс прекращается. Явления тромбофлебита стихают, тромб в просвете подкожной вены организуется. В последующем происходит достаточно быстрая реканализация вены с сопутствующим разрушением исходно несостоятельного клапанного аппарата. Иногда процесс организации заканчивается фиброзом тромба и полной облитерацией просвета сосуда.
Другой вариант развития заболевания - нарастание тромбоза и быстрое распространение процесса по подкожному венозному руслу чаще в проксимальном направлении (так называемая восходящая форма тромбофлебита) и возможное распространение на глубокие вены. Любому из вариантов может сопутствовать одновременный тромбоз глубоких и подкожных вен контралатеральной конечности, поэтому планировать адекватные лечебные мероприятия следует, только имея точные данные о состоянии венозного русла обеих нижних конечностей.
Клиническая картина определяется локализацией тромботического процесса в подкожных венах, его распространенностью, длительностью и степенью вовлечения в воспалительный процесс тканей, окружающих пораженную вену. В зависимости от этих факторов могут наблюдаться различные формы заболевания - от резко выраженного местного воспаления по ходу тромбированной вены, сопровождающегося нарушениями общего состояния больного, до незначительных проявлений как местных, так и общих. Опасен восходящий тромбофлебит большой подкожной вены из-за угрозы проникновения флотирующего тромба в глубокую вену бедра, что может привести к эмболии легочной артерии. Тромбофлебит подкожных вен не вызывает отеков нижних конечностей. По ходу вены пальпируется болезненный плотный инфильтрат в виде шнура, над ним кожа гиперемирована, подкожная клетчатка инфильтрирована. Ходьба вызывает усиление болей. Температура тела чаще субфебрильная, в крови лейкоцитоз.
Диагностика острого восходящего тромбофлебита большой подкожной вены должна определить не только наличие тромба и его локализацию, но и установить проксимальную границу тромба. Необходимо остановиться на общих рекомендациях по диагностике острого восходящего тромбофлебита большой подкожной вены:
- при наличии уплотнения в вене необходимо произвести тщательную пальпацию ее в проксимальном направлении и считать за границу тромба не инфильтрат, а наиболее удаленную болезненную точку;
- начиная со средней трети бедра, считать тромбоз эмболоопасным, так как истинная граница его всегда располагается на 10 см и более проксимальнее;
- если тромб локализуется выше средней трети бедра, обязательно специальное исследование для исключения перехода его за сафено-феморальное соустье;
- ультразвуковое ангиосканирование (дуплексное сканирование) является сегодня скрининг-тестом, приоритетная роль принадлежит ангиографическим методам.
Коллективный опыт флебологов позволяет утверждать, что тромбофлебит у больных варикозной болезнью более чем в 60% наблюдений приобретает рецидивирующий характер. Ни в одном случае нельзя дать гарантий, что следующий эпизод не приобретет форму восходящего процесса со всеми вытекающими из этого тяжелыми последствиями.
Одно из тяжелейших осложнений голубая флегмазия (синяя флегмазия, белая флегмазия, ишемический тромбофлебит, гангренозный тромбофлебит и др.), при которой наблюдается тромбоз всех вен конечности; сильные боли в ноге сопровождаются нарастающим буквально на глазах отеком. В результате объем конечности увеличивается в 2—3 раза. Подкожные вены расширены. Кожные покровы бледные, имеют фиолетовый оттенок. Петехии на коже заполняются темной и зловонной жидкостью, что свидетельствует о присоединившейся инфекции. Кожная температура снижена. Пульсация на артериях в дистальном отделе конечности отсутствует. Нарастают тахикардия, анемия, одышка. Снижается АД, развиваются гиповолемический шок, септическое состояние, иногда венозная гангрена.
Эмболия легочной артерии развивается среди довольно относительного благополучия. Она начинается остро, с сильных болей за грудиной и одышки, мучительного дыхания. Нарастающее удушье вызывает чувство страха смерти. Больной сильно взволнован, беспокоен, мечется в постели. Кожные покровы и видимые слизистые оболочки бледные, кожа с обильным холодным и липким потом. Дыхательная недостаточность нарастает, что проявляется усилением одышки и цианозом. Беспокоят головокружение и сильная слабость. АД начинает снижаться, а венозное — повышаться. Состояние прогрессивно ухудшается, выражены тахикардия и аритмия. Утрачивается сознание и останавливается сердце (молниеносная клиническая картина). Однако клинические симптомы эмболии легочной артерии могут развиваться медленно — в течение нескольких часов или дней.
Любой тромбофлебит опасен возможностью отрыва кусочка тромба и его заноса по току крови (эмболия) в сосуды сердца, головного мозга, глаза и пр. Тромбы в своем большинстве инфицированные, из-за чего они могут служить источником распространения инфекции (абсцессы, флегмоны и пр.), вплоть до сепсиса с метастазами.
1.8. Профилактика тромбофлебита.
Профилактика острого тромбофлебита вен голени сводится к одному принципу — необходимо избегать застоя крови. Например, отказаться от длительных поездок в сидячем положении. Нельзя носить ремни или тугую одежду, пережимающую сосуды. Если немного поголодать, то свертываемость крови уменьшается. Если работа связана с длительным нахождением ног в неподвижном положении, то нужно каждый час вставать и прогуливаться хотя бы несколько минут. Если у вас есть привычка закидывать ногу на ногу, то стоит от нее избавиться. Необходимо носить компрессионное белье, что особенно показано при флотирующем варианте для профилактики окклюзионного тромбоза. Полезными будут ходьба, плавание. Однако, все эти меры не эффективны для пациентов, у которых тромбоз глубоких вен. В этом случае без лечения в стационаре не обойтись.
При этом заболевании стоит придерживаться специального питания. Ежедневно нужно употреблять много фруктов и овощей. Они содержат большое количество клетчатки, что способствует укреплению стенки сосудов. Нужно отказаться от тех блюд, которые задерживают жидкость в организме и способствуют увеличению объема циркулирующей крови (например, соленая и острая пища).
Чтобы предотвратить образование сгустков и разжижить кровь, нужно употреблять продукты, богатые на витамин Е и незаменимые жирные кислоты. Это морепродукты, рыбий жир, льняное масло. Можно принимать биологически активные добавки. Например, капсулы Ли-Шуан китайского производства. Содержащиеся растительные добавки способствуют разжижению крови, самостоятельно не лечат тромбоз, а являются вспомогательными средствами. Кроме того, при приеме некоторых лекарственных средств и добавок диета при тромбозе должна быть скорректирована. Об этих тонкостях нужно советоваться с лечащим врачом.
1.9. История болезни больной с заболеванием острого тромбофлебита глубоких вен правой голени.
Паспортная часть.
1.Ф.И.О. Сарычева Евгения Павловна
2.Возраст: 56 лет
3.Пол: женский
4.Место работы: пенсионер
5.Домашний адрес: г. Москва
6.Дата поступления: 18.04.13
7.Клинический диагноз: Острый тромбофлебит глубоких вен правой голени.
8.Дата выписки: 28.04.13
Жалобы
Жалобы больного: Боли правой голени, усиливающиеся при ходьбе, отек и покраснение кожи, общая температура тела повышена до 37,6.
Анамнез настоящего заболевания
Со слов пациентки 17.04.13 почувствовала усиливающиеся боли правой голени, так же отмечалось покраснение и отек кожи, общая слабость, тошнота, головокружения, головная боль. В связи с нарастающими болями обратилась в поликлинику по месту жительства, откуда была направлена на госпитализацию врачом районной поликлиники.
Анамнез жизни
Родилась в 12.12.1947 году, единственным ребенком в семье. В школу пошла в 7 лет, в умственном и физическом развитии от сверстников не отставала. Занималась спортом
Наследственность не отягощена.
Профессиональный анамнез: Работала на швейной фабрике. Рабочий день был всегда нормирован, работа была связана с физической нагрузкой. Профессиональных вредностей не отмечает. С 1989 года не работает.
Бытовой анамнез удовлетворительный. Питается 3 раза в день горячей пищей в достаточном количестве, дома.
Эпидемиологический анамнез: инфекционный гепатит, брюшной и сыпной тифы, кишечные инфекции заболевания отрицает. Туберкулез, сифилис, и венерические заболевания отрицает.
Аллергологический анамнез: непереносимость лекарственных средств (пенициллин), шоколад.
Беременностей 6. Родов 3. Протекали тяжело: 3 аборта.
Перенесенные заболевания
ОРВИ, Ветряная оспа.
Настоящее состояние
Общий осмотр
1. Состояние больного средней тяжести. Положение активное. Телосложение гиперстеническое, деформаций скелета нет. Рост 176 см, вес 83 кг. Подкожно-жировая клетчатка выражена (толщина подкожно-жировой складки над пупком 4 см). Кожные покровы бледно-розовые.
Тургор кожи сохранен, кожа суховата, эластичность не снижена. Видимые слизистые бледно-розового цвета. Лимфатические узлы не увеличены (затылочные, передние и задние шейные, подчелюстные, подмышечные, локтевые, паховые, подколенные, не пальпируются.)
2.Костно-мышечная система. Общее развитие мышечной системы хорошее. Болезненность при пальпации мышц правой голени. Деформаций костей нет, отмечается болезненность в области правого голеностопного сустава. Суставы обычной конфигурации. Форма грудной клетки цилиндрическая. Костный скелет пропорционально и симметрично развит.
3.Эндокринная система. Щитовидная железа не увеличена, мягко эластической консистенции. Симптомы тиреотоксикоза отсутствуют.
4.Сердечно-сосудистая система. Пульс 80 ударов в минуту, ритмичный, ненапряжен, удовлетворительного наполнения, симметричный.
Пальпация сосудов конечностей и шеи: пульс на магистральных артериях верхних конечностей, а также на шее (наружная сонная артерия) и головы (височная артерия) не ослаблен. АД 140/90 мм. рт. ст.
Пальпация области сердца: верхушечный толчок на 3 см кнаружи от среднеключичной линии в пятом межреберье, разлитой, не усиленный, не приподнимающий.
Сердечный толчок не определяется. Эпигастральная пульсация ослабевает на высоте вдоха.
Перкуссия сердца: границы относительной сердечной тупости:
правая на 2 см кнаружи от правого края грудины в 4 межреберье
верхняя в 3-м межреберье по l.parasternalis
левая на 3 см кнаружи от среднеключичной линии в 5 межреберье
Границы абсолютной сердечной тупости:
правая - левый край грудины в 4 межреберье
верхняя - на 4 ребрее
левая на 2см кнутри от среднеключичной линии в 5 межреберье.
Аускультация сердца: тоны сердца приглушены, соотношение тонов сохранено во всех точках аускультации, ослаблены на верхушке, ритмичные. Систолический шум, хорошо прослушиваемый на верхушке и точке Боткина. На сосуды шеи и в подмышечную область шум не проводится. При аускультации крупных артерий шумов не выявлено. Пульс пальпируется на крупных артериях верхних конечностей, а также в проекциях височных и сонных артерий.
5.Система органов дыхания. Форма грудной клетки цилиндрическая, обе половины равномерно участвуют в акте дыхания. Дыхание ритмичное. Частота дыхания 20 в минуту.
Пальпация грудной клетки: грудная клетка безболезненная, эластичная, голосовое дрожание ослаблено над всей поверхностью легких.
Перкуссия легких: при сравнительной перкуссии легких над всей поверхностью легочных полей определяется ясный легочный звук.
Аускультация легких: дыхание везикулярное, ослабленное в нижних отделах легких.
При бронхофонии выявлено ослабление проведения голоса в нижних отделах легочных полей.
6.Система органов пищеварения.
Осмотр ротовой полости: губы сухие, красная кайма губ бледная, сухая, переход в слизистую часть губы выражен, язык влажный, обложен сероватым налетом. Десны розовые, не кровоточат, без воспалительных явлений. Миндалины за небные дужки не выступают. Слизистая глотки влажная, розовая, чистая.
ЖИВОТ. Осмотр живота: живот увеличен в объеме за счет выраженного подкожно-жирового слоя, симметричный с обеих сторон, брюшная стенка в акте дыхания не участвует. При поверхностной пальпации брюшная стенка мягкая, безболезненная, ненапряженная.
При глубокой пальпации в левой подвздошной области определяется безболезненная, ровная, плотноэластической консистенции сигмовидная кишка. Слепая и поперечно-ободочная кишка не пальпируются. При ориентировочной перкуссии свободный газ и жидкость в брюшной полости не определяются. Аускультация: перистальтика кишечника обычная.
Желудок: границы не определяются, отмечается шум плеска, видимой перистальтики не отмечается. Кишечник: ощупывание по ходу ободочной кишки безболезненно, шум плеска не определяется.
Печень и желчный пузырь. Нижний край печени из подреберной дуги не выходит. Границы печени по Курлову:9,8,7. Желчный пузырь не пальпируется. Симптомы Мюсси, Мерфи, Ортнера отрицательные. Френикус симптом отрицательный. При пальпации точек проекции поджелудочной железы болезненности не наблюдается.
Селезенка не пальпируется, перкуторные границы селезенки: верхняя в 9 и нижняя в 11 межреберье по средней подмышечной линии.
7.Мочевыделительная система. При осмотре видимых отеков нет, кожа в поясничной области без особенностей. Почки и область проекции мочеточников не пальпируются, поколачивание по поясничной области безболезненно.
8.Нервно-психический статус. Сознание ясное, речь внятная. Больной ориентирован в месте, пространстве и времени. Сон и память сохранены. Зрение снижено, слух и обоняние не нарушены. Со стороны двигательной системы патологии не выявлено. Сухожильные рефлексы без патологии.
Status localis: Патологический процесс захватывает правую голень: на внутренней поверхности правой голени отмечается гиперемия, болезненность и отечность кожи, усиление подкожного венозного рисунка, пульс на магистральной артерии правой нижней конечности (бедренной, подколенной, тыльной артерии стопы) ослаблен.
Регионарные лимфатические узлы размером до 1 см, эластичные подвижные, безболезненные. При пальпации в области патологического процесса отмечается умеренная болезненность.
План обследования больного.
1.клинический анализ крови
2.клинический анализ мочи
3.биохимический анализ крови: АЛТ, АСТ, КФК, ЛДГ5, холестерин, липопротеиды, креатинин, билирубин, натрий, хлор, калий.
4.Коагулограмма
5.Флебография
Данные лабораторных исследований:
Клинический анализ крови.
гемоглобин 100 г\л
эритроциты 4.5 х 10 в 12 степени на литр
цветной показатель 0.6
количество лейкоцитов 9.5 х 10 в 9 степени на литр
эозинофилы 1
сегментоядерные 55
лимфоциты 33
моноциты 10
СОЭ 20 мм\ч
Анализ мочи
цвет светло-желтый
реакция кислая
удельный вес 1012
сахар 0
лейкоциты 1-2 в поле зрения
эритроциты свежие 0-2 в поле зрения
эпителий плоский 1-3 в поле зрения
Биохимический анализ крови:
Мочевина(моль/л) 10,9
Креатинин(мг%) 95
Холестерин общий(моль/л) 4,7
Билирубин(мкмоль/л) 10.88
АлАт (ед/л) 73
АсАт(ед/л) 61
ЛДГ(ед/л) 332
КФК 575
Коагулограмма:
Время, свертывая крови 7 мин 10 сек
Фибринолитическая активность 16,7%
Протромбин время 83%
Гематокрит 40%
Ретракция кровяного сгустка 50%
Клинический диагноз: Острый тромбофлебит глубоких вен правой голени.
Диагноз поставлен на основании клинических данных: повышение температуры до 38 С, сильные боли в правой голени, отек и гиперемия стопы и голени, нарастающее увеличение окружности голени в сравнении со здоровой, пальпаторная болезненность по ходу сосудистого пучка.
2. Алгоритм оказания неотложной помощи:
1. Обезболивающие препараты (анальгин) и десенсибилизирующие (димедрол, супрастин).
2. Спазмолитики (папаверин, платифиллин).
3. Антикоагулянты прямого действия (гепарин 5000ед в/в)
4. Мазевый компресс на нижнюю конечность до с/з бедра.
5. Конечности придают возвышенное положение на подушках.
6. Антибиотики широкого спектра действия (цефалоспорины, аминогликозиды).
7. Транспортировка больного санитарным транспортом в хирургическое отделение в положении лежа с приподнятой больной конечностью, уложенной на шину Беллера.
1.10. Лечение острого тромбофлебита
Всем пациентам необходима консервативная терапия, основу которой составляют антикоагулянтные препараты, препятствующие прогрессированию процесса или развитию ретромбоза.
При легкой форме поверхностного тромбофлебита (четко ограниченный узел на голени, отсутствие лихорадки) допустимо лечение на дому под контролем врача. В этой ситуации наиболее эффективно применение антитромбоцитарных и
способствующих рассасыванию тромбов средств.
При развитии тромбофлебита часто необходима госпитализация, строгий постельный режим и возвышенное положение конечности для предотвращения возможности возникновения эмболии.
В условиях больницы врачи применяют средства, понижающие свертываемость крови, постоянно контролируя состояние крови (определение концентрации протромбина, времени свертывания и пр.). Эти лекарства уменьшают содержание протромбина в крови, тем самым предотвращая образование новых тромбов в сосудах. Эффективны противовоспалительные препараты. По показаниям назначают антибиотики. Для местного применения используются лекарственные средства способствующие рассасыванию тромбов.
Покой, возвышенное положение конечности, мазевые повязки (мазь Вишневского, гепариновая мазь, гепароид). Исключить втирание.
В амбулаторных условиях рекомендуются антикоагулянты типа аспирина, т.к. постоянный контроль протромбина затруднен.
В условиях хирургического отделения можно сочетать фибринолические препараты типа стрептокиназы, трипсина, химотрипсина и активные антикоагулянты, т.к. возможен постоянный контроль свертывающей системы крови. Фибринолитические препараты растворяют тромбы, антикоагулянты предотвращают их образование.
Для улучшения реологических свойств крови и микроциркуляции рекомендуется назначать такие препараты как трентал, троксевазин, венорутон, индометацин. С целью десенсибилизации применяют димедрол, супрастин. Хороший противовоспалительный эффект дают реопирин, бутадион. Когда воспаление стихнет, рекомендуется физиотерапевтическое лечение. Программа лечения: постельный режим и возвышенное положение на 4—5 дней; эластичное бинтование способствует фиксации тромба в подкожных венах, а ходьба, усиливая кровоток в глубоких венах, препятствует распространению тромба; медикаментозная терапия — антикоагулянты, противовоспалительные, флеботоники, местное применение гепаринсодержащих мазей и гелей.
В последнее время эти позиции пересмотрены и большинство авторов отдает предпочтение флебэктомии при остром поверхностном тромбофлебите голени и бедра. В случае тромбоза вен на бедре (распространение с голени - острый восходящий тромбофлебит, либо первичная локализация здесь) и расположении в проекции основной венозной магистрали - большой подкожной вены - показана операция. Чаще всего она заключается в перевязке вены у места впадения ее в глубокую систему (устья большой подкожной вены) для предотвращения миграции тромба - операция Троянова-Тренделенбурга или кроссэктомия. Измененные вены с тромбами остаются. Реже эта операция сочетается с удалением основных варикозных вен, как тромбированных так и не воспаленных. Ранняя операция полностью исключает развитие эмбологенных осложнений, в несколько раз сокращает сроки лечения и легче переносится больными. К тому же хронический рецидивирующий поверхностный тромбофлебит, к которому быстро присоединяется стрептококковый лимфангит, приводит к застою в венозной и лимфатической системах конечности, длительному отеку, воспалению, развитию трофических расстройств, возникает порочный круг.
Лечение тромбофлебита пиявками
При тромбофлебите на внутренней стенке вены образуется тромб. Он может существенно сужать просвет сосуда и тем самым препятствовать нормальному оттоку крови. Если тромб оторвётся, он может полностью закупорить просвет более мелкого сосуда, что может привести к непоправимым последствиям.
Гирудотерапия - самоё эффективное средство профилактики тромбофлебита. Активные вещества секрета медицинской пиявки, которые она выделяет в кровь при укусе, препятствуют склеиванию тромбоцитов, выстилают внутреннюю поверхность сосуда и тем самым предотвращают образование тромбов. При этом происходит рассасывание уже сформировавшихся тромбов. Лечение пиявками самый лучший безоперационный метод.
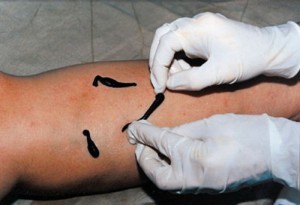
При острой или обостренной стадии тромбофлебита очень эффективно лечение пиявками. Их накладывают над поврежденным участком сосуда так, но не на поверхность вену – они легко прокусят ее вместе с кожей и вызовут кровотечение.
Лучший способ поставить пиявок – расположить их с двух сторон от больного сосуда на расстоянии пары сантиметров. Желательно делать это в шахматном порядке, между вертикально лежащими пиявками должно быть как минимум 6 см. В зависимости от степени распространения заболевания для лечения тромбофлебита этим народным средством требуется 6-15 пиявок.
Нельзя располагать их на участке под коленом, следует соблюдать осторожность, укладывая их в области паха (при тромбофлебите тазовых сосудов). Категорически запрещено лечиться пиявками, если при тромбофлебите начался гнойный процесс.
Специалисты рекомендуют лечение острого тромбофлебита пиявками тем пациентам, у которых имеются какие-либо противопоказания к приему антикоагулянтов. Пиявки используются в качестве дополнения к традиционному лечению (массаж при тромбофлебите, физиотерапия, медикаменты, компрессионный трикотаж). Перед началом процедур необходима консультация врача.
На чем основан лечебный эффект пиявок при тромбофлебите.
Лечение тромбофлебита пиявками не теряет своей актуальности, несмотря на появление современного медицинского оборудования и лекарственных препаратов нового поколения. Эффект гирудотерапии обусловлен активным действием гирудина. Это фермент, который содержится в слюне пиявки. Во время прокусывания кожи червь впрыскивает гирудин в пораженный сосуд, тем самым препятствуя свертыванию крови.
Гирудотерапевты отмечают у своих пациентов значительное уменьшение болевого синдрома после сеанса. Курсовое лечение тромбофлебита нижних конечностей пиявками помогает снять отеки и способствует устранению чувства тяжести и судорог. Также в ходе наблюдений было доказано частичное растворение тромбов и нормализация кровообращения даже в глубоких венах.
В большинстве случаев гирудотерапия в совокупности с традиционным лечением, которое назначил сосудистый хирург-флеболог, приводит к выздоровлению пациентов.
Методика использования пиявок
Правильное лечение пиявками тромбофлебита должен проводить квалифицированный специалист. Максимальный эффект достигается на ранних стадиях заболевания, до начала образования тромба.
Пиявок ставят по обе стороны от воспаленной вены (примерно в 2 см) в шахматном порядке на расстоянии 5 см. Рекомендуется размещать червей на икроножной мышце, на задней или передней стороне бедра, на передней стороне голени. Под коленями находятся лимфатические узлы, поэтому туда пиявок не ставят. Кожу на ноге предварительно бреют и моют с мылом. Для лучшего присасывания можно смочить участок кожи сладкой водой.
За один сеанс используется 6-15 особей. Продолжительность сеанса и число процедур определяет врач индивидуально. Он тщательно обследует место, где локализован тромбофлебит, чем опасен данный вид сосудистой патологии в каждом конкретном случае.
Наиболее часто гирудотерапию применяют для лечения флебитов, спровоцированных инъекциями или длительным использованием катетеров. Секреты пиявочной слюны улучшают проходимость сосудов и оказывают комплексное местное воздействие. В этом случае желаемый эффект достигается уже через несколько процедур.
Противопоказания
Гирудотерапия противопоказана в I триместре беременности, больным с анемией и низкой свертываемостью крови. Также не стоит использовать пиявок во время лечения препаратами на основе ртути.
Категорически запрещено при помощи гирудотерапии лечить гнойные процессы. Разжиженный ферментами тромб может оторваться от стенки сосуда и стать причиной тромбоэмболии.
Одно из самых опасных заболеваний сосудов – тромбофлебит, лечение пиявками в этом случае не является альтернативой традиционной медицине. Поэтому перед началом сеанса необходимо пройти обследование и диагностировать болезнь.
Глава 2. Роль фельдшера в диагностике острого трормбофлебита вен голени и неотложная помощь на догоспитальном этапе.
2.1. Анализ заболеваемости варикозным расширением вен нижних конечностей и острым тромбофлебитом по Ветлужскому району за 2013 г.
Проведён анализ заболевания варикозным расширением вен нижних конечностей и тромбофлебита за 2013 год по результатам обращаемости за медицинской помощью по Ветлужскому району.
Всего с 1 января до 31 декабря 2013 года было зарегистрировано 117 посещений хирурга по проблемам, связанным с варикозной болезнью и тромбофлебитом вен голени нижних конечностей. Обратилось в поликлинику 105 человек, в том числе :
97 чел. – 1 раз.
5 чел. – 2 раза.
2 чел. – 3 раза.
1 чел. – 4 раза.
Состояло на начало 2013 года на диспансерном учёте с варикозной болезнью 26 человек, взято вновь на учёт - 12 человек, снято с «Д» учета 8 человек.
Состоит на конец 2013 года на диспансерном учёте с варикозной болезнью - 30 человек, среди них пролечено амбулаторно 8 человек, стационарно – консервативно 10 человек, стационарно – оперативно 12 человек.
Состояло на начало 2013 года на диспансерном учёте с острым тромбофлебитом вен голени нижних конечностей 8 хирургических больных, взято вновь на учёт - 6 человек, снято с «Д» учета 5 человек, состоит на конец 2013 года - 9 человек, среди них пролечено амбулаторно - 2 человека, стационарно – консервативно 3 человека, стационарно – оперативно 4 человека.
Проанализировав статистику заболеваемости варикозным расширением вен нижних конечностей и острым тромбофлебитом, можно сделать следующие выводы:
Преобладающее большинство обратившихся за медицинской помощью, - женщины, примерно в 5,5 раза, но это не значит, что мужчины болеют реже, просто не все мужчины обращаются за помощью в медицинские учреждения.
Жители села обращаются примерно в 2 раза чаще, чем жители города. Это связано с условиями работы и быта жителей села, у которых преобладают значительные физические нагрузки на организм, посещение бани, длительное нахождение на ногах, что способствует развитию варикозной болезни.
Обращаются в основном в запущенных случаях, когда возникают осложнения варикозной болезни – трофические язвы и тромбофлебит и т.п., поэтому большинство больных старше 70 лет, до 40 лет практически не обращаются, их всего 6 чел.
В основном лечат консервативными методами, что составляет 60 % от всех состоящих на учёте, оперативно – пролечено 40 %, страдающих варикозным расширением вен нижних конечностей.
Пролечено консервативно 55 % больных, состоящих на учёте по острому тромбофлебиту, а оперативно в экстренном порядке – 45 %.
Недостаточное знание и низкая информированность населения о возможностях и методах профилактики варикозной болезни требует усилия разъяснительной работы медицинскими работниками всех уровней, включая фельдшеров фельдшерско-акушерских пунктов.
Профилактика изучаемого заболевания должна включить не только своевременное выявление и качественное медикаментозное лечение соответствующей патологии, но и рекомендации по изменению образа жизни, питания, применения ЛФК.
В ходе выполнения данного исследования была подготовлена памятка для пациентов.
2.2. Диагностика острого тромбофлебита нижней конечности фельдшером ФАП
Диагностика основана на клинических методах исследования, рентгенологических, ультрасонографических, радионуклидных методах и функциональных пробах.
При остром поверхностном тромбофлебите больные жалуются на боли по ходу пораженной вены, усиливающиеся при ходьбе, наличие болезненных узлов в зоне тромбоза и умеренного отека конечности. Объективно определяются гиперемия кожи, отек и болезненность при пальпации, наличие инфильтрата в зоне поражения и расширение вен дистальнее очага поражения. Общее состояние больных средней степени тяжести, признаки интоксикации умеренно выраженные. Объем пораженной конечности может быть не изменен или увеличен на 1-2 см. Температура тела субфибрильная.
При гнойном тромбофлебите поверхностных вен симптомы инфекционного токсикоза резко выраженные, отмечаются высокая температура, лейкоцитоз. В очаге поражения резко выражены все местные признаки воспаления, определяются обширные болезненные инфильтраты по ходу вен с размягчения в центре, регионарный лимфаденит.
2.3. Неотложная помощь на ФАПе
1. Обезболивающие препараты (анальгин) и десенсибилизирующие (димедрол, супрастин).
2. Спазмолитики (папаверин, платифиллин).
3. Антикоагулянты прямого действия (гепарин 5000ед в/в)
4. Мазевый компресс на нижнюю конечность до с/з бедра.
5. Конечности придают возвышенное положение на подушках.
6. Антибиотики широкого спектра действия (цефалоспорины, аминогликозиды).
7. Транспортировка больного санитарным транспортом в хирургическое отделение в положении лежа с приподнятой больной конечностью, уложенной на шину Беллера.
2.4. Советы пациенту «Профилактика острого тромбофлебита»

Своевременно обращайтесь за помощью к флебологу. Отёк ног, боли в икроножных мышцах, венозный рисунок на голенях и стопах являются поводом обратиться к врачу. Современная фармацевтическая промышленность способна предложить массу препаратов профилактического и лечебного действия. Нужна только грамотная консультация специалиста.
- По возможности избегайте узкой обуви, обуви на высоком каблуке. При варикозном заболевании вен кистей постарайтесь избегать ношения браслетов, колец, часов. Все эти предметы нарушают отток венозной крови из кистей. Даже незначительная задержка крови в такой ситуации ощутима для больных сосудов.
-

В свободные минутки делайте гимнастику для стоп: покрутите стопами, поднимитесь несколько раз на носки, походите без обуви, интенсивно пошевелите пальцами. Смысл этих действий в усилении кровообращения. Тоже рекомендуется для рук.
- Перед сном делайте контрастное обливание ног водой, полежите несколько минут с поднятыми ногами. Процедура обливания должна быть приятной и регулярной! Сосуды ног должны привыкнуть к поочерёдному сокращению и расширению, только тогда будет толк.
- Следите за уровнем своего веса. Избыточная масса тела очень усложняет работу сосудов и сердца.
- Регулярно носите специальное бельё.
- Не посещайте баню. Резкое расширение сосудов нижних конечностей на пользу не пойдёт.
- Массаж ног при варикозной болезни противопоказан.
Заключение
Цель настоящей работы заключалась в выявлении роли фельдшера в диагностике острого тромбофлебита вен нижних конечностей и неотложной помощи на догоспитальном этапе.
Для достижения указанной цели перед работой были поставлены следующие задачи для теоретической части исследования:
- Изучить литературу по проблеме исследования
- Проанализировать теоретические и экспериментальные работы по теме исследования.
Для практической части исследования:
- Выявить роль фельдшера в диагностике и оказании неотложной помощи при остром тромбофлебите.
- Сформулировать алгоритм действия фельдшера ФАП при остром тромбофлебите.
- Подготовить советы для пациента «Профилактика острого тромбофлебита».
При выполнении теоретической части курсовой работы изучена литература по теме «Варикозная болезнь вен нижних конечностей и острый тромбофлебит нижних конечностей». В работе приводятся сведения по этиологии, патогенезу данного заболевания. Уделено внимание факторам, влияющим на развитие острого тромбофлебита, механизмам возникновения острого тромбоза. Подробно описываются клинические проявления, диагностика, прогноз, осложнения и профилактика тромбофлебита. Приводится история болезни и принципы лечения.
В практической части курсовой работы содержится анализ заболеваемости варикозным расширением вен нижних конечностей и острым тромбофлебитом по Ветлужскому району за 2013 год, сделаны выводы .
При выполнении практической части работы нами выявлена роль фельдшера в диагностике и оказании неотложной помощи при остром тромбофлебите в условиях ФАПа и сформулирован алгоритм действия фельдшера ФАПа при данном неотложном состоянии.
Таким образом, задачи решены в полном объеме, цель достигнута – изучена роль фельдшера в диагностике и неотложной помощи на догоспитальном этапе.
Список литературы
• Агаджанова Л.П. Ультразвуковая диагностика заболеваний ветвей дуги аорты и периферических сосудов. - М.: Видар-М, 2000. - 176 с.
• Гивировская Н.Е, Михальский. В.В. Тромбозы и тромбофлебиты вен нижних конечностей: этиология, диагностика и лечение // Рус. мед. журнал. - 2009. - Т.17. - № 25. - С. 1663-1666
• Золкин В.Н., Тищенко И.С. Антикоагулянтная терапия в лечении острых тромбозов глубоких и поверхностных вен нижних конечностей // Трудный пациент. – 2007. - №15-16.
• Кириенко А.И., Матюшенко А.А., Андрияшкин В.В. Острый тромбофлебит. - М.: Литера, 2006. - 108 с.
• Кияшко В.А. Тромбофлебиты поверхностных вен: диагностика и лечение // Рус. мед. Журнал. – 2004. - №12. – С.19.
• Котельников А.С. и др. Новые тенденции в флебологии // Ангиология и сосудистая хирургия. 2003. - №3. – С.168-169.
• Савельев В.С. Гологорский В.А., Кириенко А.И. и др. Флебология. - М.: Медицина, 2001. - 664 с.
• Шевченко Ю.Л., Стойко Ю.М., Лыткина М.И. Основы клинической флебологии. - М.: Медицина, 2005. - 312 с. [1] Золкин В.Н., Тищенко И.С. Антикоагулянтная терапия в лечении острых тромбозов глубоких и поверхностных вен нижних конечностей // Трудный пациент. – 2007. - №15-16.
PAGE \* MERGEFORMAT 1
Роль фельдшера в диагностике острого тромбофлебита вен голени и неотложная помощь на догоспитальном этапе