Исcледование проблемы частных медицинских организаций в системе ОМС
Содержание
Введение……………………………………………………………………….3
Глава 1. Мировой опыт работы системы здравоохранения на основе обязательного медицинского страхования (ОМС)………………………..6
1.1. Система работы ОМС Израиля…………………………………………6
1.2 Система работы ОМС Германии………………………………………..9
1.4 Система работы ОМС России…………………………………………13
Глава 2. Анализ проблем системы ОМС и частного бизнеса…………24
2.1. Анализ механизмов работы системы ОМС и частных медицинских организаций…………………………………………………………………..24
2.2. Анализ открытости процедур распределения объёмов оказания медицинской помощи по ОМС……………………………………………..32
2.3. Анализ взаимодействия государства и частного бизнеса………….36
Глава 3. Исcледование проблемы частных медицинских организаций в системе ОМС…………………………………………………………………43
3.1. Опрос-анкетирование частных медицинских организаций учавствующих в системе ОМС……………………………………………..43
3.2.Предложения по улучшению……………………………………………….58
Заключение…………………………………………………………………...59
Библиографический список………………………………………………...61
Приложение…………………………………………………………………..64
Введение.
В настоящее время в России идет поступательный процесс развития партнёрства государства и частного бизнеса.
Мировой опыт Германии и Израиля говорит о том, что государство и бизнес в процессе открытого диалога могут дополнять друг друга.
В то же время происходит поиск оптимального соотношения сил: государства и частного бизнеса для достижения своих целей каждой из сторон, но государство и бизнес могут сотрудничать, лишь дополняя друг друга.
Актуальность.
Одной из таких форм является участие частных медицинских организаций в системе обязательного медицинского страхования (ОМС).Сегодня, когда государство начинает предпринимать меры по эффективному распределению финансовых ресурсов, в силу текущего экономического состояния, есть стремление качественно поменять систему здравоохранения, предложив равные возможности, как государственным медицинским учреждениям, так и частным медицинским организациям, при этом применив один из главных рыночных законов - конкуренции. В этой связи проблема участия частных медицинских организаций в ОМС находит свою актуальность.
Разработанность проблемы.
Проблемам развития ОМС посвящены работы многих авторов: И.С. Хайруллина, А.В. Решетникова, Ю.А.Щербука, В.И.Стародубова, О.П. Щепина, В.О. Флека.
Гипотеза:
Увеличение числа работающих частных медицинских организаций в системе ОМС увеличивает конкуренцию, вследствие чего увеличивается и экономическая эффективность работы ОМС.
Объект исследования – система отношений по участию частных медицинских организаций в ОМС.
Предмет исследования – деятельность частных медицинских организаций в системе ОМС.
В первой части данной работы рассмотрен международный опыт: Израиля, Германии, а так же России в построении системы медицинского страхования.
Во второй части рассмотрены три основные задачи - это анализ эффективности частных медицинских организаций, открытости распределения объёмов медицинской помощи и взаимодействия государства и бизнеса.
В третьей части приведена эмпирическая часть исследования проблем частных медицинских организаций в системе ОМС.
Теоретическая важность исследования состоит в том, что выявлены основные направления развития ОМС. Это открытость процедуры распределения объёмов финансовых ресурсов, уменьшение административных барьеров, улучшение тарифной политики и законодательной базы ОМС.
Прикладная важность работы заключается в том, что впоследствии результаты исследования могут быть применены при проведении мер, направленных на улучшение эффективности распределения государственных финансов и повышение качества медицинской помощи.
Глава 1. Мировой опыт работы системы здравоохранения на основе обязательного медицинского страхования (ОМС).
1.1. Система работы ОМС Израиля.
О высоком качестве здравоохранения Израиле свидетельствует тот факт, что в Израиле одни из лучших показателей средней продолжительности жизни, составляющие на данный момент 81 год для женского пола и 78 лет для мужского. Согласно мировому рейтингу продолжительности жизни, Израиль в 2014 году занимает десятое место в мире (по рейтингу, составленному Организацей Объединённых Наций (ООН)).[1]
Страховые взносы по медицинскому страхованию оплачиваются в обязательном порядке за всех работающих граждан. В данное время застрахованный гражданин уплачивает страховой взнос в размере 5% от заработной платы в месяц. Работодатель также обязан уплачивать эту же сумму. Перевод всех страховых взносов за работающих в компании осуществляется самим нанимателем. Бизнесмены, предприниматели переводят страховые взносы самостоятельно.
По закону Израиля единственным органом, занимающимся сбором взносов на медицинское страхование, является созданное государством учреждение, которое называется “Биутах леуми” - институт национального страхования.
Биутах леуми – это государственное учреждение, занимающееся организацией медицинского страхования в Израиле. Биутах леуми аккумулирует страховые медицинские взносы, а затем переводит взносы в учреждения, которые решают цели и задачи, аналогичные тем, что решают страховые компании по ОМС. В Израиле эти организации называются больничными кассами.[2]
Больничная касса – это организация, которая организует страховую медицину в стране и включает в себя компетенции страховых медицинских организаций и медицинского обслуживания. Организуя медицинское страхование своего пациента, больничная касса решает проблемы лечения и медицинского обслуживания. Больничная касса оплачивает счета своего пациента за лечение в больнице и в поликлинике, а также дает скидку на приобретение лекарственных средств для своего клиента.
Больничная касса – это общественная организация, которая по закону Израиля не имеет права ставить перед собой цель извлечения выгоды от оказания медицинских услуг. От каждого застрахованного лица она получает определенный законом страховой взнос. За неработающих граждан страховые взносы переводит государство.[3]
В Израиле действуют четыре больничные кассы: Клалит, Маккаби, Меухедет и Леумит.
Каждая из четырех больничных касс имеет свою собственную сеть поликлиник. У Клалит и Макаби имеется своя собственная сеть больниц.
Больничные кассы Миюхедед и Леумит оплачивают услуги по госпитализации и реабилитации своих застрахованных пациентов.
Правовая основа медицинского страхования состоит в трех основных законах:
-Закон об ОМС Израиля;
-Закон о правах пациента Израиля;
-Закон о регулировании медицинской деятельности Израиля.
Финансовая основа медицинского страхования Израиля:
- 43% расходов по ОМС направляются напрямую из государственного бюджета;
-32% частное финансирование медицинских услуг;
-25% от бюджета здравоохранения.
Травмы, полученные в результате автотранспортных проишествий, оплачивают страховые компании по страхованию автомобилей.
Травмы и болезни, полученные в связи с профессиональной деятельностью застрахованного гражданина, оплачиваются Институтом Национального Страхования.
Травмы и болезни, полученные в связи со службой в армии, оплачиваются Министерством Обороны Израиля. Министерство Обороны берет на себя расходы, связанные с лечением военных инвалидов.
В Израиле каждый гражданин может сам выбирать себе больничную кассу (Клалит, Маккаби, Меухедет Леумит), в которой застрахованный хочет лечиться в рамках ОМС. Гражданин не ограничен территориальным расположением медицинских организаций. Но, если он выбрал себе определенную больничную кассу, то он будет лечиться в поликлинике от этой кассы и приобретать лекарства по рецепту лечащего своего врача в медицинской аптеке. Аптека находится также в собственности выбранной больничной кассы.
В каждой из четырех больничных касс имеется своя сеть медицинских организаций, таких как:
-амбулатории;
-аптечные сети;
- различные диагностические центры здоровья;
-женские и семейные поликлиники;
-организации неотложной медицинской помощи, лечащие в том случае, когда закрыты амбулатории;
-медицинские организации сердечно-сосудистых заболеваний и хронических заболеваний;
-дома престарелых.
Больничные кассы, работающие в Израиле, имеют возможность заключать договора с частнопрактикующими врачами и медицинскими организациями, среди которых специальные медицинские центры, амбулатории и медицинские лаборатории.
Застрахованные граждане каждой из четырех касс имеют право на лечение за счет кассы во всех больницах Израиля, имея направление от своего врача.
1.2 Особенность работы больничных касс Клалит, Маккаби, Меухедет Леумит.
Особенностью больничной кассы Клалит является то, что она самая большая по количеству застрахованных в больничной кассе граждан. В Клалит застраховано более 4 млн. населения Израиля.
Медицинские организации Клалита можно найти в любой точке страны. В любом населенном пункте очередь на лечение к высоковалифицированному специалисту в одной из областей исследования может быть дольше, чем в других больничных кассах.
Клалит владеет четырнадцатью большими центрами оказания медицинской помощи.[4]
Особенностью второй по количеству застрахованных медицинской организации Макаби является то, что в основе этой больничной кассы не нанимают врачей на работу, а заключают договоры с лицензированными врачами. Врачи, оформившие договоры, могут принимать больных, как в медицинских центрах Макаби, так и в собственных врачебных кабинетах.
Врачи, работающие по договору с Макаби, имеют право работать и с другими больничными кассами, принимая их застрахованных граждан для лечения у себя.
В Макаби нет такой проблемы, как забастовки врачей. Это преимущество используется для маркетинга, особенно, когда идут забастовки в больничных кассах Клалит и Леумит.
Управление больничной кассой основано на работе шести центров управления и 150 медицинских организаций. В Макаби работают на основании партнерства 3500 медицинских врачей.
В Макаби работают основные 400 медицинских врачей, работающих по договору, двадцать медицинских диагностических и лечебных центров, около 45 аптек.[5]
Особенностью третьей больничной кассы - Меухедет является то, что там заключаются договоры с частнопрактикующими врачами, принимающими застрахованных в Меухедете граждан.
Плодотворно сотрудничает с больничной кассой Макаби, организуя с ней общие поликлиники и заключая договора с теми же врачами.
Меухедет имеет крупный штат наёмного персонала - 4 тысячи человек.
В Меухедет входит четыре центра управления больничной кассой и более 250 поликлиник по всей стране, в которых есть все возможное лабораторно-диагностическое оборудование.
Меухедет имеет в управлении десятки аптек. Он заключил договоры с многочисленными частными аптеками по всему Израилю, которые продают лекарства по рецептам от Меухедет и предлагают скидку при приобретении лекарств.[6]
Особенность больничной кассы Леумит в том, что работающие там врачи и медицинский персонал, трудоустроены по трудовому договору.
Из-за этого в Леумит иногда случаются забастовки. В это время там закрываются амбулаторные поликлиники и, гражданам оказывается только экстренная медицинская помощь.
В каждой крупной поликлинике Леумит есть своя аптека, также принадлежащая больничной кассе Леумит, насчитывающая всего 100 аптечных точек. Там застрахованные граждане кассы покупают со скидкой лекарства, прописанные своим лечащим врачом. [7]
Экономическая рентабельность больничных касс построена таким образом, что каждая из них заинтересована в привлечении и удержании пациентов. Государство переводит средства, исходя не только из количества застрахованных, которых принимает на лечение конкретная больничная касса. Сумма предназначенных для больничной кассы денег определяется в соответствии с дифференцированным подушевым нормативом, учитывающим возраст, наличие инвалидности, степени инвалидности и другие показатели.
Для застрахованного 80-летнего пациента финансирование больничной кассы будет выше, чем для 40-летнего. Сумма денежных средств, поступающих от Института национального страхования, зависит от числа вступивших в кассу граждан.
В такой системе экономических отношений больничные кассы являются прямыми конкурентами на рынке медицинских услуг по ОМС. Этот факт вынуждает больничные кассы постоянно улучшать качество услуг, учитывающих различные стороны медицинского обслуживания. Есть некоторые виды медицинского обслуживания, не входящие в перечень медицинских услуг по ОМС. К таким услугам относятся: вызов скорой медицинской помощи на дом; в некоторых случаях предоставление услуг в приемном покое поликлиники, стоматологические медицинские услуги.
Все больничные кассы имеют договоры с определенными медицинскими организациями, которые входят в собственность не только больничных касс. Есть государственные и муниципальные больницы, и частные медицинские клиники. Все эти виды больниц в независимости от формы собственности имеют право на обслуживание пациентов по ОМС. Для работы в ОМС нужно только иметь лицензию Министерства здравоохранения Израиля и договор с больничной кассой, направляющей в это учреждение пациентов. С направлением каждый гражданин приносит с собой гарантийное письмо от больничной кассы о том, что медицинская услуга, оказанная клиенту в соответствии с направлением, будет профинансирована больничной кассой.
Качество оказанных медицинских услуг, оказываемых частным медицинским организациями, не будет отличаться для клиента, пришедшего по ОМС, и для клиента, который пришел в медицинскую организацию сам, самостоятельно оплачивая свое лечение. Разница лишь в том, что клиенту по ОМС необходимо ждать от нескольких дней до двух месяцев. Но у клиента всегда есть возможность пойти в другую лечебную организацию, с которой у больничной кассы есть заключенный договор.
Случаи, при которых врачи и частные медицинские организации обслуживают, как пациентов по ОМС, так и пациентов по добровольному медицинскому страхованию, повышают эффективность распределения финансовых ресурсов, использование медицинского оборудования, рабочего времени, что играет особую роль в эффективности распределения объема всех ресурсов, имеющихся в системе медицинского обслуживания в Израиле.
При выборе медицинских организаций, предоставляющих медицинские услуги, больничные кассы не заинтересованы, выбирать дорогие, так как, если выданные денежные средства будут расходоваться больничными кассами неэффективно, меньше пациентов получат медицинское обслуживание.
1.3 Система государственного обязательного страхования (ГОС) Германии.
Система медицинского страхования Федеративной Республики Германия основывается на отлаженной структуре системы страхования, куда входит государственное обязательное медицинское страхование Германии и частные страховые фонды.
В государственное обязательное медицинское страхование входит примерно 89% граждан страны, частное медицинское страхование имеют 9% граждан Германии. Остальное население Германии 2% - это граждане, имеющие особой вид страхования, или граждане, не имеющие медицинской страхование.[8]
Система поступления финансовых ресурсов в фонд медицинского страхования реализована так, что граждане, работодатели должны сделать страховые взносы - 15% от прибыли. Государство берет на себя ответственность покрывать часть стоимости медицинского страхования безработных, престарелых граждан, детей, государственных работников.
Согласно действующему закону, возможность выбора частной медицинской страховки вместо ГОС в ФРГ имеют бизнесмены и граждане с ежегодным доходом более 48 тысяч евро. Интересен тот факт, что число граждан, обслуживающихся негосударственными страховыми компаниями, год от года растёт, и в данный момент около 10% граждан не зависят от работы системы ГОС. Важен тот факт, что встречаются случаи, когда негосударственная страховка используется в дополнении к государственной. Этот факт свидетельствует о том преимуществе, которое даёт частное страхование.
Системой ГОС управляют фонды. Каждый гражданин - владелец полиса имеет право легко выбрать и поменять фонд медицинского страхования.
Медицинское страхование в частной компании возможно для тех граждан, которые не являются владельцами полиса ГОС, то есть граждан с доходами, превышающими определённый уровень: частным бизнесменам и государственному персоналу.
В настоящее время в Германии в системе страхования работают десятки различных частных организаций, предлагающих медицинское страхование с различным диапазонам покрытия расходов - от самых простых до полной оплаты стоимости всей медицинской помощи.
Отличием частного страхования от ГОС является то, что в частной компании страховые взносы зависят от степени риска, возраста, пола и состояния здоровья клиента на получение страхового полиса. К тому же частная страховая компания имеет право отказаться от оказания медицинских услуг или может изменять условия для лиц с определёнными демографическими характеристиками.
Клиенты, имеющие частное медицинское страхование, до конца своей жизни не имеют возможности вернуться к ГОС. Однако есть исключения для граждан младше 56 лет в случае, если произошла потеря работы. Исключение также распространяется на пожилых, если уровень жизни снизился, что не даёт возможность оплачивать медицинское страхование в частных организациях.
В Германии все существующие больницы разделены на следующие три вида:
-общественные;
-благотворительные;
-частные.
Благотворительные больницы финансируются некоммерческими организациями: «Красный крест» и церковными бюджетами.[9]
Частные больницы представляют собой небольшие клиники, управляемые на коммерческой основе.
Все граждане, в независимости от вида страхования, могут выбрать между общественными, благотворительными и частными больницами в своём регионе, если конечно эти организации были одобрены фондом ГОС.
Следует иметь в виду, что в основном в больницах всегда оставляют определённое число мест для пациентов с частными страховками.
Медицинская помощь в больницах осуществляется по принципу полного и частичного стационара. Если амбулаторное лечение не приносит хороших результатов, каждый пациент со страховым полисом Национального больничного фонда может рассчитаться за стационарное лечение в госпитале.
Имея страховой полис страховой компании, которая называется больничная касса, пациент может получить амбулаторную и стационарную медицинскую услугу.
В Германии существует специальная спасательная медицинская помощь, которая создана для тех случаев, когда требуется неотложная помощь.
К поликлиникам, оказывающим медицинскую помощь, относятся частные кабинеты Praxis. Существует возможность амбулаторного приёма при больницах. Частный кабинет в Германии может открыть любой врач, имеющий определённую специализацию - Facharzt.
Около 45% всех врачей работают в частных кабинетах, но количество таких кабинетов устанавливается квотой в городе или посёлке.
Амбулаторное диагностическое лечение в Германии производится у частнопрактикующих врачей. Чтобы частнопрактикующий врач открыл свою частную практику и имел возможность выставлять счёт страховой компании за оказанное лечение застрахованных в ней клиентов, врач должен выполнить определённые профессиональные и административные требования. Самым важным профессиональным требованием является наличие сертификата специалиста, который врач может получить, как минимум, после пяти лет практической деятельности и при условии сдачи определённого экзамена во врачебной палате в Германии. Самыми сложными являются административные требования, так как число Praxis в каждом населённом пункте ограничено с помощью административных барьеров.[10]
Следует отметить, что число этих Praxis остаётся без изменений многие годы, в то время как население Германии стареет, что влияет на потребность в росте медицинского обслуживания.
Во всех регионах Германии практически все лицензии заняты частнопрактикующими врачами, и нужно ждать, пока не освободится лицензия, это означает то, что врач должен уйти на пенсию или продать свою лицензию. Только в этом случае есть возможность открыть свой Praxis.
Но есть места для Praxis в малонаселённой местности, особенно на восточных землях Германии. В этих Praxis принимают не только частнопрактикующие врачи, но и все узкоспециализированные специалисты в определённой области.
Самую большую долю в лечении граждан Германии занимают именно частнопрактикующие врачи. Амбулаторный приём для клиентов в медицинских организациях осложнён.
Профессора медицинских организаций имеют право принимать у себя амбулаторных пациентов только, если получили направление от частнопрактикующего врача. Исключением для приема являются пациенты, застрахованные в системе добровольного медицинского страхования (ДМС), так как по ДМС граждане имеют право свободно выбирать врача, а частные страховые организации оплачивают визит к профессору.
Статус государственных медицинских учреждений обычно определяется их принадлежностью. Медицинские учреждения могут быть городскими и краевыми, непосредственно относящимися к федеральным землям, имеющими многопрофильную специализацию.
Существуют также и университетские медицинские организации, являющиеся медицинскими организациями, оказывающими лечение на хорошем уровне. Их называют клиниками максимального обеспечения.
Официальным руководителем является государственный служащий каждой из федеральных земель.
Университетские медицинские организации занимаются не только лечением пациентов, но ещё обучают студентов и занимаются научной деятельностью.
Существуют в Германии и большие города, в которых нет своих медицинских университетов, поэтому в них нет медицинских организаций, зато в них есть крупные городские клиники. К таким городам относится Штутгарт и Карлсруэ.
Особенностью медицинских организаций Германии является их рейтингование.
В рейтинг из 25 лучших медицинских организаций могут быть отнесены только некоторые медицинские организации по наиболее распространённым и тяжёлым медицинским заболеваниям. Среди них определяется лучшие 25 медицинских организаций.
В рейтинг из 25 лучших медицинских организаций могут быть отнесены организации по лечению рака, болезней сердца, болезней Альцгеймера, депрессий и других.
В рейтинг из 100 лучших относятся клиники Германии с учётом лечения по всем направлениям болезней. На хорошие места данного рейтинга имеют шанс попасть только очень крупные многопрофильные медицинские организации.
Региональные рейтинги лучших клиник Германии учитывает также географический фактор. Для жителей Германии важно, чтобы медицинская организация находилась близко к дому и, чтоб организация была в региональном рейтинге лучших медицинских организаций.
Большинство частных клиник в Германии относится к крупным медицинским центрами, которые являются акционерными обществами.
В этих клиниках оказывается лечение на таком же высоком стандарте, как и в любой государственной и церковной медицинской организации. Такие медицинские центры мало чем отличаются от городских или больших краевых медицинских центров.
Существуют в Германии и многочисленные маленькие, узкоспециализированные частные медицинские организации. Это медицинские организации, путём развития перешедшие из Praxis частнопрактикующих врачей или построенные под определенных известных частнопрактикующих врачей.
Исторически в Германии медицинские организации представлены католической и лютеранской церковью. В данный момент церковные медицинские организации оказывают лечение всем больным в независимости от их религиозного происхождения. В этих организациях работает медицинский персонал любых конфессий, но некоторые медицинские организации ищут сотрудников в организацию соответствующих определенной конфессиональной принадлежности.
В поликлиническом обслуживании оплата всех диагностических и терапевтических медицинских услуг регламентирована системой тарифных правил для врачей.
За оказанную услугу врач выставляет страховой компании счёт в соответствии с нормативами тарифных правил для врачей. За каждую оказанную услугу в этих тарифных правилах стоит определённая стоимость вне зависимости от того, где застрахован клиент.
1.4 Система работы ОМС России.
Медицинское страхование является формой социальной защиты интересов населения по охране здоровья. Основная цель – предоставить гражданам страны получение медицинской помощи при страховом случае. Осуществляется в двух видах: обязательное и добровольное.
Участниками ОМС являются: застрахованные граждане, страховщики, Федеральный фонд ОМС, территориальные фонды субъектов федерации, медицинские страховые организации, медицинские организации.
Основным элементом системы ОМС является Федеральный фонд обязательного медицинского страхования (ФФОМС) являющийся юридическим лицом. ФФОМС является государственным некоммерческим учреждением.
Финансовые ресурсы ФФОМС являются федеральной собственностью.
Важной особенностью является то, что временно свободные финансовые ресурсы вкладываются в банковские депозиты и могут быть использованы для покупки ликвидных государственных ценных бумаг. Этот инструмент создан для защиты финансовых ресурсов фонда от инфляции и получения фондом дополнительной прибыли, которая так же направляется на финансирование Фонда.
Территориальные фонды ОМС выполняют следующие задачи в области финансово-кредитной политики и контроля за эффективным использованием финансовых ресурсов в системе ОМС:
- сбор финансовых ресурсов для финансирования ОМС, проводимый страховыми медицинскими организациями;
- выравнивание финансовых возможностей городов и районов, направляемых на проведение ОМС;
- предоставление кредитов страховщикам при обоснованной нехватке финансовых ресурсов;
- отправка ФФОМС информации о финансовых ресурсах системы ОМС.
Чтобы войти в систему ОМС, частной медицинской организации необходимо стать участником программы госгарантий, в рамках которой будут распределены объемы оказания услуг граждан. В регионах этим занимаются специально созданные комиссии.
Частная медицинская организация уведомляет о включении в систему ОМС территориального фонда до 1 сентября. ТФОМС не имеет право отказать во включении в реестр медицинских организаций.
Медицинские организации, работающие в системе ОМС, не имеют право отказать застрахованным гражданам в оказании медицинской помощи.
Вывод:
Рассмотренные механизмы работы систем медицинского страхования Израиля и Германии указывают на важные особенности организации системы страхования, которые помогли бы в повышении качества и эффективности работы системы ОМС в России.
Критерием работы медицинских организаций в системе ОМС является не форма собственности, а наличие медицинской лицензии на оказание медицинской помощи, а также качество и цена оказанной услуги.
Выбор медицинской организации осуществляют только застрахованные граждане. Именно граждане являются потребителями услуг и, следовательно, при выборе медицинской организации будут исходить из качества предоставляемых услуг. Если распределение финансовых ресурсов будет строиться, исходя из выбора пациентов, медицинские организации будут обязаны или улучшать качество услуг, или уйти с рынка оказания медицинских услуг.
В работе такой системы важную роль будет играть информированность пациентов ОМС об их правах при выборе страховой медицинской компании и медицинской организации.
Интересен опыт Израиля с точки зрения того, что дополнительные средства, уплачиваемые клиентом, используются вместе со средствами ОМС.
В Израиле у каждой больничной кассы (аналог страховой компании в России) имеются договоры с частнопрактикующими врачами. Список врачей публикуется в справочнике, где любой гражданин больничной кассы может в рамках медицинской страховки воспользоваться медицинскими услугами врача. Этот опыт был бы полезен для России с точки зрения увеличения числа частных врачей и их открытости.
Врач в Израиле, работающий по ОМС и одновременно работающий частнопрактикующим врачом, не имеет право брать оплату за свои услуги с клиента, обратившегося к нему в рамках ОМС. Было бы разумно применить данный опыт в России .
Примечателен опыт Германии с точки зрения организации по оказанию первичной медицинской помощи. Примерно 45% от всех врачей работают именно в частных кабинетах, где частнопрактикующий врач может осмотреть несложные проблемы со здоровьем пациента по ОМС, облегчая и эффективно распределяя по высокотехнологичным медицинским организациям больных.
В Германии для частных и государственных клиник создана реальная конкуренция в виде рейтингования медицинских организаций, что способствует открытости и прозрачности управления медицинскими организациями, а также эффективному распределению денежных потоков.
Также можно отметить тот факт, что в Израиле и Германии уделено большое внимание информативности и открытости деятельности медицинских организаций.
Глава 2. Анализ проблем системы ОМС и частного бизнеса.
2.1. Анализ механизмов работы системы ОМС и частных медицинских организаций.
Формального ограничения работы частного медицинского бизнеса в системе ОМС нет. Согласно данным ФОМС в 2014 году, в системе ОМС работало 8554 медицинских организаций.[12]
Основная проблема работы в системе ОМС для частных медицинских организаций это несоответствие тарифов по ОМС реальным расходам частных медицинских организаций.
В связи с этим возникает отсутствие заинтересованности в полноценной работе в системе ОМС самих частных медицинских организаций, так как высока вероятность применения тарифов с понижающим коэффициентом, либо неполное финансирование объемов оказанной частной организации медицинской услуги.[13]
Для частных медицинских организаций в системе ОМС необходим расчет оправданных тарифов в системе ОМС, учитывающих виды расходов, финансируемых государством, государственных и муниципальных учреждений.
Решить эту проблему можно было бы в рамках внедрения одноканального финансирования, реализация которого учитывала бы часть финансовых ресурсов, поступающих государственным учреждениям, работающим в системе ОМС и учитывающим сумму, косвенных затрат, которые несет за собой частная медицинская организация.
При одноканальной системе финансирования необходимо учесть:
-финансирование государственных учреждений по смете заменяется распределением финансовых ресурсов за результат объема оказанных медицинских услуг застрахованных граждан;
-появляется реальная возможность финансирования государственных потребностей в любых организациях различных правовых форм собственности для решения проблем оказания медицинской помощи граждан;
-руководителям медицинских организаций предоставляется больше финансовой свободы в расходовании ресурсов выделенных через систему ОМС, так как отсутствуют проводки финансовых средств через казначейские счета.
- проверка качества оказанных медицинских услуг со стороны страховых компаний представляет эффективную форму, потому что контролируются многие факторы оказания услуги.
Внедрение одноканального финансирования обеспечивает точный учет расходов на оказанные медицинские услуги и есть возможность оценить эффективность расходов в системе ОМС.
Это позволяет улучшить точность учета расходов финансовых ресурсов по ОМС по конкретным заболеваниям и диагнозам. Это также дает возможность повысить эффективность управленческих возможностей исполнительным органам власти при определении приоритетов распределения финансовых ресурсов.
Исходя из этого, нужно на законодательном уровне закрепить понятие “одноканальное финансирование”. Под этим понятием подразумевается финансовое обеспечение, как для государственных учреждений, так и для частных медицинских организаций.
Для частных организаций должно быть закреплено то, что к пяти основным затратам по тарифу за оказание бесплатной помощи по ОМС, которые уже существуют, нужно добавить остальные затраты, которые несет частная организация: оплата организациями коммунальных услуг, издержки на техническое обслуживание технологического оборудования, приобретение оборудования. При этом надо учитывать то, что не все, оказанные частной медицинской организацией услуги по ОМС, должны включаться в тариф, а только процент, который приходится по ОМС. К примеру, если частная медицинская организация в течении года оказала медицинскую помощь, где 20% пришли по ОМС из 100%, то тариф должен включать лишь 20% от расходов медицинской организаций. Расчет точной суммы через ОМС нужно возложить на страховые медицинские организации.
Среди услуг, выгодных для работы в рамках ОМС можно отметить высокотехнологичную медицинскую помощь (ВМП).
В программе государственных гарантий бесплатного оказания медицинской помощи на 2015 год и на плановый период 2016 и 2017 годов, в правительственном постановлении от 08.11.2014 N 1273, перечислены 1435 видов ВМП.
По официальной статистике, чаще всего нуждаются в ВМП люди, болезни которых, связанные с хирургией сердечно-сосудистых заболеваний, доля которых составляет 38% из 100%.
25% граждан нуждаются в получении помощи, связанной с протезированием.
15 % граждан нуждаются в офтальмологической медицинской помощи.
Анализ текущего состояния тарифов на высокотехнологичную медицинскую помощь позволяет говорить о том, что медицинская организация может получить возмещение капитальных затрат через тариф за оказанные услуги. В этом случае выстраивается взаимовыгодное сотрудничество: государству не надо выделять финансовые ресурсы для необходимой инфраструктуры. Государству необходимо лишь создание технического задания по проведению конкурсных процедур и выделению финансовых средств.
Также надо учитывать то обстоятельство, что в Министерстве здравоохранения был разработан порядок оказания ВМП приказом от 29 декабря 2014 г. N 930.
В приказе написано о создании реестров медицинских организаций:
- оказывающих ВМП определенных видов за счет финансовых ресурсов ОМС;
- оказывающих ВМП за счет федеральных или региональных источников финансирования.
Реестры медицинских организаций обновляются до 20 декабря и согласуются Министерством здравоохранения до 20 декабря каждого года.[16]
Анализируя этот факт, важно отметить, что данная ситуация очень усложняет работу частных организаций, т.к. нужно попасть еще в реестр, а подключиться к ОМС надо до 1-го сентября.
Обновление реестра можно увязать с получением лицензии, так как лицензии на медицинскую деятельность выдается сроком на 5 лет государственным органом Росздравнадзором.
Одной из серьезных проблем является то, что информация о тарифах в ОМС не является открытой, как в Германии и Израиле. 
Рис.1 Тарифы по ОМС в Москве на сайте ТФОМС. [17]
При анализе сайта ТФОМС Москвы (Рис.1), выявлено, что на сайте есть документы по тарифам, но не наблюдается информации о ценах по тарифам. Практически невозможно получить объективную информацию, пока медицинская организация не подключилась к системе ОМС.
Окончательная сумма тарифа по ОМС на год утверждается к 31 декабря.
В одном из регионов медицинская организация предоставила информацию о тарифах, действующих у них в субъекте федерации.
Имея эти данные, московская частная медицинская организация вошла в систему ОМС Москвы. Получив информацию о тарифах, медицинская организация обнаружила, что тарифы оказались ниже, чем региональные.
Исходя из этого, нужно создать механизм информирования о тарифах всех медицинских организаций.
Положительным моментом для частных медорганизаций при вхождении в полноценную работу в системе ОМС по ВМП является то, что у них есть дополнительные возможности для запуска своего не загруженного оборудования.
Надо также учитывать тот факт, что медицинская организация работает не как государственная организация, а в рыночных условиях. Она самостоятельно закупает оборудование.
Было бы целесообразно, если бы при работе медицинских организаций в системе ОМС, была бы возможность такой официальной процедуры, когда пациенты могли бы при необходимости доплачивать разницу между полной стоимостью медицинской услуги и тарифом в ОМС.
Но полная стоимость была бы в таком случае обоснована и подтверждена на один год, чтобы у частных организаций не было возможности неограниченно завышать стоимость предоставляемой медицинской услуги по ОМС.
Что касается формальной части включения в реестр частных медицинских организаций для работы в системе ОМС, то это не требует сложных управленческих решений. Медицинская организация просто направляет уведомление в ТФОМС до 1 сентября.
После этого медицинская организация получает официальное право работать в системе ОМС, начиная со следующего года.
В систему ОМС можно включить любую частную медицинскую организацию, имеющую договор на оказание медицинской услуги в системе ОМС со страховой медицинской организацией.
Контроль над обеспечением бесплатной медицинской услуги возлагается на страховую медицинскую организацию. Некоторые частные медицинские организации заключили договоры на оказание медицинской услуги в системе ОМС со своим собственным персоналом.
Одной из возможностей для организаций является предложение клиентам ОМС платных услуг, не входящих в программу ОМС.
Работа в системе ОМС для частных медицинских организаций – это как имиджевый или маркетинговый ход, что свидетельствует для потенциальных клиентов о том, что данным медицинским организациям государство доверяет осуществлять работу по ОМС, т.к. качество предоставляемых ими услуг ничуть не хуже государственных лечебных учреждений.
Механизм возврата финансовых ресурсов не всегда понятен, так как размеры финансовых компенсаций в системе ОМС и утверждение тарифов в каждом субъекте федерации свои.
Так размеры тарифов в зависимости от региона и их реального размера финансирования за аналогичные услуги могут отличаться в несколько раз.
С формальной точки зрения Федеральный фонд ОМС должен регулировать финансовые условия оказания медицинской помощи. В частности, нормативными актами установлено, что подушевой норматив финансирования Программы государственных гарантий должен быть одинаковым для всех регионов. В 2014 году норматив составлял 10,2 тысячи рублей, в 2015 году — 11 599 рублей, а в 2016 - 12,6 тысячи рублей.[18] Однако в реальности эта сумма может быть иной, поскольку предусмотрены коэффициенты дифференциации, которые могут уменьшить финансовые ресурсы ОМС в зависимости от субъекта федерации.
Калькуляцией тарифов занимаются комиссии по разработке территориальной программы ОМС.
Согласно закону ФЗ-326, медицинские организации должны работать строго в соответствии с порядками и стандартами оказания медпомощи.[11]
Стандарты регламентируют весь бизнес-процесс - от персонала до закупаемого оборудования.
Нужно учитывать то, что одним из преимуществ частной организации является то, что качественное предоставление услуги достигается за счет оптимизации бизнес-процессов в организации.
Запутанность финансового и информационного сотрудничества с системой ОМС вызвано сложной системой отчетности, которая также выступает одним из административных барьеров для работы в системе ОМС.
Поддержка частных медицинских компаний должна включать в себя:
- совершенствование законодательной базы, введение понятия для частных организаций «одноканального финансирования», законодательное определение единых сроков работы новых нормативных документов, например 1 сентября.
- возможность для частных медицинских организаций, оказавших медицинскую помощь и не выявивших нарушения, не уведомлять каждый год о включении к ОМС.
- содействие развитию добровольного медицинского страхования;
- отказ от политики дискриминации частных медицинских организаций;
- гибкая ценовая политика в области тарифов по ОМС,участие частных медицинских организаций в реализации госзаказа.
2.2. Анализ открытости процедур распределения объёмов оказания медицинской помощи по ОМС.
Распределением объёмов оказания медицинских услуг в системе ОМС в субъектах Российской Федерации занимается комиссия по разработке территориальной программ ОМС.[19]
В состав Комиссии входят:
-представители от органа исполнительной власти региона;
- представители страховых медицинских организации;
- представители медицинских организаций;
-представители некоммерческих организаций союзов и ассоциаций.
Проанализировав сайты ТФОМС Москвы, Московской области, Татарстана, Санкт-Петербурга, Бурятии и др. не было выявлено информации о составе Комиссии по распределению объёмов медицинских услуг. Но на сайте ТФОМС Пензенской области была выписка из протокола заседании комиссии по разработке территориальной программы ОМС.[20]
В протоколе были представители государственных медицинских учреждений, в частности главный врач. При анализе реестра подключённых к ОМС частных медицинских организаций на сайте ФОМС выяснилось, что в Пензенской области есть частные медицинские организации, работающие в системе ОМС.
Важно было бы указать то, что в состав комиссии должны входить все медицинские организации любых форм собственности на паритетных началах: частные и государственные медицинские организации. Также указав то, что не могут разрабатываться и приниматься решения по распределению финансовых средств по ОМС без представителя частной медицинской организации.
Комиссия по разработке территориальной программ:
- разрабатывает территориальную программу ОМС;
- распределяет финансовые ресурсы между страховыми медицинскими организациями и медицинскими организациями;
- рассматривает тарифы и формирует тарифное соглашение;
- определяет сроки подачи медицинским организациям уведомления об осуществлении деятельности в рамках ОМС;
- устанавливает порядок представления информации для Комиссии.
- рассматривает нормативы затрат;
- рассматривает доступность и качество медицинских услуг.
Итак, можно отметить, что не регламентирован правовой статус Комиссии. Члены Комиссии не несут никакой ответственности за свои решения и нарушения прав недовольных качеством услуг пациентов.
Один из способов распределения объёмов медицинской помощи, который был задействован в одном из регионов, состоит в том, что решение о распределении плановых заданий на ЭКО было проведено на основании рейтинга медицинских организаций, пожелавших участвовать в программе. Чтобы составить окончательный рейтинг, всем организациям, решившим участвовать и подавшим заявки на участие в программе, были отправлены анкеты с вопросами о числе циклов по Экстракорпоральном оплодотворении (ЭКО), частоте наступления беременности, частоте родов, число осложнений, потребовавших лечения в больнице, наличии в медицинской организации отделения реанимации, интенсивной терапии. В соответствии с этими критериями медицинским организациям присвоено соответствующие количество баллов, и на этом основании выстраивался рейтинг медицинских организаций. В соответствии с рейтингом распределялись финансовые ресурсы на соответствующие объёмы.
Можно было бы упростить вопрос распределения по рейтингам, если бы составлялись рейтинги медицинских организаций по лечению различных видов заболеваний и, исходя из рейтинга каждого из регионов или федеральных округов.
Практика составления рейтингов медицинских организаций применяется в Германии, где она уже оправдала свою эффективность.
В качестве показателей рейтинга можно указать: количество вылеченных больных за год; оценку профессиональных сообществ и союзов; саморегулируемые организации; пациентов, прошедших лечение; показатели контроля качества страховых медицинских организаций; специализации по видам заболевании; количество опубликованных научных работ, применённых на практике в лечении пациентов. Ведение рейтинга можно было бы возложить на ФОМС для общероссийского рейтинга и ТФОМС для регионального.
Ведение общего реестра организаций, работающих в сфере ОМС Российской Федерации осуществляется ТФОМС. Реестры медицинских организаций субъектов Российской Федерации являются элементами единого реестра медицинских организаций. Ведение общего реестра медицинских организаций осуществляется Федеральным фондом.
В 2015 за высокотехнологичной медицинской помощью (ВМП) можно будет обращаться по ОМС.
В связи с этим процедура работы по ВМП может быть определена таким образом, что пациент приходит в свою поликлинику и получает направление на лечение по ВМП со списком включённых медицинских организаций, которые могут проводить высокотехнологичную медицинскую помощь, а затем пациент выбирает медицинскую организацию, которая ему подходит, возможно, исходя из рейтинга. И это, с одной стороны, удовлетворит пациентов, желающих лечиться в лучших медицинских организациях, с другой, создаст конкуренцию между организациями. Так же будет соблюден принцип федерального закона о праве выбора пациентом медицинской организации.
Один из способов распределения объёмов медицинской помощи, которой может воспользоваться территориальная комиссия - это система выявления популярных у пациентов медицинских организаций через листы ожидания. Если у медицинской организации очередь с прошлого года, то можно определить, что ей требуется больший объем распределения средств по ОМС, так как медицинскую организацию выбрали сами пациенты, а в ОМС один из принципов: «финансирование идёт за пациентом». А у тех медицинских организаций, что не выполнили годовой план, надо уменьшить объем распределения финансирования на ту разницу, на которую они не смогли оказать медицинскую помощь. Так же при распределении средств надо учитывать и качество оказанных услуг.
Решение задачи по открытости распределения объёмов медицинских услуг по ОМС для частных медицинских организаций должно включать в себя:
- открытость Комиссии по разработке территориальных программ;
- в состав Комиссии должны входить и частные медицинские организации;
- в Комиссию по распределения объёмов медицинских услуг по ОМС должны входить частные медицинские компании;
- возможность создания рейтинга медицинских организаций по лечению видов заболеваний и, исходя из рейтинга, в каждом из регионов распределять финансовые ресурсы системы ОМС.
2.3. Анализ взаимодействие государства и частного бизнеса.
Взаимодействие государства и частного бизнеса в системе ОМС основывается на работе медицинских организаций при оказании бесплатной для граждан медицинской помощи. Формой партнёрства государства и частного бизнеса являются подключение и работа в системе ОМС.
При решении задачи по развитию взаимодействия государства и бизнеса нужен продуманный экономический расчёт.
Экономическая целесообразность работы частных медицинских организаций обуславливается следующими факторами:
-экономия государства на капитальных затратах;
-возврат части высококлассных специалистов к работе в здравоохранении, в рамках оптимизации персонала в государственных учреждениях здравоохранения и трудоустройство персонала в частные медицинские организации;
-создание механизма конкуренции между частными медицинскими организациями и государственными учреждениями;
-создание равного доступа для всех в независимости от правовой принадлежности медицинских организаций, для решения государственной задачи по обеспечению граждан качественной и доступной медицинской помощью.
Для развития частного медицинского бизнеса необходимо:
-совершенствование законодательной базы;
- при принятии решений в области здравоохранения учет того, что частные организации являются также частью здравоохранения России, и частный бизнес играет важную роль в системе национальных интересов в области здоровья граждан России;
-отказ от использования административного ресурса в развитии частного бизнеса в системе ОМС;
-разработка прозрачной и понятной политики в области формирования тарифов по ОМС;
- создание прозрачной процедуры распределения финансовых ресурсов в рамках ОМС.
Государство должно сохранить баланс между государственными медицинскими организациями и частными, так как резкое увеличение доли частных медицинских организаций несёт в себе ряд государственных проблем:
- частные организации при экономической рентабельности сегодня работают, а завтра нет;
- частные организации сильнее подвержены экономическим кризисам, так как они работают на конкурентном рынке, и от того, что происходят экономические потрясения, люди не перестают меньше болеть, даже, наоборот, у граждан сокращается финансовое благополучие, что увеличивает вероятность получения некачественной медицинской помощи.
Основным шагом в рамках улучшения законодательной базы может быть принятие федерального закона «О развитии частной медицинской помощи».[13]
В принятом законе необходимо регламентировать:
- правовую базу частного бизнеса в медицине;
- описать виды медицинских услуг, предоставляемых частными медицинскими организациями, учитывающими государственные интересы. Ведь частные медицинские компании тоже являются частью системы здравоохранения;
- порядок регулирования рынка медицинских услуг;
- понятие «одноканального финансирования для бизнеса»;
- формы участия граждан в регулировании частной медицинской деятельности;
- создание механизмов для работы национального рейтинга медицинских организаций по видам лечения, на примере Германии;
- создание рейтинга частных медицинских организаций в субъектах федерации и возможно в рамках федеральных округов, так в создание рейтинга в таких субъектах федерации, как Севастополь и Ингушетия может быть не целесообразным.
Государство при работе частных организаций в рамках ОМС должно отстаивать свои государственные интересы на экономической основе, проводить мониторинг степени наполненности рынка соответствующими медицинскими услугами, наличием конкуренции среди медицинских организаций любой форм собственности. К примеру, государство не может отказаться от поддержки государственных учреждений в пользу частных, передав оказание медпомощи полностью или львиную долю в какой либо области медицины, так как будет вероятность того, что уже частные медицинские организации будут диктовать условия по тарифу ОМС за оказание той или иной медицинской услуги.
Надо помнить, что, согласно рейтингу по качеству жизни, Россия в 2014 году заняла 61 место, согласно институту Legatum Institute, где проводится опрос качества жизни и самих граждан каждой из стран, участвующих в рейтинге. Результат рейтинга показывает, что государство не может не регулировать социальную защиту граждан.
Экономически обоснованно с точки зрения государства привлечение частных медицинских организаций в том случае, если у государственных учреждений здравоохранения не хватает возможностей для оказания медицинской помощи гражданам по ОМС, а на рынке есть частные медицинские организации, предлагающие данную услугу с требуемым уровнем качества. В таком случае государству достаточно просто установить экономически рентабельный тариф по ОМС для частных организаций с целью привлечения их к оказанию данной услуги.
Это позволит государству сэкономить затраты на приобретение оборудования и его дальнейшую эксплуатацию, установку, а также наем и обучение персонала.
Так же, привлекая частный бизнес, государство сэкономит ресурсы на оказание необходимой медицинской помощи для граждан, что позволит улучшить качество медицинской помощи и сократить впоследствии смертность.
Нужно учитывать, что со временем эта же услуга будет стоить дороже из-за инфляции, а для государства с большими объёмами финансирования это является важным экономическим стимулом для эффективности распределения государственных ресурсов.
Эффективность работы в системе ОМС для частных организаций также состоит в том, что при оказании медицинской помощи есть возможность предложить пациенту дополнительное медицинское обслуживание. Создание своего рода тёплой базы клиентов для оказания других видов медицинских услуг, не входящих в ОМС и создания «сарафанного радио».
Таким образом, создаётся благоприятный имидж компании, что может использовать в маркетинговых стратегиях развития бизнеса.
Работа частных организаций позволяет задействовать возможности медицинской организации в оказании медицинских услуг в случае неполного использования потенциала медицинской организации при оказании медицинских услуг только платным пациентам.
Многие медицинские организации осуществляют свою работу на рынке в условиях кризиса в связи с сложившимися экономическими последствиями, в которых оказались частные медицинские организации: инфляция, повышающиеся тарифы на коммунальные услуги, снижение доходов граждан.
Решением данной совокупности проблем может стать повышение качества предоставляемых услуг путём внедрения системы менеджмента качества.
Медицинские услуги в условиях рыночных отношений в здравоохранении становятся товаром. Они обладают определёнными потребительскими качествами.
Структура организаций, процесс работы и результат оказания медицинской услуги становятся компонентами организации процесса лечения пациента. Эти три компонента являются основными при определении качественного оказания услуги.
Качественная медицинская услуга та, которая положительно влияет на состояния здоровье клиента и удовлетворяет потребностям здоровья человека. Другими словами, качественное медицинское обслуживание соответствует условиям отраслевого стандарта.
На эффективность деятельности медицинской организации влияют такие показатели как:
- качество структуры медицинской помощи;
- материально–техническая база медицинской организации;
- кадровый потенциал организации;
- качество организации процесса работы.
Об алгоритме проведения экспертизы в системе ОМС можно сказать, что он представлен в последовательности проведения процедур:
Медико-экономический контроль основан на установлении соответствия информации об объёмах оказанной медицинской услуги предоставленной к оплате медицинской организацией реестров счетов и оплаты по ОМС.
Медико-экономическая экспертиза - это установление соответствия срока оказания услуги объёмам, предъявленным к оплате в записях первичной и учётно-отчётной документации организации. Данная экспертиза проводится экспертом-врачом.
Экспертиза качества медицинской услуги определяется страховыми медицинскими организациями при согласовании с территориальным фондом ОМС. [19]
Все результаты экспертиз и контроля оформляются актами, установленными Федеральным фондом.
Решение задачи по взаимодействию государства и частного бизнеса должно включать в себя следующее:
1.Государство должно сохранить баланс, но также и должно при принятии решений в области здравоохранения учитывать, что частные организации являются также частью здравоохранения России, и частный бизнес играет важную роль в системе национальных интересов в области здоровья граждан России.
2.Государство должно отказаться от использования административного ресурса при конкуренции частных и медицинских компаний.
3.Необходимо совершенствовать законодательную базу, включив в нее понятие «одноканального финансирования» для частных медицинских организаций, правовую базу, создание механизмов для работы национального рейтинга медицинских организаций по видам лечения.
3 Глава. Исследование проблем частных медицинских организаций в системе ОМС.
3.1 Опрос - анкетирование частных медицинских организаций участвующих в системе ОМС.
Для выявления проблем участвующих в системе ОМС частных медицинских организаций был проведён опрос-анкетирование Основная цель опроса - исследование актуальных проблем развития частного бизнеса в системе ОМС.
Для этой цели с открытых источников, а именно с официального сайта ФОМС были взяты все медицинские организации России, подключённые к системе ОМС.
Была произведена выборка по организационно-правовой форме частных медицинских организаций.
После этого в соответствии с задачами, поставленными в данной исследовательской работе, был сформирован список вопросов.
Разработка вопросов основана на анализе законодательной базы, научных статей и научной литературы.[11][14][15]
Сформированный список вопросов был разослан частным медицинским организациям.
В опросе приняли участие 63 частные медицинские организации, которым было задано 26 вопросов.
Среди опрошенных были:
25% - поликлиник;
22% - больниц;
21% - стоматологических центров;
15% - диагностических центров;
11% - санаториев;
3% - лабораторий;
3% - офтальмологических центов.
В соответствии с первой задачей - анализа условий экономической рентабельности работы медицинских организаций в ОМС были заданы следующие вопросы:
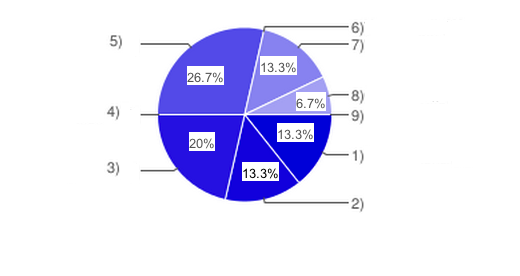
1. К какому федеральному округу вы относитесь?
|
1)Центральный;
2)Южный;
3)Северо-Западный;
4)Дальневосточный;
5)Сибирский;
6)Уральский;
7)Приволжский;
8)Северо-Кавказский;
9)Крымский.
|
|
Рис.1
Был проведён анализ работающих организаций по федеральным округам. Как видно из результата исследования, больше всего проявили инициативу и ответили на поставленные вопросы организации из Сибирского федерального округа и Северо-Западного федерального округа, что говорит о заинтересованности именно этих федеральных округов в развитии частного бизнеса в системе ОМС.
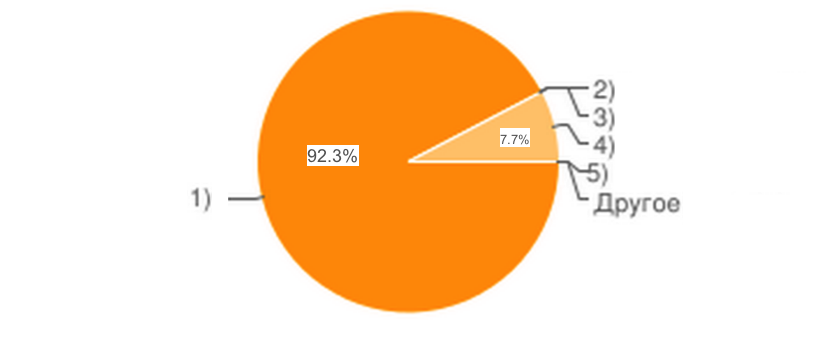
2. Гражданская правовая форма вашей организации:
|
1)Общество с ограниченной ответственностью;
2)Акционерное общество;
3)Открытое акционерное общество;
4)Закрытые акционерное общество;
5) Индивидуальный предприниматель
6) Другое.
|
|
Рис.2
92% компаний, прошедших опрос выбрали организационно правовую форму – общества с ограниченной ответственностью, что говорит о том, что при решении проблем частного бизнеса по ОМС, надо учитывать тот факт, что активную позицию в развитии частного бизнеса проявляют именно общества с ограниченной ответственностью.
В связи с проблемами в установлении справедливых тарифов по ОМС было принято решение выяснить у частных организаций, на какую сумму следует увеличить тариф по каждому из основных заболеваний.
3. На сколько нужно увеличить тарифы ОМС для терапевтических услуг?
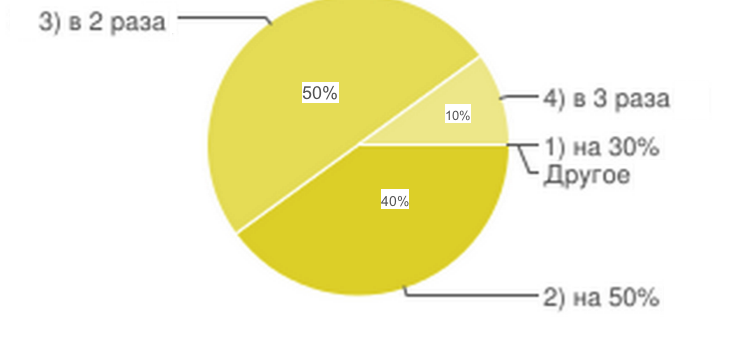
Рис.3
По результатам анкетирования видно, что экономически обоснованным увеличением тарифа по терапевтическим услугам является увеличение тарифа в среднем на 45%, что составляет 90% ответов всех опрошенных.
Были заданы вопросы по тарифам для каждой из основных медицинских услуг.
4. На сколько нужно увеличить тарифы ОМС для хирургических услуг?
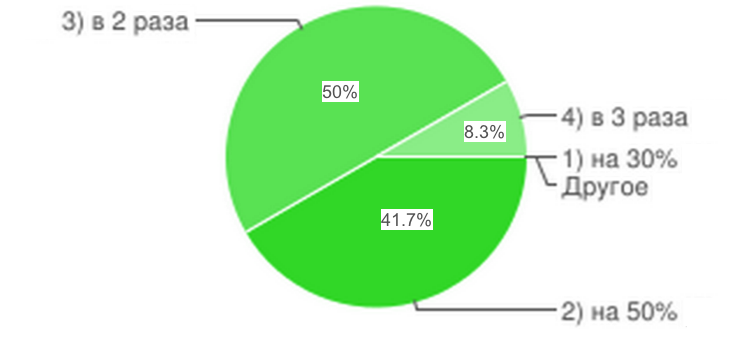
Рис.4
5. На сколько нужно увеличить тарифы ОМС для стоматологических услуг?
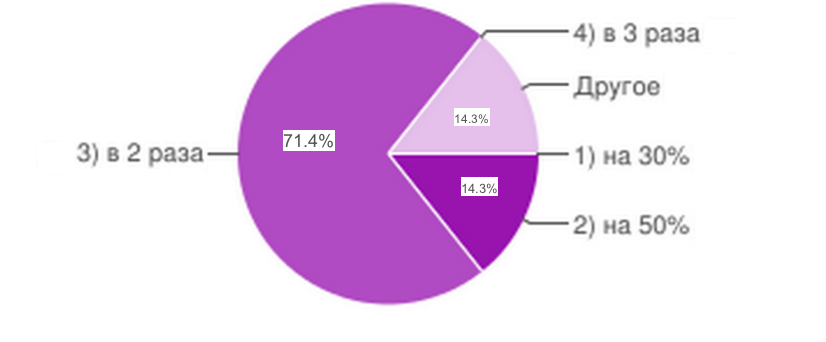
Рис.5
6. На сколько нужно увеличить тарифы ОМС для педиатрических услуг?
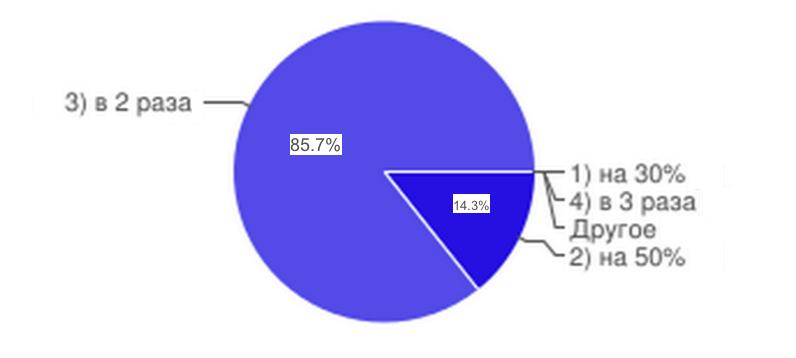
Рис.6
7. На сколько нужно увеличить тарифы ОМС для акушерских и гинекологических услуг?
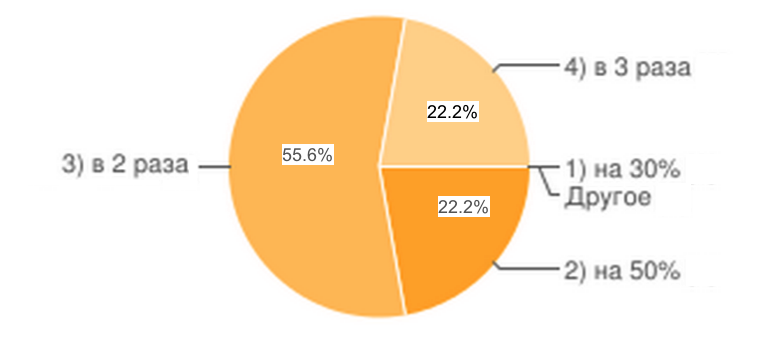
Рис.7
Экономически обоснованными тарифами оказания медицинских услуг в хирургии, стоматологии, педиатрии, акушерстве и гинекологии можно считать увеличение тарифа в среднем в 2 раза.
Так же был задан общий вопрос по тарифам :
8. На сколько должны быть увеличены тарифы по ОМС?
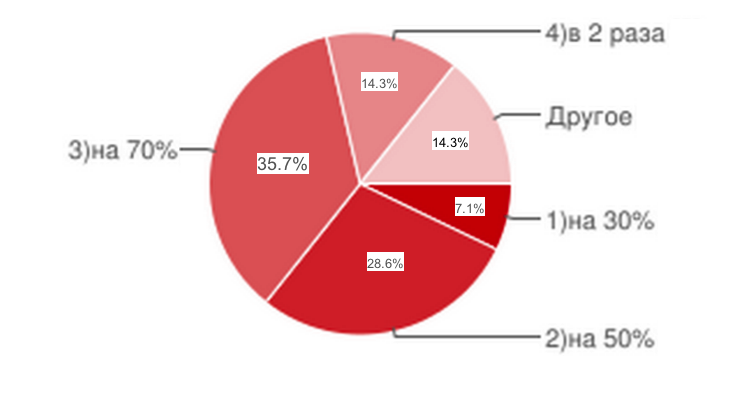
Рис.8
Средний показатель увеличения тарифа - в 1,5 раза.
9. Изменится ли качество оказания медицинской услуги при повышении цены услуги по ОМС?
|
1) да;
2) нет;
3) изменится, не значительно;
4) это невозможно оценить;
5) другое.
|

|
Рис.9
По результатам ответов можно отметить, что медицинские организации увязали качество предлагаемых услуг по ОМС напрямую с уровнем финансирования.
10. Основная проблема для работы частных медицинских организаций в ОМС:
|
1)административные барьеры;
2) несовершенство тарифов;
3)несовершенство нормативной базы с точки зрения равенства прав оказания медицинской помощи;
4) частные лаборатории не могут принимать участие в системе ОМС;
5) другое.
|
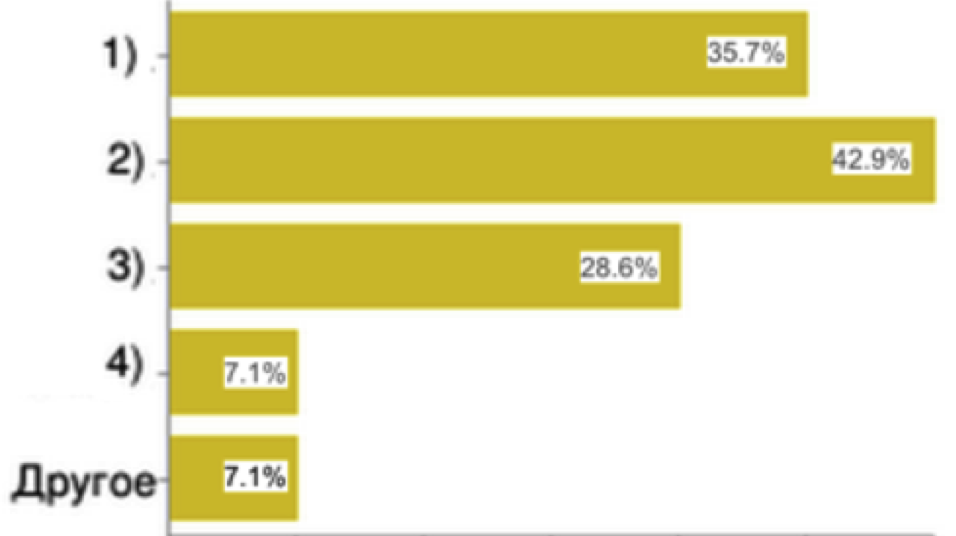
|
Рис.10
В качестве основных проблем развития бизнеса в системе ОМС 85% медицинских организаций указали: несовершенство тарифов, нормативно-правовой базы работы частных медицинских организаций и административные барьеры.
11. Какие виды оказания медицинского помощи предпочтительны в системе ОМС частным медицинским организациям:
|
1) оказание медицинской помощи без чётких результатов;
2)медицинская помощь, которая может потребовать выполнения диагностических мероприятий;
3) оказание экстренных видов медицинской помощи пациентам;
4)конкретный вид диагностического исследования;
5) лечебные процедуры и плановые операции;
6) другое.
|

|
Рис.11
Из опроса видно, что для частных медицинских организаций особую важность в оказании медицинских услуг по ОМС представляют услуги, которые имеют конкретные лечебные процедуры, операции, диагностическое исследование.
12. Согласны ли вы, что существует такая проблема, при которой тарифы ОМС включают только пять основных затрат медицинских организаций: зарплата, начисления на заработную плату, расходные материалы, продукты питания, мягкий инвентарь.
|
1) нет;
2) да;
3) другое.
|
|
Рис.12
Ещё раз убеждаемся в том, что основная проблема работы частных медицинских организаций - это несовершенство тарифов.
Следующий блок вопросов относится ко второй задаче - анализа открытости распределения объёмов оказания медицинской помощи.
13. Какие проблемы для работы в системе ОМС возникают при уведомлении о включении в реестр медицинских организаций?
|
1)сроки уведомления;
2)процедура уведомления в электронных носителях;
3)процедура уведомления;
4)время проверки уведомления территориальным органом;
5)состав документов для уведомления;
6) другое.
|
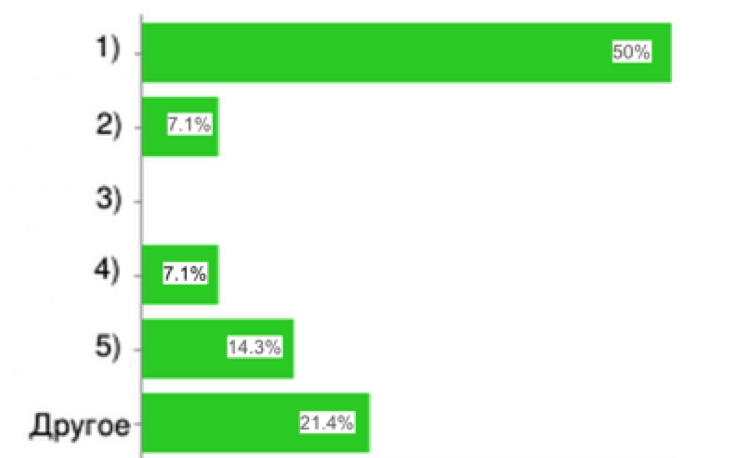
|
Рис.13
По ответам на данный вопрос следует вывод, что сроки уведомления при подключении к системе ОМС надо корректировать.
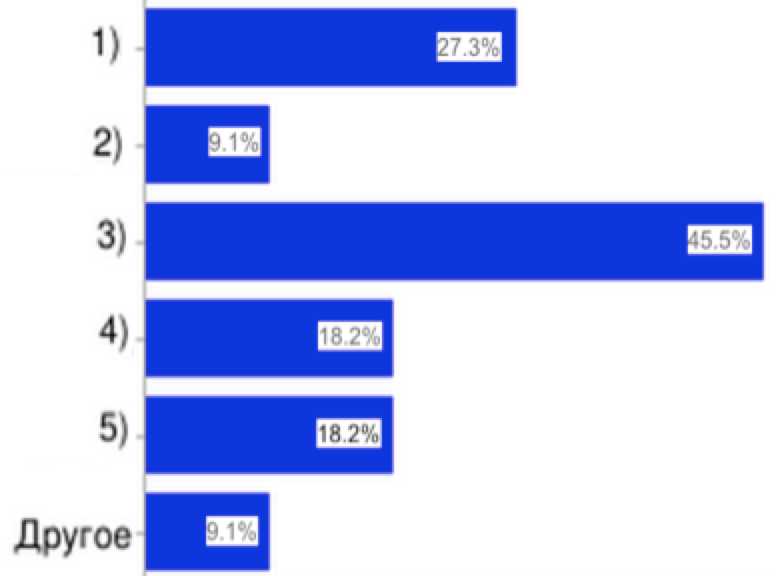
14. При разработке территориальной программы должно учитываться:
|
1) порядок и стандарты оказания медицинскои помощи;
2) особенности пола и возраста населения;
3) структура заболеваемости граждан;
4) климатические и географические особенности региона;
5) сбалансированность объема медицинскои помощи и ее финансирование
6) другое.
|
|
Рис.14
Для повышения эффективности распределения объемов медицинской помощи нужно иметь в виду структуру заболеваемости населения и стандарты оказания медицинской помощи, что оказывает влияние на качество медицинской помощи.
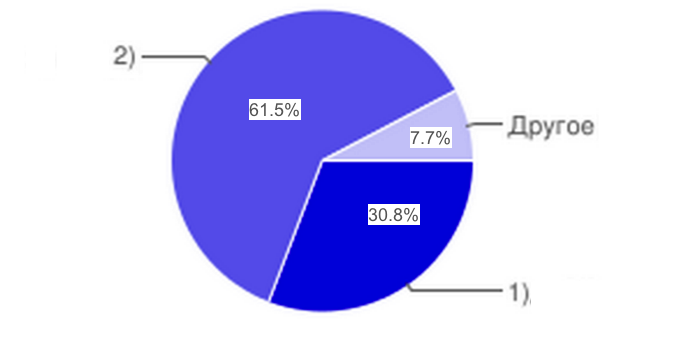
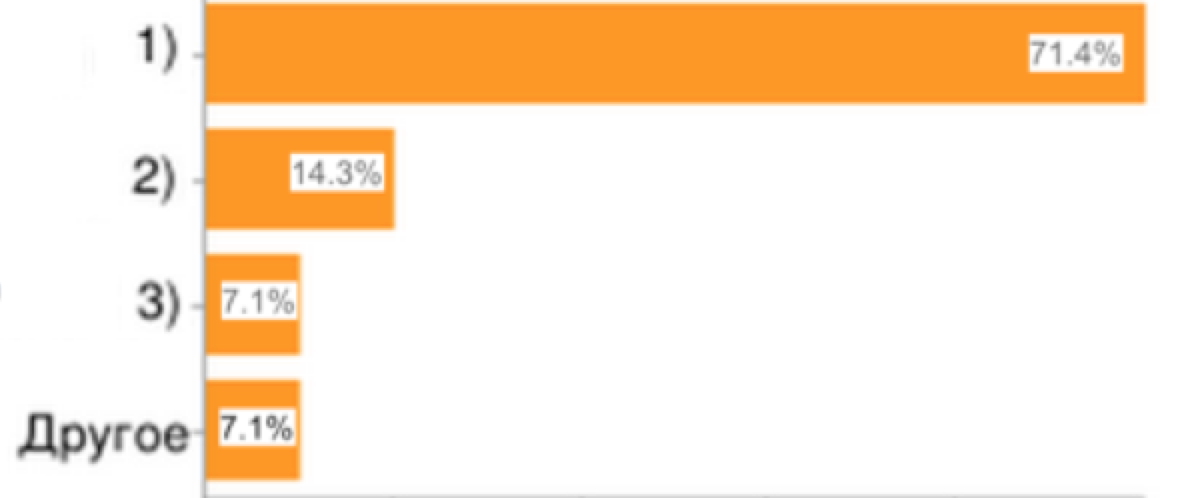
15. Входила ли частная медицинская организация в комиссию по распределению объемов финансовых ресурсов по ОМС в Вашем регионе в 2014 г.?
|
1) нет;
2) да;
3) нет (является элементом коррупции);
4) другое
|
|
Рис.15
Исходя из данных опроса важно отметить несправедливость того факта, что частные медицинские организации в большинстве случаев не входят в комиссию по распределению объёмов финансовых ресурсов, хотя по закону туда могут входить любые медицинские организации, любой из форм собственности.[11]
16. Понятна и прозрачна ли процедура распределения объемов ОМС в вашем регионе?
|
1) нет;
2) да;
3) нет (элемент коррупции);
4) другое
|

|
Рис.16
80% опрошенных считают, что процедура распределения объёмов по ОМС непонятна и непрозрачна, это и не удивительно, так как в комиссию по распределению объёмов финансовых ресурсов частные организации в 85% случаев не входят.
Далее представлены вопросы по третьей задаче – анализа предпосылок взаимодействия государства и частного бизнеса.
17. Было бы эффективно размещение государственных и муниципальных заказов между медицинскими организациями различных форм собственности?
|
1) да;
2) нет, это прерогатива только государственных учреждений;
3) да, при учёте механизма реализации;
4) другое
|
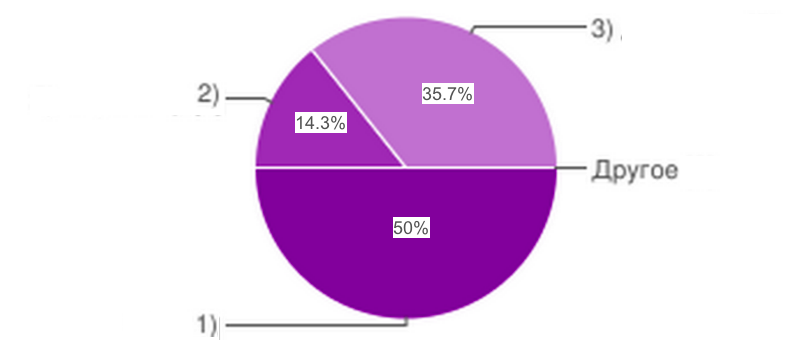
|
Рис.17
85,7% опрошенных считают, что эффективно было бы размещение государственных заказов и частным медицинским организациям, при учете механизма.
18. Экономически выгодным для частных производителей медицинских услуг при выполнении работ в рамках ОМС является:
|
1) экономия на условно-постоянных затратах;
2) возможность предложить пациентам, получающим бесплатную помощь, дополнительные медицинские услуги;
3) обеспечение загрузки оборудования и персонала;
4)создание благоприятного имиджа медицинской организации.
5)другое
|
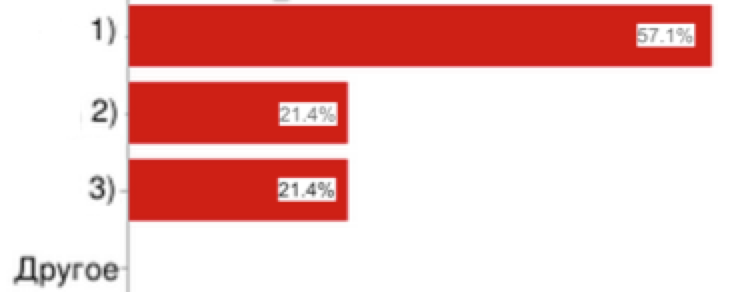
|
Рис.18
19. Какие виды проблем чаще всего встречаются в целевой медико-экономической экспертизе?
|
1) ошибки в оформлении первичной документации;
2) выполнение мероприятий в соответствии с стандартами;
3) необоснованное соблюдение сроков оказания медицинской услуги;
4) другое
|
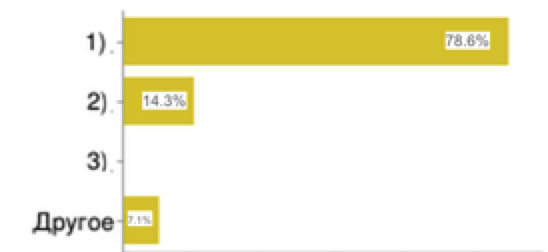
|
Рис.19
20. Какие виды проблем наиболее часто встречаются плановой медико-экономической экспертизе?
|
1) выставление счетов за не оказанные медицинские услуги;
2) отсутствие первичной документации;
3) ошибки в оформлении первичной документации;
4)другое
|
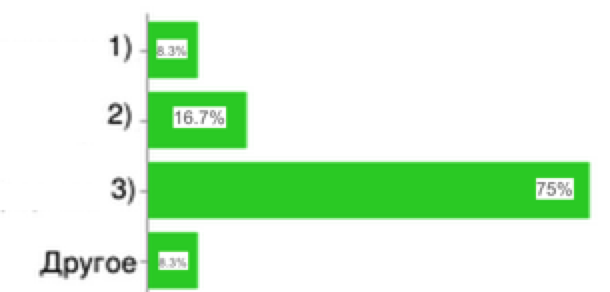
|
Рис.20
Таким образом, чаще всего встречаются проблемы в оформлении первичной медицинской документации, что говорит о необходимости улучшения качества стандартов документации.
21. Какие виды проблем наиболее часто встречаются в экспертизе качества медицинской помощи:
|
1)правильность выбора технологии лечения;
2) достижение планируемого результата;
3) установление причин выявления проблем в помощи;
4) другое
|
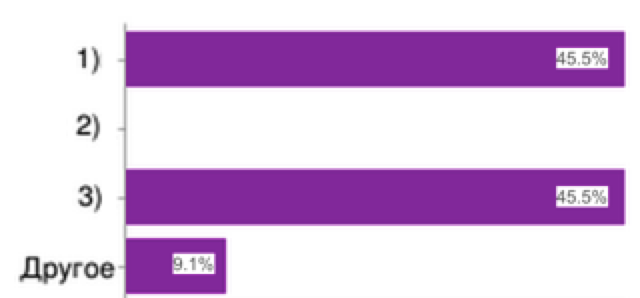
|
Рис.21
22. В каких случаях целевые экспертизы качества медицинской помощи проводятся чаще всего:
|
1) при получения жалоб от граждан за некачественное оказания услуги;
2) при необходимости подтверждения объема и качества;
3) смерти при оказании медицинской помощи;
4) осложнения заболевания;
|

|
Рис.22
23. С целью какого вида оценки соответствия проводится плановая экспертиза качества медицинской помощи?
|
1) оценки объемов;
2) оценки сроков;
3) оценки качества;
4) другое
|
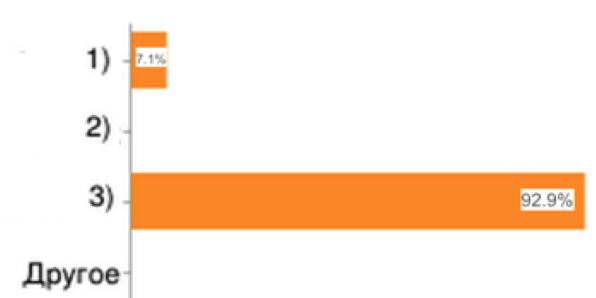
|
Рис.23
Как мы видим из опроса, качество для граждан является одним из основных критериев медицинской помощи.
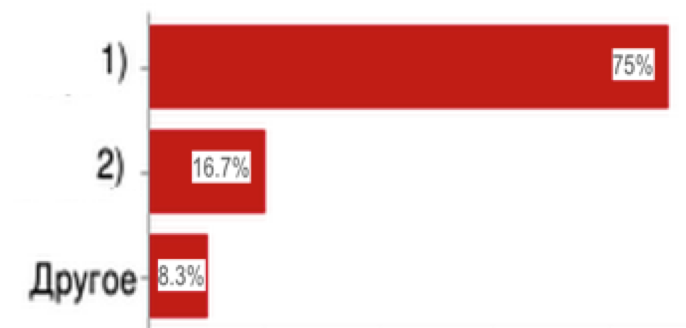
24. На решение каких задач направлена плановая тематическая экспертиза качества медицинской помощи?
|
1) установление ошибок в лечебно-диагностическом процессе;
2) сравнение качества медицинской услуги, разделенной по возрасту, полу и другим признакам;
3)др.
|
|
Рис.24
Таким образом, в лечебно-диагностическом процессе важным фактором является планово - тематическая экспертиза качества медицинской помощи
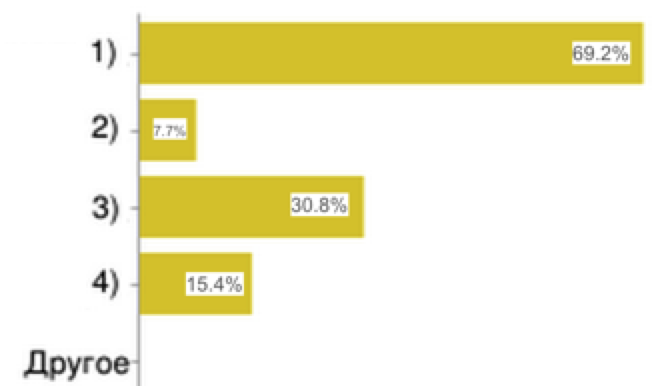
25. В каких случаях чаще всего проводится реэкспертиза:
|
1) проведения проверки организации по ОМС;
2) выявления нарушений со стороны страховой медицинской организации;
3) необоснованности экспертизы качества услуги;
4) претензии от медицинской организации;
5)др.
|
|
Рис.25
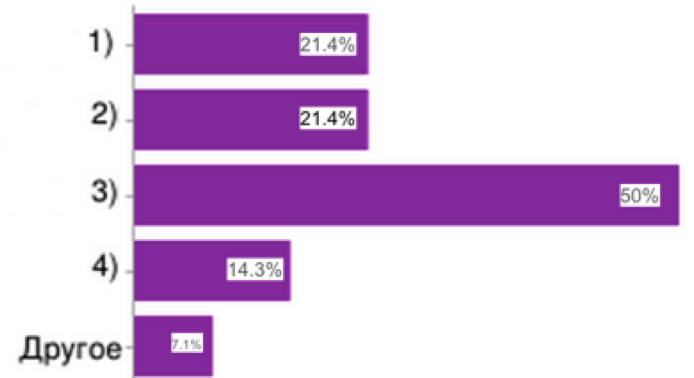
26. Какие требования, не оказывающие влияние на качество оказания медицинской помощи, Вы считаете излишними к медицинским клиникам, участвующим в территориальных программах ОМС?
|
1)излишняя документация, подтверждающая осуществление услуги;
2)ведение учёта объёмов медицинской помощи;
3)введение отчётности по государственным формам статистики;
4) наличие сложного аппаратного программного комплекса;
5)другое.
|
|
Рис.26
Итак, можно сделать вывод, что введение отчётности по государственным формам и проведение проверки для частных медицинских организаций является излишним.
3.2.Предложения по улучшению
После проведенного выше исследования мы бы хотели дать несколько рекомендаций:
1.По результатам анализа мы видим, что экономически обоснованным увеличением тарифа по терапевтическим услугам является увеличение тарифа в среднем на 45%, что составляет 90% ответа опрошенных частных медицинских организаций, что вполне по силам для ОМС. Медицинские организации, оказавшие медицинскую помощь и не выявившие нарушения, не должны уведомлять каждый год о включении к ОМС.
2. 80% опрошенных считают, что процедура распределения объёмов по ОМС непонятна и непрозрачна, это и не удивительно, так как в комиссию по распределению объёмов финансовых ресурсов частные медицинские организации в 85% случаев не входят. Поэтому необходимо создание условий для открытости Комиссии по разработке территориальных программ. В состав Комиссии должны входить представители частных медицинских организаций. Таким же и на распределение объёмов медицинских услуг по ОМС.
3.Частные медицинские организации считают, что эффективным было бы размещение государственных заказов и для частных медицинских организаций. Так считают 85% опрошенных. Они также отмечают административные барьеры, несовершенство нормативно-правовой базы работы частных медицинских организаций. Таким образом, необходимо совершенствовать законодательную базу, включив в нее понятие «одноканального финансирования», и путем создания правовой базы частного медицинского бизнеса.
Качественное оказание медицинских услуг является основным фактором работы в ОМС частных медицинских организаций.
Заключение
В настоящее время происходит процесс развития партнёрства и оптимального соотношения сил государства и частного бизнеса
Один из способов сотрудничества -это взаимодействие системы ОМС и частных медицинских организаций.
Государство начинает предпринимать меры по эффективному распределению финансовых ресурсов. Вследствие текущего экономического состояния, оно применяет один из главных рыночных законов - конкуренции. В связи с этим проблема включения и работы частных медицинских организаций в системе обязательного медицинского страхования играет важную роль в обеспечении социальной защиты граждан России.
Целью диссертации являлся анализ проблем и перспектив работы частных медицинских организаций при оказании медицинских услуг в системе обязательного медицинского страхования.
Для достижения данной цели были поставлены и решены следующие задачи: анализ экономической рентабельности работы частных медицинских организаций в системе ОМС; исследование открытости процедур распределения объёмов оказания медицинской помощи по ОМС; анализ взаимодействия государства и частного бизнеса.
В процессе решения поставленных задач были сделаны следующие выводы:
1. Проблемой для работы в системе ОМС для частных медицинских организаций является несоответствие тарифов по ОМС реальным расходам частных медицинских организаций. Необходимо определить единый срок работы нормативных документов, дать возможность медицинским организациям не уведомлять каждый год о включении к ОМС в том случае, если они оказали медицинскую помощь и не были выявлены нарушения.
2. Необходимо создание условий открытости работы Комиссии по разработке территориальной программ. В состав Комиссии по разработке территориальных программ должны входить представители частных медицинских организаций, так же и по распределению объёмов медицинских услуг по ОМС. Нужно создать рейтинг медицинских организаций по лечению различных видов заболеваний и, исходя из рейтинга, распределять финансовые ресурсы системы по ОМС в каждый из регионов.
3. Государство при принятии решений в области здравоохранения должно учитывать, что частные организации являются также частью здравоохранения России. Государство должно отказаться от использования административного ресурса при конкуренции частных и государственных медицинских организаций. Необходимо совершенствование законодательной базы, включив в нее понятие «одноканального финансирования». Также важно создание правовой базы частного медицинского бизнеса, создание механизма для работы национального рейтинга медицинских организаций по различным видам лечения заболеваний.
Библиографический список
1.Программа развития Организации Объединенных Наций (ПРООН) / United Nations Development Programme (UNDP). [Электронный ресурс] URL: http://hdr.undp.org/ (дата обращения: 20.04.2015).
2.Официальный сайт: Институт национального страхования [Электронный ресурс] URL: http://www.btl.gov.il (дата обращения: 20.04.2015).
3.Официальный сайт: Министерства здравоохранения Израиля [Электронный ресурс] URL: http://www.health.gov.il (дата обращения: 21.03.2015).
4.Официальный сайт: Больничной кассы Клалит [Электронный ресурс] URL: http://www.clalit-global.co.il/ru/ (дата обращения: 21.03.2015).
5.Официальный сайт: Больничной кассы Макаби [Электронный ресурс] URL: http://www.maccabi4u.co.il(дата обращения: 21.03.2015).
6.Официальный сайт: Больничной кассы Меухедет [Электронный ресурс] URL: http://lang.meuhedet.co.il/ru (дата обращения: 21.03.2015).
7.Официальный сайт: Больничной кассы Леумит [Электронный ресурс] URL: http://www.leumit.co.il/heb/home/ (дата обращения: 21.03.2015).
8.Официальный сайт: Министерства здравоохранения Германии [Электронный ресурс] URL: http://www.bmg.bund.de/en.html (дата обращения: 11.03.2015).
9. Статья реформы здравоохранения в Гремании: плюсы и минусы К.Н. Борисов, к.м.н., В.А. Алексеев, д.м.н., О.Л. Задворная,
10. Официальный сайт: Больничной кассы Германии [Электронный ресурс] URL: http://www.krankenkassen.de (дата обращения: 15.03.2015).
11. Федеральный закон от 29.11.2010 N 326-ФЗ(ред. От 21.07.2014)"Об обязательном медицинском страховании в Российской Федерации"
12. Официальный сайт: ФОМС [Электронный ресурс] URL: http://www.ffoms.ru (дата обращения: 15.04.2015).
13. Выбор типов учреждений здравоохранения: обоснование, возможности и угрозы. Под редакцией академика РАМН В.И.Стародубова.-М.: «Менеджер здравоохранения» стр.[10-19]
14. Статья "Проблемы взаимодействия государственного и частного здравоохранения" (Ю.А.Щербук, Ф.Н.Кадыров, И.С.Хайруллина)
15. Анализ хозяйственной деятельности бюджетных организаций: учеб. пособие / Д.А. Панков, Е.А. Головкова, Л.В. Пашковская и др.; под общ. ред. Д.А. Панкова, Е.А. Головковой. – 5-е изд., стер.- М.: Новое знание, 2007. – 631 с. – (Экономическое образование).
16. Приказ Министерства здравоохранения РФ от 29 декабря 2014 г. N 930н "Об утверждении Порядка организации оказания высокотехнологичной медицинской помощи с применением специализированной информационной системы"
17. Официальный сайт: ФОМС [Электронный ресурс] URL: http://www.mgfoms.ru/system/files/tarifnoe_soglashenie_territorialnoy_oms_2015_god.pdf (дата обращения: 16.04.2015).
18. Постановление от 28 ноября 2014 г. No 1273 МОСКВА О Программе государственных гарантии бесплатного оказания гражданам медицинскои помощи на 2015 год и на плановыи период 2016 и 2017 годов.
19. Министерство здравоохранения и социального развития РФ Приказ от 28 февраля 2011 г. N 158н"Об утверждении Правил обязательного медицинского страхования"
20. Официальный сайт: ФОМС [Электронный ресурс] URL:http://www.omspenza.ru (дата обращения: 16.04.2015).
21. Письмо Министерства здравоохранения РФ от 8 ноября 2013 г. № 11-9/10/2-8309 "О формировании и экономическом обосновании территориальной программы государственных гарантий бесплатного оказания гражданам медицинской помощи на 2014 год и на плановый период 2015 и 2016 годов"
22. Приказ Федерального фонда обязательного медицинского страхования от 1 декабря 2010 г. N 230 г. Москва "Об утверждении Порядка организации и проведения контроля объёмов, сроков, качества и условий предоставления медицинской помощи по обязательному медицинскому страхованию"
Приложение
Анкета частных медицинских организаций участвующих в системе ОМС.
1. К какому федеральному округу вы относитесь?
1)Центральный;
2)Южный;
3)Северо-Западный;
4)Дальневосточный;
5)Сибирский;
6)Уральский;
7)Приволжский;
8)Северо-Кавказский;
2. Гражданская правовая форма вашей организации:
1)Общество с ограниченной ответственностью;
2)Акционерное общество;
3)Открытое акционерное общество;
4)Закрытые акционерное общество;
5) Индивидуальный предприниматель;
6) Другое.
3. На сколько нужно увеличить тарифы ОМС для терапевтических услуг?
1)30%;
2)50%;
3)2 раза;
4)4 раза;
5)другое.
4. На сколько нужно увеличить тарифы ОМС для хирургических услуг?
1)30%;
2)50%;
3)2 раза;
4)4 раза;
5)другое.
5. На сколько нужно увеличить тарифы ОМС для стоматологических услуг?
1)30%;
2)50%;
3)2 раза;
4)4 раза;
5)другое.
6. На сколько нужно увеличить тарифы ОМС для педиатрических услуг?
1)30%;
2)50%;
3)2 раза;
4)4 раза;
5)другое.
7. На сколько нужно увеличить тарифы ОМС для акушерских и гинекологических услуг?
1)30%;
2)50%;
3)2 раза;
4)4 раза;
5)другое.
8. На сколько должны быть увеличены тарифы по ОМС?
1)30%;
2)50%;
3)2 раза;
4)4 раза;
5)другое.
9. Изменится ли качества оказания медицинской услуги при повышении цены услуги по ОМС?
1) да;
2) нет;
3) изменится, не значительно;
4) это невозможно оценить;
5) другое.
10. Основная проблема для работы частных медицинских организаций в ОМС:
1)административные барьеры;
2) несовершенство тарифов;
3)несовершенство нормативной базы с точки зрения равности прав оказания медицинской помощи;
4) частные лаборатории не могут принимать участие в системе ОМС;
5) другое.
11. Какие виды оказания медицинского помощи предпочтительны в ситеме ОМС частным медицинским организациям:
1) оказания медицинских помощи не имеющие чётких результатов;
2)медицинская помощь, которые может потребовать выполнения диагностических мероприятий;
3) оказание экстренных видов медицинской помощи пациентам;
4)конкретный вид диагностического исследования;
5) лечебные процедуры и плановые операции;
6) другое.
12. Согласны ли вы, что существует такая проблема, при которой тарифы ОМС включают только пять основных затрат медицинских организаций: зарплата, начисления на заработную плату, расходные материалы, продукты питания, мягкий инвентарь.
1) нет;
2) да;
3) другое.
13. Какие проблемы для работы в системе ОМС возникают при уведомлении о включении в реестр медицинских организаций?
1)сроки уведомления;
2)процедура уведомления в электронных носителях;
3)процедура уведомления;
4)время проверки уведомления территориальным органом;
5)состав документов для уведомления;
6) другое.
14. При разработке территориальной программы должно учитыватся:
1) порядок и стандарты оказания медицинскои помощи;
2) особенности пола и возраста населения;
3) структура заболеваемости граждан;
4) климатические и географические особенности региона;
5)сбалансированность объема медицинскои помощи и ее финансирование
6) другое.
15. Входила ли частная медицинская организация в комиссию по распределению объемов финансовых ресурсов по ОМС в Вашем регионе в 2014 г.?
1) нет;
2) да;
3) нет (является элементом коррупции);
4) другое.
16. Понятна и прозрачна ли процедура распределения объемов ОМС в вашем регионе?
1) нет;
2) да;
3) нет (элементом коррупции);
4) другое.
17. Было бы эффективно размещение государственных и муниципальных заказов между медицинскими организациями различных форм собственности?
1) да;
2) нет, это прерогатива только государственных учреждений;
3) да, при учёте механизма реализации;
4) другое.
18. Экономически выгодным для частных производителей медицинских услуг при выполнения работ в рамках ОМС является:
1) экономия на условно-постоянных затратах;
2) возможность предложить пациентам, получающим бесплатную помощь, дополнительных медицинских услуги;
3) обеспечения загрузки оборудования и персонала;
4)создание благоприятного имиджа медицинской организации;
5)другое.
19. Какие виды проблем наиболее часто встречаются в целевой медико-экономической экспертизе?
1) ошибки в оформлении первичной документации;
2) выполнения мероприятий в соответствии с стандартами;
3) необоснованное соблюдение сроков оказания медицинской услуги;
4) другое.
20. Какие виды проблем наиболее часто встречаются плановой медико-экономической экспертизе?
1) выставление счетов за не оказанные медицинские услуги;
2) отсутствие первичной документации;
3) ошибки в оформлении первичной документации;
4)другое.
21. Какие виды проблем чаще всего встречаются в экспертизе качества медицинской помощи:
1)правильности выбора технологии лечения;
2) достижения планируемого результата;
3) установление причинн выявленния проблем в помощи;
4) другое.
22. В каких случаях целевые экспертизы качества медицинской помощи проводится чаще всего:
1) при получения жалоб от граждан за некачественное оказания услуги;
2) при необходимости подтверждения объема и качества;
3) смерти при оказании медицинской помощи;
4) осложнение заболевания;
23. С целью какого вида оценки соответствия проводится плановая экспертиза качества медицинской помощи?
1) оценки объемов;
2) оценки сроков;
3) оценки качества;
4) другое.
24. На решение каких задач направлена плановая тематическая экспертиза качества медицинской помощи?
1) установление ошибок в лечебно-диагностическом процессе;
2) сравнение качества медицинской услуги, разделенным по возрасту, полу и другим признакам;
3) другое.
25. В каких случаях чаще всего проводится реэкспертиза:
1) проведения проверки организации по ОМС;
2) выявления нарушений со стороны страховой медицинской организации;
3) необоснованности экспертизы качества услуги;
4) претензии от медицинской организации;
5) другое.
26. Какие требования, не оказывающие влияние на качество оказания медицинской помощи, Вы считаете излишними к медицинским клиникам, участвующим в территориальных программах ОМС?
1)излишняя документация на право подтверждающие осуществление услуги;
2)ведение учёта объёмов медицинской помощи;
3)введение отчётности по государственным формам статистики;
4) наличие сложного аппаратного программного комплекса;
5)другое.
PAGE 1
Исcледование проблемы частных медицинских организаций в системе ОМС