Сучасні засоби забезпечення прохідності дихальних шляхів і штучної вентиляції легень у дорослих
Вінницький національний медичний університет ім. М.І.Пирогова
Кафедра медицини катастроф та безпеки життєдіяльності
МЕТОДИЧНІ МАТЕРІАЛИ ДО практичного заняття
для студентів 5 курсу медичного факультету
З дисципліни: Екстрена і невідкладна медична допомога
Тема 2: Сучасні засоби забезпечення прохідності дихальних шляхів і штучної вентиляції легень у дорослих
Автори-укладачі: доц. М.В.Матвійчук, проф. В.С.Тарасюк,
доц. Н.Д.Корольова, викл. В.В.Поляруш, Н.В.Кривецька, С.Л.Малик, В.М.Подолян, Т.М. Сидорчук
Вінниця - 2013
А. ЗАГАЛЬНІ ВІДОМОСТІ
Тема 2: Сучасні засоби забезпечення прохідності дихальних шляхів і штучної вентиляції легень у дорослих
- Кількість академічних годин – 2.
- Вид проведення заняття – практичне заняття.
- Місце проведення заняття – клас кафедри.
- Мета заняття:
- Навчальна мета:
- Загальна: поглиблення і закріплення студентами теоретичних знань та практичних умінь, необхідних при наданні невідкладної допомоги в екстремальній ситуації.
- Конкретна: засвоїти основні навички з Алгоритму надання конкретного виду допомоги.
- Виховна мета – формування у студентів морально-психологічних якостей, необхідних майбутньому лікарю невідкладних станів.
- Навчально-методичне та матеріально-технічне забезпечення:
- Література:
- Основна література:
- Богомольний Б.Р., Кононенко В.В., Чув П.М. Медицина екстремальних ситуацій. – Одеса: Одес. держ. мед. ун-т, 2001. – С. 115-143.
- Дубицький А.Ю., Семенов І.О., Чепкий Л.П. Медицина катастроф. – К: Вид-во КУРС, 1999. – С. 42-49.
- Компанець В.С. Цивільна оборона. – Київ; Вінниця, 1998. - 200 с.
- Медицина катастроф / В.І. Гридасов, В.М.Ковальов, М.В.Катрич та ін. – Харків: Вид-во НФаУ; Золоті сторінки, 2002. – С. 33-36.
- Тарасюк В.С., Азарський І.М., Матвійчук М.В., Корольова Н.Д., Поляруш В.В., Шпакова Н.А., Кривецька Н.В. Організація і надання першої медичної допомоги населенню в надзвичайних ситуаціях: Навч. Посібник. – Вінниця, 2006. – 156 с.
- Черняков Г.О., Кочін І.В., Сидоренко П.І. та ін. Медицина катастроф. – К.: здоров’я, 2001. – 352 с.
- Додаткова література:
- Військова токсикологія, радіологія та медичний захист: Підручник / За ред. Ю.М.Скалецького, І.Р.Мисули. – Тернопіль: Укрмедкнига, 2003. – 362 с.
- Медицина катастроф / Ю.В.Аксенов и др. Под ред. В.М.Рябочкина и Г.И.Назаренко. - М.: ИНИ Лтд, 1996. - 272 с.
- Медицина катастроф (основы оказания медицинской помощи пострадавшим на догоспитальном этапе) / Под ред. Х.А.Мусалатова. – М.: ГОУ ВУНМЦ МЗ РФ, 2002. – 448 с.
- Мешков В.В. Организация экстренной медицинской помощи населению при катастрофах и стихийных бедствиях й других чрезвычайных ситуациях. - М., 1992. - 320 с.
- Сахно В.И., Захаров Г.И., Карлин Н.Е., Пильник Н.М. Организация медицинской помощи населению в чрезвычайных ситуациях: Уч. Пособие. – Спб.: ООО “Изд-во ФОЛИАНТ”, 2003. - 248 с.
- Сергеев В.С. Защита населения и территорий в чрезвычайных ситуациях. – М.: Академический проект, 2003. – 432 с.
- Соков Л.П., Соков С.Л. Курс медицины катастроф: Учебник. – М.: Изд-во РУДН, 1999. – 328 с.
- Соков С.Л., Пожидаева Н.В., Шефер Ю.М. Практикум по медицине катастроф для студентов специальности „Фармация”: Учеб. Пособие. – М.: Изд-во РУДН, 2000. – 140 с.
- Фефилова Л.К. Безопасность жизнедеятельности и медицина катастроф: Учебник. – М.: Медицина, 2005. – С. 237-258.
- Довідкова (службова) література:
- Основи організації медичного забезпечення населення за умов надзвичайних ситуацій / Під заг. ред. В.В.Дурдинця, В.О.Волошина. – Київ, 1999. – 203 с.
- Протоколи з надання екстреної медичної допомоги у разі невідкладних станів: Посібник / В.Ф.Москаленко, Г.Г.Рощін, Л.М.Анкін та ін. За ред. В.Ф.Москаленка та Г.Г.Рощіна. – К.: вид-во „Фарм Арт”, 2001. – 112 с.
- Схеми, таблиці, тести, відеофільм.
- Технічні засоби навчання:
- Тренажерний клас;
- Відеомагнітофон, телевізор.
- Основні питання, що підлягають вивченню на даному занятті:
- Причини, діагностика і лікування обструкції дихальних шляхів у дорослих;
- Забезпечення прохідності дихальних шляхів(прийом Сафара);
- Забезпечення прохідності дихальних шляхів при травмі шийного відділу хребта;
- Ревізія і санація ротової порожнини ручним і апаратним способами;
- Застосування ротогорлової (оротофаренгіальної), носогорлової (назофаренгіальної) трубки, використання ручного апарату для штучної вентиляції легень ( Амбу);
- Показання і техніка інкубації постраждалого, застосування альтернативних методів забезпечення прохідності дихальних шляхів за допомогою маски, ларингеальної трубки, комбіт’юба;
- Симптоми часткової і повної непрохідності дихальних шляхів,методи її відновлення, прийом Геймліха;
- Показання і техніка конікопункції та конікотомії. Знайомство з портативним апаратом ШВЛ.
- Організаційна структура (план) заняття:
- Вступна частина .................................................................... 3 хв.
- Перевірка вихідного рівня знань і навичок студентів. Тестовий контроль……………………………….......................................... 10 хв.
- Навчальні питання:
І. Причини, діагностика і лікування обструкції дихальних шляхів у дорослих ……………………………………………………………. 15 хв.
ІІ. Забезпечення прохідності дихальних шляхів
(прийом Сафара) ……………………………………………22 хв.
ІІІ. Забезпечення прохідності дихальних шляхів при травмі
шийного відділу хребта ……………………………………..15 хв.
ІV. Ревізія і санація ротової порожнини ручним
і апаратним способами ……………………………………….15 хв.
V. Застосування ротогорлової (оротофаренгіальної),
носогорлової (назофаренгіальної) трубки,
використання ручного апарату для штучної
вентиляції легень ( Амбу) ………………………………………20 хв.
VІ. Показання і техніка інтубації постраждалого,
застосування альтернативних методів забезпечення
прохідності дихальних шляхів за допомогою маски,
ларингеальної трубки, комбіт’юба …………………………….15 хв.
VІІ. Симптоми часткової і повної непрохідності
дихальних шляхів,методи її відновлення,
прийом Геймліха ………………………………………………..15 хв.
VІІІ. Показання і техніка конікопункції та конікотомії.
Знайомство з портативним апаратом ШВЛ…………………. 15 хв.
- Заключна частина………………………………………………………5 хв.
Б. ХІД ЗАНЯТТЯ
Внаслідок вивчення матеріалу з теми студент повинен
знати:
- Перелік невідкладних станів, що потребують екстреної медичної допомоги (ЕМД);
- Визначені протоколи надання ЕМД на до госпітальному етапі;
- Надання ЕМД при масових надходженнях постраждалих;
вміти:
- Оцінювати обстановку і виявляти небезпеки;
- Провести первинне і вторинне обстеження і застосувати адекватний протокол;
бути ознайомленим :
- з відомостями, наведеними в спеціальній літературі, щодо ЕМД на догоспітальному етапі.
Перевірка вихідного рівня знань і навичок студентів. Тестовий контроль
3. НАВЧАЛЬНІ ПИТАННЯ
І. Причини, діагностика і лікування обструкції дихальних шляхів у дорослих
Причини обструкції верхніх дихальних шляхів (ВДШ) класифікуються по рівню їх виникнення:
- Обструкції носових дихальних шляхів:
- Інфекції ВДШ (бактеріальні, вірусні);
- Алергії;
- Медикаментозний риніт;
- Синусіт;
- Гранулематозні захворювання;
- Зміщення носової перегородки;
- Травми носа;
- Інородці тіла;
- Пухлини носа (доброякісні, злоякісні)
- Атрезія хоан.
- Обструкції носоглотки:
- Аденоїдна гіпертрофія;
- Інфекції (туберкульоз, мононуклеоз, сифіліс);
- Пухлини носоглотки (доброякісні, злоякісні);
- Кісти (Торнвальдта, енцефалоцелє,);
- Обструкції глотки:
- Інфекції (тонзиліт, фарингіт, абсцес окологлоточного простору і перітонзілярний абсцес);
- Ангіна Людвіга (флегмона дна порожнини рота);
- Інородці тіла;
- Пухлини глотки (доброякісні, злоякісні);
- Алергічні реакції, ангіоневротичний набряк.
- Обструкції гортані і трахеї:
- Інфекції (ларингіт, круп, трахеїт, бронхіт);
- Травма;
- Інородні тіла;
- Пухлини;
- Стеноз голосової щілини (субглотіс);
- Вроджені дефекти (ларінготрахеальна маляція);
- Шлунково-стравохідний рефлекс;
- Здавлення трахеї;
- Параліч голосових зв'язок.
Признаки обструкції:
- Стридор (шумне дихання);
- Втягування надгрудинної області (випячування дихальних мязів);
- Аномальні зміни голосу;
- Підвищення температури (наявність інфекції);
- Хвилювання (як признак гіпоксії);
- Витікання слюни із рота (носа);
- Кровотеча (розрив слизових);
- Підшкірна емфізема;
- Пальпуючі переломи хрящів.
Обструкція верхніх дихальних шляхів (ВДШ) - порожнини рота, носових ходів, глотки і гортані відбувається в результаті гострих і хронічних захворювань, анафілаксії, попадання в дихальні шляхи сторонніх тіл, травми. Вона буває частковою та повною, динамічною (зі зміною характеру клінічних проявів) та постійною. Це грізне ускладнення з швидко наростаючою дихальною недостатністю і гіпоксією.
Найбільш частою причиною асфіксії при різних станах, що супроводжуються втратою свідомості (непритомність, сп'яніння, отруєння седативними засобами), є западіння язика в гіпофаринкс (горлову частину глотки). Друга за частотою причина непрохідності ВДШ - набряк і спазм голосової щілини. Обструкція ВДШ у дорослих частіше виникає при травмі, опіку і кровотечі, у дітей - внаслідок інфекційних захворювань, особливо бактеріального або вірусного крупа.
Внутрішня травма ВДШ. Ускладнення інтубації трахеї - найбільш часта причина спазму, набряку та паралічу голосової щілини різного ступеня. У результаті травми при інтубації трахеї можливі також зміщення хрящів гортані, утворення гематом, набряк слизової оболонки або навколишніх м'яких тканин, пошкодження надгортанника. Травма може призвести до анкілозу хрящів гортані та постійному паралічу голосових зв'язок. Тиск манжетки інтубаційної трубки в підзвязочному просторі викликає утворення грануляційної тканини і стеноз - одне з найбільш серйозних ускладнень інтубації трахеї. Назотрахеальна інтубація частіше, ніж оротрахеальна, ускладнюється кровотечею. Зазначені ускладнення розвиваються внаслідок порушення техніки інтубації - грубого маніпулювання, багаторазових спроб, невідповідності між діаметрами ендотрахеальної трубки та голосової щілини, перероздування манжетки, застосування для відсмоктування жорстких катетерів і т.д. Причиною непрохідності ВДШ можуть бути хірургічні втручання.
Внутрішні пошкодження ВДШ виникають при вдиханні токсичних газів і опіках полум'ям. Для опіку ВДШ характерні еритема язика і порожнини рота, свистяче дихання та ін. При вдиханні токсичних речовин до місцевого реактивному набряку приєднуються токсичний набряк ВДШ, набряк легенів і пізніше - пневмонія. На ранній стадії потерпілі можуть загинути від отруєння газом і гіпоксії.
Зовнішня травма ВДШ. Пошкодження бувають двох видів: проникаючі (колоті, вогнепальні рани) і тупі (в результаті удару). Причинами обструкції можуть бути пошкодження або зсув хрящів гортані, звуження дихальних шляхів, викликане гематомою, набряком слизової оболонки або навколишніх м'яких тканин. Часта причина обструкції - кровотеча в дихальні шляхи. Якщо інтубація трахеї неможлива (наприклад, при розмозженні гортані), виконують екстрену трахеостомію. Якщо кровотеча відсутня і обструкція наростає повільно, необхідно дослідження за допомогою фібробронхоскопії для уточнення характеру ушкодження.
Кровотеча в дихальні шляхи може бути ускладненням оперативних втручань (операції на голові та шиї, тонзилектомії), зовнішньої і внутрішньої травми порожнини носа і рота. Це ускладнення особливо небезпечно в тих випадках, коли хворий не може відкашлятися (кома, пригнічення центральної нервової системи). При важкій кровотечі хворому надають дренажне положення (на спині з опущеним головним кінцем), очищають ротоглотку і виконують інтубацію трахеї. Роздування манжетки забезпечує герметичність і попереджає подальше надходження крові в НДШ. Після надання першої допомоги проводять заходи з остаточної зупинки кровотечі (хірургічне втручання, контроль системи згортання крові, переливання свіжої плазми і т.д.).
Аспірація чужорідного тіла можлива в будь-якому віці, але особливо часто відбувається у дітей від 6 місяців до 4 років. Стороннє тіло частіше локалізується в трахеї або в одному з головних бронхів, рідше в гортані. У дітей чужорідне тіло може обтурірувати просвіт гортані в її нижній частині - в підголосовій порожнині, тобто там, де діаметр дихальних шляхів найменший.
У дорослих аспірація чужорідного тіла (груба їжа, шматок м'яса, кістка) відбувається під час їжі, особливо в стані алкогольного сп'яніння, коли знижені захисні рефлекси дихальних шляхів. Попадання в дихальні шляхи навіть невеликого чужорідного тіла (риб'яча кістка, горошина) може викликати сильний ларинго-(бронхоспазм) і привести до смерті. Аспірація сторонніх тіл в середньому і літньому віці частіше спостерігається у осіб, які носять зубні протези.
Застрягання чужорідного тіла в заковтувальному просторі може повністю обтурірувати вхід в гортань. Це призводить до афонії, апное, швидкого наростання ціанозу. Подібний стан нерідко діагностують як інфаркт міокарда. У разі часткової обструкції дихальних шляхів виникають кашель, задишка, стридор, втягування надключичних областей при вдиху, ціаноз.
Видалення сторонніх тіл з гортані і трахеї - надзвичайно термінова процедура. При наданні першої допомоги слід враховувати, що всі механічні прийоми (удари по міжлопаточній області, тракції у напрямку до грудної клітки) в цілому малоефективні. Якщо свідомість потерпілого збережено, найкращими методами позбавлення від чужорідних тіл є природний кашель і форсований видих, вироблений після повільного повного вдиху. При цьому психологічна підтримка надає допомогу грає важливу роль.
Діагностика обструкції:
- Спірометрія;
- Комп’ютерна томографія;
- Ендоскопія (назофаренгоскопія, бронхоскопія).
Лікування:
- Консервативне (кисень, адреналін, кортикостероїди, антибіотики).
- Оперативне (на догоспітальному етапі – прийоми Сафара і Геймліха, конікотомія, трахеостомія).
ІІ. Забезпечення прохідності дихальних шляхів методом закидання голови назад з підтриманням щелепи, прийом Сафара.
Запрокидування голови
Показання:
- проведення серцево-легеневої реанімації (СЛР);
- при загрозі або існуючому порушенні прохідності верхніх дихальних шляхів;
- проведення ШВЛ, утому числі при пригніченні ЦНС;
- підготовка до постановки повітропроводу, інкубації трахеї, ларингеальної маски тощо.
Протипоказання:
- травма чи підозра на ушкодження шийного відділу хребта;
- травма м’яких тканин та кісток обличчя;
- патологія шийного відділу хребта (анкілозуючий спонділоартрит, ревматоїдний артрит);
- синдром Дауна;
- зрощення тіл шийних хребців.
Техніка виконання
1) Закиньте голову назад: рот постраждалого закритий; голова залишається у нейтральній позиції (мал. 1).
2) Підніміть підборіддя — це сприяє підйому та руху вперед під'язикової кістки від задньої стінки глотки (мал. 2).
Мал. 2
Мал. 3
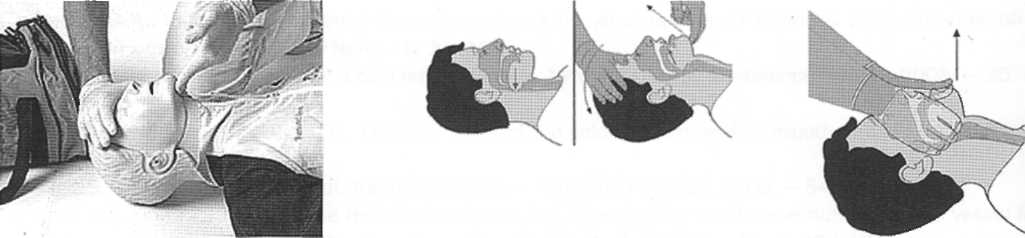
Мал. 1
Виведення нижньої щелепи проводиться у випадку підозри на травм: у шийному відділі хребта та як елемент потрійного прийому Сафара
1). За наявності протипоказань (указаних вище) застосовуйте тільки техніку виведення нижньої щелепи.
2). Обережно відкрийте рот постраждалому, натискуючи на підборіддя великими пальцями (мал. 3).
3). Візьміть нижню щелепу пальцями і підніміть її вперед та вверх— верхи зуби повинні знаходитись на одному рівні з нижніми.
ВВЕДЕННЯ ПОВІТРОВОДУ
Введення повітроводу через рот
Показання:
проведення СЛР;
повна або часткова обструкція верхніх дихальних шляхів;
проведення оксигенації перед інтубацією трахеї, за умови недостатньої ефективності при використанні маски;
необхідність аспірації з ротоглотки.
Протипоказання:
переломи щелеп або енуклеація зубів;
ларингоспазм.
Знеболення: місцеве зрошення ротоглотки 10%-ним розчином лідокаїну. Оснащення:
набір повітроводів;
шпатель;
відсмоктувач.
Техніка виконання
1). Перед введенням повітроводу огляньте ротову порожнину пацієнта на предмет наявності у ній сторонніх тіл.
2). Підберіть повітровод потрібного розміру (відстань від мочки вуха до кута рота).
3). Відкрийте рот, натисніть шпателем на корінь язика, виведіть язик уперед.
4). Введіть повітровід у рот ввігнутою стороною до піднебіння так, щоб дистальний кінець його був спрямований, але не досягав задньої стінки ротоглотки (мал. 4).
5). Фланець повітроводу повинен на 1-2 см висуватися від різців назовні.
6). Застосуйте прийом виведення нижньої щелепи, що забезпечує підйом язика від стінки глотки.
7). Натисніть на повітровод і просуньте його на 2 см у рот так, щоб його вигин ліг на корінь язика.
8). Інша процедура введення повітропроводу: вводиться до роту вигнутою стороною до язика (у цьому випадку шпатель не використовують); повертають повітровід на 180° і далі просовують його по язику. Цей метод не рекомендується, якщо у пацієнта є хиткі зуби чи травма порожнини роту, тому що поворот повітроводу може викликати зсув зубів чи посилення кровотечі.
Ускладнення:
- розвиток ларингоспазма — підтримуйте прохідність дихальних шляхів;
- нудота або блювота — потрібно стабільне бокове положення пацієнта;
- збільшення обструкції дихальних шляхів через неправильне розташування повітроводу— видаліть повітровод і введіть його знову, якщо у цьому буде необхідність.
Введення повітроводу через ніс
Показання:
обструкція верхніх дихальних шляхів у пацієнтів зі збереженою свідомістю;
• травма порожнини роту, зубів чи ротоглотки, нижньої щелепи. Протипоказання:
оклюзія порожнини носа;
переломи носа і основи черепа;
викривлення перегородки носа;
коагулопатія;
витікання спинномозкової рідини з носа;
транссфеноїдальна гіпофізектомія в анамнезі;
• вагітність (III триместр).
Знеболення:
візуально оцініть ступінь прохідності ніздрів (відносний розмір, наявність кровотечі чи поліпів);
для знеболення використовують 2%-ний розчин лідокаїну у вигляді гелю чи аерозолю;
• гель вводиться у порожнину носа за допомогою ватних паличок. Оснащення:
ватні палички;
набір носових повітроводів (6,0-8,0 мм);
2%-ний гель лідокаїну чи аерозоль;
• відсмоктувач.
Техніка виконання
1). Знебольте носову порожнину.
2). 0бережно введіть повітровод у ніс увігнутою стороною до твердого піднебіння.
3). Проведіть повітровід під нижню носову раковину, паралельно піднебінню.
4). Якщо відчуваєте опір при проведенні повітроводу по задньому зіву, обережно поверніть його на 60-90° і продовжуйте маніпуляцію (мал. 5).
5). Якщо при середньому зусиллі повітровід не проходить, візміть на один розмір менше.
6). Якщо повітровод не проходить, витягніть його приблизно на 2 см, проведіть через нього катетер для аспірації, використовуючи його як провідник.
7). Якщо вам не вдається виконати маніпуляцію, спробуйте провести повітровод з протилежного боку, попередньо знеболивши, як описано вище, порожнину носа.
Ускладнення:
носова кровотеча — проведіть передню або передньозадню тампонаду порожнини носа;
перфорація слизової носа з формуванням підслизового каналу — видаліть повітровод; необхідна консультація отоларинголога та черепно-лицьового хірурга.
1. Прийом підняття щелепи з язиком (Гордон)
у постраждалих із повністю релаксованими жувальними м’язами. Великий палець лівої руки реаніматор вводить в рот потерпілому і кінчиком пальця натискає на корінь язика. Інші пальці захоплюють нижню щелепу, підборіддя і піднімають її з язиком вверх. Рот відкривається (мал. 6)
2. Прийом схрещених пальців (Сафар)
Для випадків з помірно розслабленими жувальними м’язами. Реаніматор біля голови потерпілого, вводить вказівний палець в кут рота і натискає ним на верхні зуби. Далі шляхом перехрещування вказівного пальця з великим пальцем цієї ж руки впирає його в нижні зуби і насильно відкриває рот потерпілого (мал.7, 8)
3. Прийом: палець позаду зубів (Сафар). При значному скороченні (напруженні) жувальних м’язів. Вказівний палець лівої руки вводять позаду молярів і відкривають рот, впершись на лоб правою рукою (мал. 8) Після відкриття ротової порожнини, в якій є сторонні тіла, їх видаляють.
ІІІ. Забезпечення прохідності дихальних шляхів при травмі шийного відділу хребта
Перед проведенням штучної вентиляції легень оглядають шийний відділ хребта. Якщо є зміни – проводять іммобілізацію.
При переломах шийних хребців іммобілізацію проводять шиною Єланською, за допомогою підручних засобів, масивною ватно-марлевою пов'язкою – комірцем типу Шанца, чи фіксують головний кінець до носилок. Нині бригади швидкої медичної допомоги укомплектовані шийними комірцями.
Навичок: Накладання шийного комірця „Stifnesk” (мал. 9 а)
Показання до накладання шийного комірця: політравма; закрита травма вище рівня ключиць; відсутня свідомість при травмі чи отруєнні; щелепнолицьова травма; зміни конфігурації в області шиї; біль в спині.
Цей комірець забезпечує жорстку фіксацію шиї. При цьому зберігається можливість маніпуляції трахеї.
Накладають його на місці події. Для цього потрібно: привести шийний відділ хребта в середнє положення відповідно до середньої лінії по осі хребта. Вісь очей спрямувати вперед так, щоб відносно шийного відділу хребта утворився кут 90.
Підібрати розмір шийного комірця (випускається 4 дорослих розміри, або комплекти в наборі). Він дорівнює відстані від краю трапецевидного м’яза до лінії підборіддя (трапецевидний м’яз починається по задньому краю ключиці і йде до потилиці, його передній край проходить паралельно із заднім краєм грудино-ключично-соскоподібного м’яза).
Ця відстань вимірюється пальцями медичного працівника. Шийний комірець заводять по задній поверхні шиї на лежачого постраждалого, щоб не захватити одяг і волосся (при найменших рухах в шийному відділі хребта) таким чином, щоб підборіддя лягло на виріз комірця, а його нижня частина вперлась в грудну клітку. В такому положенні натягують кінці комірця і фіксують липучками (мал. 9б).
При накладеному шийному комірці стабілізується підборіддя – комірець – грудна клітка.
Якщо після накладання виникла біль, судоми або інші зміни – комірець зняти.
Рентгенологічну або комп’ютерну діагностику проводять не знімаючи комірця.
ІV. Ревізія і санація ротової порожнини ручним і апаратним способами
Навичок: Очищення ротової порожнини пальцем
Реаніматор відкриває рот потерпілому. Великим і вказівним пальцями лівої руки фіксує щелепи. Вказівним пальцем правої руки, який завернутий марлевою серветкою (хустинкою), звільняє рот від сторонніх тіл, блювотних мас, згустків крові, вставної щелепи, харкотиння (мал.10)
Для надійної фіксації язика, забезпечення прохідності дихальних шляхів, вводять повітроводи.
V. Застосування ротогорлової (оротофарингіальної), носогорлової (назофарингіальної) трубки, використання ручного апарату для штучної вентиляції легень ( Амбу)
Для підтримання прохідності дихальних шляхів проводять інтубацію трахеї.
Розрізняють інкубацію двох видів:
- Орофарингеальну – здійснюють при порушеній свідомості, відсутності очевидних ознак ушкодження;
- Назофарингеальну – при збереженій свідомості, ушкодженні ротової порожнини, глотки, шийного відділу хребта.
Контроль стану шийного відділу хребта – основний захід при забезпеченні прохідності дихальних шляхів, особливо якщо:
- Є зміни конфігурації шийного відділу хребта
- Потерпілий відчуває біль у спині.
- Наявна тупа травма вище ключиці, виявлено ушкодження кількох органів.
- Є порушення свідомості від травми, отруєння.
- Має місце щелепно-лицьова травма.
Стравохідно-трахеальна комбінована трубка є термопластичною двухпросвітною трубкою (мал. 11).
Проксимальні кінці обох каналів закінчуються стандартними (15 мм) конекторами та мають кольорове та цифрове позначення: № 1 (блакитний) і № 2 (прозорий). Блакинтий канал (№ 1) має глухий дистальний кінець і 8 бокових отворів. Прозорий канал (№ 2) має відкритий дистальний кінець та не має бокових отворів. Трубка оснащена двома надувними манжетами з маркованими контрольними балонами та клапанами. Блакитний балон № 1 відповідає проксимально розміщеній манжеті великого об'єму. Білий балон № 2 відповідає дистально розміщеній манжеті малого об'єму.
Показання:
проведення СЛР;
забезпечення прохідності дихальних шляхів у випадку не�можливості використання інших методів (інтубація та інші);
перелом шийного відділу хребта, перелом кісток верхньої та нижньої щелепи.
Протипоказання:
- обструкція дихальних шляхів стороннім тілом;
- ларингоспазм;
- набряк слизової ротоглотки;
- бронхорея;
- набряк легень;
- травми та захворювання стравоходу. Оснащення:
- комбінована трубка;
- 2 шприца (відповідно до об'єму манжеток);
- відсмоктувач;
- кисень.
Техніка виконання
1). Перевірте, чи немає у ротовій порожнині сторонніх предметів.
2). Комбінована трубка вводиться до рота без ларингоскопа доти, поки зуби не опиняться між двома чорними кільцями, що нанесені на трубці (мал. 12).
3). За допомогою великого шприца роздувається великий балон (блакитний), що розташовується в області глотки (80 або 100 мл — залежно від розміру комбінованої трубки едва розміри: для пацієнтів ростом 125-175 см та вище 175 см). Це попереджає втрату дихального об'єму через рот та ніс під час проведення ШВЛ. При перероздуванні манжети є ймовірність обструкції дихальних шляхів, що маловірогідно, оскільки манжета зміщується у ротову порожнину.
4). Дистальна манжета роздувається за допомогою малого шприца через білий контрольний балон (12 та 15 мл, відповідно до розмірів комбінованої трубки).
5). Одразу після роздування манжет необхідно визначити розміщення комбінованої трубки: якщо при вентиляції дихальним мішком через блакитний канал є ознаки потрапляння повітря у легені (екскурсія грудної клітки, аускультативне підтвердження), вентиляцію необхідно продовжити (мал. 13). Якщо ознаки потрапляння повітря відсутні, трахеальне розміщення трубки: дихальний мішок приєднують до прозорого каналу. При підтвердженні трахеального розміщення проксимальна манжета в області глотки здувається для проведення шлункового зонда (мал. 14).
6). При потраплянні трубки у стравохід дистальна манжета обтурує просвіт стравоходу та попереджає регургітацію шлункового вмісту, дихальна суміш при стравохідному розміщенні трубки через бокові отвори Ракитного канала потрапляє в гортань та трахею, прозорий канал може використовуватись для декомпресії шлунка за допомогою катетера.
7). При потраплянні у трахею комбінована трубка функціонує подібно до інтубаційної трубки: дистальна манжета обтурує просвіт трахеї, попереджуючи аспірацію шлункового вмісту, а вентиляція легень проводиться через прозорий канал.
Звичайні ендотрахеальні трубки (без манжети) Компанія Flexicare пропонує широкий вибір ендотрахеальних трубок з унікальними характеристиками, які забезпечують надійну інтубацію, комфорт та безпеку для пацієнта. Кожну трубку в обов’язковому порядку перевіряють на цілісність та безпечність.
Більш ефективною вентиляцією слід вважати вентиляцію через маску мішком типу Амбу (мал. 15). Маску підбирають за розміром відповідно до віку дитини чи дорослої людини, щільно прикладають до обличчя таким чином, щоб конфігурація маски відповідала вирізкам для носа, підборіддя. Кількість стискань мішка і вдувань повітря в дихальні шляхи проводять в залежності від віку потерпілого.
Реанімацію обов’язково починають з штучної вентиляції легень, для збудження центру дихання потерпілого вуглекислим газом, що надходить під час видиху реаніматора та попаданні кисню у життєво важливі органи.
При підозрі на перелом, або вивих хребців шийного відділу хребта, розгинати голову в шийному відділі заборонено. Якщо грудна клітка потерпілого під час вдування повітря залишається нерухомою, потрібно пальцем, обмотаним носовою хустинкою, звільнити порожнину рота від слизу або блювотних мас. При регургітації (вміст шлунку попадає в дихальні шляхи), голову повернути на бік, звільнити рот і глотку від шлункового вмісту і продовжити штучну вентиляцію легень (ШВЛ).
Вентиляція апаратом маска-мішок
Показання:
проведення СЛР:
відсутня чи неадекватна спонтанна вентиляція;
оксигенація;
короткочасна оксигенація при зворотних порушеннях дихання.
Протипоказання:
- підозра на активну чи пасивну регургітацію;
- неможливість проведення маніпуляцій на голові і шиї (травми, опіки, перелом кісток обличчя);
- трахеостравохідна нориця;
- ушкодження трахеї.
Оснащення:
маска необхідного розміру;
ручний дихальний мішок типу Амбу;
кисень;
відсмоктувач
Техніка виконання
1). За необхідності введіть повітровод (див. вище).
2). Візьміть маску в ліву руку — великим і вказівним пальцем тримайте маску навколо комірця, тіло маски помістіть у ліву долоню.
3). Розмістіть вузьку частину маски на спинці носа (уникайте тиску на очі) широку частину на альвеолярному гребні.
4). Щільно притисніть маску до обличчя, одночасно піднімаючи нижню щелепу зігнутими пальцями лівої руки вгору до маски (3, 4, 5-й пальці лівої руки) (мал. 16).
5). Правою рукою виконуйте стиснення мішка, приєднавши його до коннектора маски (мал. 17).
6). Якщо у хворого збережене спонтанне дихання, виконуйте дихання мішком синхронно з дихальними рухами пацієнта.
7). Якщо у пацієнта браді або тахіпное, чергуйте допоміжну вентиляцію зі спонтанним диханням.
8). Якщо у хворого відсутні зуби, розмістіть марлеві тампони за щоками пацієнта — це забезпечить герметичне розміщення маски на обличчі. У випадку посилення обструкції видаліть тампони.
9). Якщо ви не можете одночасно утримувати маску та стискувати мішок, утримуйте маску двома руками, у той час як помічник буде стискати мішок.
Ускладнення:
- гостре розширення шлунка повітрям — введіть нозогастральний зонд;
- блювота — забезпечте прохідність дихальних шляхів та виконайте маніпуляції, що попередять потрапляння блювотних мас у трахею.
VІ. Показання і техніка інтубації постраждалого, застосування альтернативних методів забезпечення прохідності дихальних шляхів за допомогою маски, ларингеальної трубки, комбіт’юба.
. Інтубація трахеї
Показання:
- проведення СЛР;
- зниження (сатурації) р02 нижче 60-70 мм.рт. ст., зростання РаС02 до рівня 55-60 мм рт. ст. і вище;
- частота дихання менше 7 чи більше 40 за хвилину (брадіпное та тахіпное);
- апное;
- диспное;
- прогресуючий набряк верхніх дихальних шляхів, що неорегується консервативними методами;
- неконтрольована салівація та бронхорея (алкогольна інтоксикація, отруєння ФОС);
- неможливість підтримувати прохідність дихальних шляхів іншими способами;
- коми за винятком гіпоглікемічної у випадку її швидкої регресії;
- загроза зупинки дихання і серцевої діяльності (сепсис, важкий опік тощо);
- проведення бронхоскопії.
Протипоказання:
для інтубації через рот — розрив трахеї, пошкодження обличчя;
для інтубації через ніс —див. введення повітроводу.
Знеболення: у відділеннях інтенсивної терапії препарати для введення наркозу і м'язевий релаксант (в ургентному випадку короткої дії — сукцинілхолін, з недеполіризучих — мівакурин), седативні засоби, якщо заплановано інтубувати пацієнта зі збереженою свідомістю — виконайте зрошення дихальних шляхів місцевими анестетиками (10%-ний аерозоль лідокаїну), блокада ваго — вагальних рефлексів — введення атропіну (0,1 % — 0,5 мл).
Оснащення:
ларингоскоп з набором клинків;
дихальний мішок типу Амбу;
кисень;
відсмоктувач;
набір ендотрахеальних трубок різного діаметру (6,0-8,0 мм);
провідник для ендотрахеальної трубки;
ротові та носові повітропроводи;
набір для проведення пункції перстневиднощитовидної мембрани;
арингеальна маска.
Техніка виконання
Інтубація через рот
1). Перевірте манжету ендотрахеальної трубки: введіть повітря (приблизно 10 мл), якщо манжета ціла, перед введенням видаліть повітря.
2). Перевірте ларингоскоп — чи підходить клинок, чи горить лампочка.
3). Проведіть преоксигенацію через маску.
4). Видаліть ротовий повітровід, якщо він встановлений.
5). Відкрийте рот пацієнта правою рукою; якщо він у свідомості, попросіть відкрити рот якомога ширше. (мал. 18)
6). Візьміть ларингоскоп у ліву руку.
7). Обережно введіть клинок ларингоскопа у ротову порожнину, не торкаючись зубів (можливе ушкодження) (мал. 19).
8). Введіть клинок по спинці язика, поки не відкриється голосова щілина (мал. 20-22).
9). Розташуйте кінець клинка:
якщо це вигнутий клинок — між коренем язика та надгортанником, піднімаючи корінь язика, виводиться гортань, голосові зв'язки та проводиться інтубація трахеї інтубаційною трубкою зі здутою манжетою за голосові зв'язки (мал. 23);
якщо це прямий клинок — захоплюється надгортанник, виводяться голосові зв'язки і проводиться інтубація трахеї (надгортанник притискується до верхньої стінки ротоглотки та таким чином візуалізуються зв'язки; цей метод вважається більш травматичним порівняно з використанням косого клинка).
10). Зафіксуйте ліве зап'ястя, підніміть рукоятку ларингоскопа до уявного орієнтира над лівою ступнею пацієнта для звільнення голосових зв'язок. Уникайте надлишкових рухів у лівому зап'ястку назад і нагору, щоб попередити пошкодження зубів.
11). Введіть інтубаційну трубку зі здутою манжеткою по вигину клинка ларингоскопа; заведіть манжету за голосові зв'язки, після чого помічник витягує зонд (провідник, стилет) з інтубаційної трубки. Не вводьте трубку глибоко у трахею з провідником.
12). Роздуйте манжету повітрям (5-10 мл).
13). Зафіксуйте трубку.
14). При можливості приєднайте монітор для визначення рСО2 у повітрі, що видихає пацієнт. 15). Спостерігайте за рухами грудної клітки.
16). Вимірюйте рСО2 у видихуваному повітрі як мінімум протягом дихальних рухів — саме так можна пересвідчитися, що видихуване повітря надходить з легень, а не з роздутого при інтубації шлунка.
17). Проведіть аускультацію легень з двох сторін. Перед аускультацією необхідно пересвідчитися, чи не потрапляє повітря у шлунок. Для цього розмістіть фонендоскоп в області шлунку (наявність булькотіння свідчить про неправильне розміщення ендотрахеальноїтрубки).
18). Пам'ятайте: частою помилкою є недостатнє відкриття рота, що поряд з утрудненням проведення ларингоскопії підвищує ризик ушкодження язика: огляд голосових зв'язок легко виконується за допомогою прямого клінка Міллера, при цьому введення ендотрахеальної трубки утруднено, для цього відтягують правий кут рота і переміщують ендотрахеальну трубку від правих молярів ближче до центра.
Ознаки правильного розміщення інтубаційної трубки:
пряма візуалізація (трубка знаходиться між голосових зв'язок);
аускультативно дихання однакове з обох боків грудної клітки та відсутність звуків в епігастральній ділянці;
симетричне збільшення об'єму грудної клітки на вдиху;
запотівання трубки;
відсутність кишкового вмісту в ендотрахеальній трубці;
капнографія: вміст СО2 в кінці видиху (ЕtCO2) та хвиля на екрані капнографа.
пульсоксигемометрія: наявність пульсації на панелі пульсоксиге-мометра, відсутність падіння насичення гемоглобіну киснем.
Інтубація через ніс
1). Інтубацію через ніс звичайно виконують у пацієнта зі збереженою свідомістю, спонтанним диханням, а також якщо необхідно уникнути ви�конання ларингоскопії (перелом шийного відділу хребта тощо).
2). Перевірте роботу джерела світла ларингоскопа.
3). Підготуйте ніздрі так само, як і для введення носового повітроводу.
4). Використовуйте носовий повітровод для розширення ніздрів; для цього використовується ендотрахеальна трубка на розмір менше, ніж найбільший носовий повітровод, що можливо ввести через ніс.
5). Змажте кінець і манжету інтубаційної трубки (без твердого зонда) гелем, що містить лідокаїн, крім того, розм'якшіть кінець трубки, опустивши її у теплий розчин на 3 хвилини, і обережно зігніть на відстані приблизно 3 см від кінця для полегшення проведення її під надгортанником.
6). Обережно введіть трубку в ніс, проведіть її, як повітровод, обережно розігніть шию при утрудненні проходження трубки.
7). При наближенні трубки до голосових зв'язок спостерігається конденсація вологи на внутрішніх стінках інтубаційної трубки.
8). Попросіть пацієнта дихати глибше й обережно просуньте трубку через зв'язки в той час, коли вони будуть відкриті при вдиху, при цьому пацієнт втратить голос.
9). Роздуйте манжету, упевніться в правильному положенні ендотрахеальної трубки і зафіксуйте її так само, як при інтубації через рот.
Важка інтубація
За визначенням Американської асоціації анестезіологіє, важка інтубація — це клінічна ситуація, коли досвідчений анестезіолог стикається з труднощами проведення вентиляції і/чи інтубації хворого більш ніж при трьох спробах або протягом більш ніж 10 хвилин.
Частота важкої інтубації трахеї складає від 3 до 18 %.
Використовують класифікацію важкої інтубації, запропоновану Lеhаnе, яка ґрунтується на описанні голосових зв'язок при ларингоскопії:
І клас: голосові зв'язки видно повністю (мал. 24);
II клас: голосові зв'язки видно частково (мал. 25);
III клас: видно тільки надгортанник (мал. 26);
IV клас: надгортанник не візуалізується (мал. 27).
Важливим моментом для зменшення ризику ускладнень важкої інту-6ації є переднаркозна оцінка стану дихальних шляхів пацієнта та ризику важкої інтубації, що сьогодні дозволяє в 92 % випадків прогнозувати тяжку інтубацію та вжити відповідних заходів.
В оцінку стану дихальних шляхів пацієнта входять: збір анамнезу, фізікальне обстеження, за необхідності (за умови високого ризику важкої інтубації) — використання спеціальних методів (фіброларинготрахеоскопія).
Збір анамнезу анестезіологом повинен включати питання щодо можливих попередніх випадків загальної анестезії та можливих ускладнень, наявність операцій, травм, опіків в області обличчя, глотки, гортані, шиї, епізодів порушень дихання (об'ємні процеси гортані та/або стравоходу, стигми дисембріогенезу).
Фізікальне обстеження включає оцінювання дихальних резервів хворого, наявність рубців на шиї, ожиріння, розміри шиї, стан та морфологію зубів, розміри язика, здібність хворого відкривати рота, об'єм рухів голови і шиї.
До прогностичних критеріїв важкої інтубації належать:
- чоловіча стать;
- вік 40-59 років;
- набряки;
- зайва маса тіла (індекс маси тіла > 25 кг/м2) (ІМТ = маса тіла в кг, поділена на квадрат росту в метрах);
- маленька відстань між зубами за умови максимального розкриття рота (< 4 см);
- щитопідборідна відстань < 6 см;
- стернально-підборідна відстань < 12,5 см;
- гнійні процеси в області гортано-ротоглотки (особливо зі зміщенням гортані та трахеї);
- наявність гематом, пухлин в області шиї, гортані (зоб, пухлини гортані);
- погане розгинання шиї, товста коротка шия;
- мікрогнація (маленька верхня щелепа);
- виступаючі передні зуби;
- довгий вузький рот.
Ускладнення:
незначні ушкодження верхніх дихальних шляхів — переконайтеся, що немає кровотечі, за необхідності проконсультуйтеся з хірургом;
ушкодження зубів — якщо можливо, поверніть вивернуті зуби на місце, проконсультуйтеся із стоматологом при неможливості їх видалення;
• інтубація стравоходу — декомпресія шлунка;
• пошкодження дихальних шляхів — виконайте крікотиреоїдотомію, проконсультуйтеся з оториноларингологом, зробіть рентгенологічне до�слідження грудної клітки;
• потрапляння зубів у трахею — потрібно бронхоскопічне дослідження;
введення інтубаційної трубки за біфуркацію трахеї (аускультатив-но — дихання проводиться тільки з одного боку грудної клітки (зазвичай справа) — необхідно підтягнути інтубаційну трубку назовні;
розрив та набряк голосових зв'язок — трахеотомія, пункція перстневиднощитоподібної зв'язки.
Пам’ятайте! У випадку інтубації стравоходу у пацієнта з високим ризиком аспірації ендотрахеальна трубка залишається у стравоході з роздутою манжеткою, потім проводиться інтубація трахеї іншою трубкою, після успішного виконання перша інтубаційна трубка видаляється із стравоходу.
Одним з першочергових заходів при наданні екстреної медичної допомоги на догоспітальному етапі є відновлення і підтримання прохідності дихальних шляхів. Слід також забезпечити захист дихальних шляхів від аспірації шлункового вмісту у пацієнтів в несвідомому стані. "Золотим стандартом" для виконання цих завдань є метод інтубації трахеї. Однак, дана методика являє собою травматичну маніпуляцію, пов'язану з прямою ларингоскопією, і нерідко буває утруднена в умовах швидкої допомоги через недостатність практичних навичок персоналу, відсутності справного обладнання та анатомічних особливостей пацієнта.
Останнє десятиліття в зарубіжній літературі обговорюється застосування стравохідно-трахеальної комбінованої трубки COMBITUBE, яке в ряді випадків може служити резервним методом забезпечення прохідності дихальних шляхів і профілактики аспіраційного синдрому.
Опис трубки:
Трубка `КОМБІТЬЮБ` розроблена для забезпечення прохідності дихальних шляхів у складних і термінових ситуаціях. Вона необхідна для здійснення екстреної інтубації та ефективної вентиляції легенів під час операцій, для відновлення дихання і серцевої діяльності, а також у палатах інтенсивної терапії. Ідеальна для термінового забезпечення прохідності дихальних шляхів у всіх областях стаціонарної й долікарської допомоги, включаючи всю службу швидкої допомоги, а також бригади служби порятунку та медицини катастроф
Стравохідно-трахеальна комбінована трубка COMBITUBE:
- Канал з глухим дистальним кінцем і 8 бічними отворами ("блакитний") канал (N 1)
- Канал з відкритим дистальним кінцем ("прозорий") канал (N 2)
- Проксимальна повітряна манжета великого обсягу
- Дистальна повітряна манжета малого обсягу
- Блакитний контрольний балон NI з клапаном (відповідає манжеті великого обсягу )
- Прозорий контрольний балон N 2 з клапаном (відповідає манжеті малого обсягу)
- Стандартні 15-мм конектори
- Маркування глибини відомості трубки (чорні кільця)
Вентиляція при стравохідному положенні ПТКТ
- "Блакитний" канал (№ I ) ;
- "Прозорий" канал ( N 2 ) ;
- Дихальний мішок
Стравохідно-трахеальна комбінована трубка (ПТКТ) являє собою термопластичну двопросвічуючу трубку. Проксимальні кінці обох каналів закінчуються стандартними 15 -мм коннекторами і мають колірне і цифрове маркування - N 1 (блакитний ) та N 2 (прозорий). "Блакитний" канал ( N 1) має глухий дистальний кінець і 8 бокових отворів. "Прозорий" канал ( N 2 ) має відкритий дистальний кінець і позбавлений бічних отворів. ПТКТ забезпечена 2 надувними манжетами з маркованими контрольними балонами і клапанами. Блакитний балон N 1 відповідає проксимально розташованій манжеті великого обсягу, Білий балон N 2 відповідає дистально розташованої манжеті малого обсягу .
ПТКТ COMBITUBE випускається двох розмірів - для пацієнтів зростом 125-175 см і вище 175 см. В комплект входять також 2 шприци для роздмухування манжет ( 140 мл і 20 мл) і катетер для відсмоктування.
Методика застосування ПТКТ:
ПТКТ вводиться в рот і просувається вперед наосліп без використання ларингоскопа до тих пір, поки зуби не виявляться між двома чорними кільцями, нанесеними по колу трубки. Проксимальна манжета роздувається в області глотки за допомогою великого шприца через блакитний контрольний балон (об'ємом 80 або 100 мл у відповідності з розміром ПТКТ). Це перешкоджає витоку дихального об'єму через рот і ніс у процесі ШВЛ. Для кращої герметизації іноді доводиться роздмухувати проксимальну манжету до 120-140 мл. За даними Frass M. і співавт., при такому перероздуванні малоймовірна небезпека обструкції дихальних шляхів, так як манжета чаші зсувається в ротову порожнину, а не до надгортанника. Дистальна манжета роздувається за допомогою малого шприца через білий контрольний балон (об'ємом 12 або 15 мл у відповідності з розміром ПТКТ).
Найбільш часто ПТКТ потрапляє в стравохід. У цьому випадку дистальна манжета обтурує просвіт стравоходу, перешкоджаючи регургітації шлункового вмісту. Дихальна суміш при стравохідному положенні трубки через бічні отвори "блакитного"каналу потрапляє в гортань і трахею (рис.2). "Прозорий " канал ПТКТ може використовуватися для декомпресії шлунка за допомогою катетера.
При сліпому введенні ПТКТ пацієнтам, які перебувають у стані клінічної смерті або без свідомості , не виключено попаданні трубки в трахею. У цьому випадку COMBITUBE функціонує як традиційна інтубаційна трубка - дистальна манжета обтурирує просвіт трахеї, попереджаючи аспірацію шлункового вмісту, а вентиляція легенів здійснюється через "прозорий" канал.
Відразу після роздування манжет необхідно визначити місце розташування ПТКТ. Якщо при вентиляції дихальним мішком через "голубий" канал є ознаки попадання повітря в легені (екскурсія грудної клітини, аускультативне підтвердження), то ПТКТ знаходиться в стравоході і вентиляція повинна бути продовжена. Якщо ж ознаки попадання повітря в легені відсутні, то має місце трахеальне розташування ПТКТ і дихальний мішок необхідно приєднати до "прозорого" каналу. При підтвердженому аускультативно-трахеальному розташуванні ПТКТ проксимальна манжета в області глотки здувається для можливості проведення шлункового зонду.
Таким чином, ефективна прохідність дихальних шляхів і вентиляція легенів забезпечується незалежно від того, де розташована трубка - в стравоході або в трахеї . Це підтверджувалося контролем газів артеріальної крові. Причому, за даними Frass M. і співавт., при вентиляції через ПТКТ в стравохідному положенні напруга кисню в артеріальній крові була вище, ніж при вентиляції через ПТКТ в трахеальному положенні. Причиною цього могли бути розбіжності в внутрішньотрахеальному тиску і потоці при різних положеннях трубки - при стравохідному знаходженні COMBITUBE спостерігалося менше піковий тиск на вдиху і подовження часу видиху з формуванням невеликого позитивного тиску в кінці видиху. Перевагами застосування ПТКТ в порівнянні з традиційною інтубацією трахеї є швидкість маніпуляції, її менша травматичність і, що важливо, технічна простота, яка не потребує візуалізації голосової щілини.
Можна визначити наступні показання для застосування ПТКТ на догоспітальному етапі :
- У пацієнтів у стані клінічної смерті (для максимально швидкого початку адекватної вентиляції легенів) ;
- У пацієнтів в несвідомому стані (для профілактики аспіраційного синдрому та проведення (ШВЛ);
- У випадках технічних труднощів при рутинній інтубації трахеї. Відсутність необхідності в прямій ларингоскопії при введенні ПТКТ робить її методом вибору при нестабільності шийного відділу хребта, переломі верхньої і нижньої щелепи.
Необхідно визначити протипоказання до застосування ПТКТ. Це, в першу чергу, обструкції дихальних шляхів, пов'язана з чужорідним тілом, набряком слизової або ларингоспазмом. У цьому випадку трахеальне потрапляння трубки малоймовірно, а стравохідне не забезпечить адекватну прохідність дихальних шляхів і вентиляцію.
Враховуючи технічні складнощі з санацією трахеобронхіального дерева при стравохідному розташуванні ПТКТ, недоцільно її використання при вираженій бронхорії (наприклад , при отруєнні ФОС ) і набряку легенів.
Також слід уникати застосування ПТКТ при захворюваннях і травмах стравоходу, прийомі всередину їдких або припікальних речовин (або даних про їх прийом в анамнезі). У літературі є відомості про перфорації стравоходу з розвитком підшкірної емфіземи і пневмомедіастінума, пов'язаної із застосуванням ПТКТ. Наприклад, за даними Vczina D. і співавт., на 1139 застосувань COMBITUBE було виявлено 2 випадки розриву стравоходу.
Підсумовуючи дані літератури та аналіз практичного використання ПТКТ бригадами ШМД, можна відзначити, що методика застосування стравохідно-трахеальної комбінованої трубки дозволяє швидко і технічно просто забезпечити прохідність дихальних шляхів, адекватну вентиляцію легенів та профілактику аспіраційного синдрому у хворих в критичних станах на догоспітальному етапі лікування. ПТКТ в багатьох ситуаціях може бути альтернативою традиційної інтубації трахеї. Видається за доцільне оснащення виїзних бригад швидкої медичної допомоги подібними наборами .
Особливості та переваги:
• Розміщується наосліп, без ларингоскопа.
• Захищає дихальні шляхи від аспірації шлункового вмісту.
• Індивідуального використання.
• У набір входять шприци та відсасуючий катетер.
• Унікальний дизайн дозволяє швидко встановити трубку і почати вентиляцію легень як при попаданні трубки в трахею, так і при попаданні в стравохід.
• Немає необхідності у використанні ларингоскопу .
• Глоткова манжета дозволяє утримувати трубку в правильному положенні і виключає витік дихальної суміші через рот або ніс.
• Додатковий просвіт по всій довжині трубки дозволяє виробляти аспірацію шлункового вмісту без переривання вентиляції, коли трубка Combitube ™ встановлена в стравохід.
• Стравохідна манжета не дозволяє дихальній суміші потрапляти в шлунок, а шлунковому вмісту потрапляти в дихальні шляхи.
• Призначена для стаціонарної і позалікарняної допомоги, включаючи всю службу швидкої допомоги, а також бригади служби порятунку та медицини катастроф.
• рентгеноконтрастна смуга Tip- to - Tip для контролю над становищем трубки.
|
Стандартна упаковка
|
Економічна упаковка
|
Набор
|
|
|
Спосіб застосування:
1 стадія
2 стадія
3 стадія
4 стадія
Введіть комбіновану трубку КОМБІТЬЮБ всліпу в рот. Акуратно продвигайте вперед до тих пір, поки зуби чи альвеолярні відростки не будуть між двома чорними кільцями.
Через синій балончик-пілот, що веде до великої фаренгіальної манжети, надуйте її рекомендованим об’ємом повітря за допомогою великого шприца з набору. Через білий балончик-пілот, що веде до маленької дистальної манжети, надуйте її рекомендованим об’ємом повітря, використовуючи малий шприц.
Приєднавши мішок Амбу до більш довгому блакитному коннектору. Маркованому цифрою 1 починайте вентиляцію. Якщо при аускультації прослуховується дихання, продовжуйте вентиляцію. В цьому випадку, коли стравохідне положення трубки підтверджено аускультативно, другий непрозорий коннектор може бути використаний для відсмоктування шлункового наповнення за допомогою катетера.
Якщо при аускультації дихання не прослуховується, має місце трахеальне положення трубки. В цьому випадку мішок Амбу повинен бути приєднаний до більш короткого коннектора КОМБІТЬЮБ` буде функціонувати як ендотрахеальна трубка.
|
Ларингеальна маска
У цілому, використання ЛМ все ще перебуває на ранніх стадіях свого розвитку. ЛМ дозволяє забезпечити хороший рівень безпеки пацієнта і володіє великими перспективами подальшого удосконалення. Необхідно відзначити, що вона не тільки підвищує комфортність роботи анестезіолога, але і більш зручна для пацієнта, ніж ЕТ. При утрудненнях із забезпеченням прохідності дихальних шляхів правильне застосування ЛМ створює всі передумови для вирішення цієї проблеми, однак у подібних ситуаціях ЛМ не повинна використовуватися недосвідченим анестезіологом в якості останньої спроби відчаю. Не слід застосовувати методи установки ЛМ при частоті невдач при першій спробі більше 5%. Виробники ЛМ і її споживачі повинні разом розробити відповідні стандарти та навчальні програми з експлуатації ЛМ. Застосування ЛМ , незважаючи на цілий ряд його переваг і майбутніх перспектив, ні в якому разі не повинно зменшувати пильності анестезіолога під час операції.
Методика введення ларингеальної маски:
Правильно і коректно встановлена ларингеальна маска забезпечує достатню герметизацію дихальних шляхів і вільне дихання. Досвідчений лікар успішно встановлює ларингеальну маску не менше ніж в 98 % випадків, використовуючи для цього не більше 3 спроб.
Розмір ларингеальної маски повинен відповідати анатом-фізіологічним особливостям пацієнта, для чого необхідна наявність для кожного пацієнта, принаймні, 3 розмірів маски.
Голову пацієнта розгинає в атланто-потиличному зчленуванні і легко згинають шию вперед, для чого використовують плоску подушку висотою 7-10 см. З обтуратора маски видаляють повітря і надають йому плоску форму з відвернутим назад переднім краєм. Тильну поверхню маски і обтуратор змащують нейтральним гелем; не використовують гель, що містить лідокаїн або інші місцеві анестетики. Проводять преоксігенацію. Проводять індукцію в наркоз і досягають адекватної стадії наркозу. Для індукції ідеальним є застосування пропофолу (2-3 мг/кг) в поєднанні з фентанілом або кетаміном. Альтернативним методом індукції є введення мідазоламу 2-5 мг за 3 хв перед введенням тіопентал - натрію (3-6 мг/кг). У пацієнтів з м'язовим типом конституції іноді застосовують міорелаксанти. Розслаблення жувальної мускулатури є хорошим індикатором перед спробою введення ларингеальної маски.
Недостатня підготовка ларингеальної маски може призвести до її неправильної позиції навіть при точному дотриманні методики установки.
Ларингеальна маска зі спавшою манжетою повинна мати правильну форму і складатися так, щоб її кінчик залишався гладким і був трохи зігнутий у напрямку, протилежному увігнутій стороні. Поверхні манжети маски ретельно притискають один до одного з обох сторін; це допомагає надати масці необхідний ступінь ригідності і полегшує її установку.
Методика введення ларингеальної маски повинна відповідати нормальному акту ковтання, тобто процес введення маски аналогічний механізму проштовхування мовою харчової грудки. Вказівний палець анестезіолога служить точкою опори для просування ларингеальної маски в правильну позицію.
Проблеми під час установки ларингеальної маски пов'язані, головним чином, з недостатньою підготовкою лікаря, що виконує маніпуляцію, а також з неадекватною глибиною анестезії.
Певні труднощі можуть виникнути при введенні ларингеальної маски за язик. Існує кілька варіантів стандартної методики, за допомогою яких долають цю проблему, наприклад, вводять маску з частково роздутою манжетою. Альтернативно, ларингеальну маску просувають злегка убік або вводять після зміни положення голови.
Модифікація стандартної методики введення ларингеальної маски. Після досягнення глибокої анестезії маску вставляють в рот пацієнта, лівий вказівний палець розміщують на верхній поверхні маски - між маскою і твердим небом. Просувають маску до контакту з задньою стінкою глотки. Ковзаючими рухами правої руки просувають маску. Вказівний палець лівої руки, піднятий вперед, полегшує просування маски і попереджає можливість вигину і завороту кінчика маски. Маску просувають до появи характерного відчуття опору при вклинюванні кінчика маски в верхній стравохідний сфінктер, після чого роздмухують манжету.
Цей варіант стандартної методики введення ларингеальної маски дозволяє правильно її встановлювати з першої спроби в 95% випадків. На думку автора, у нової модифікації оригінальної методики є певні переваги, і вона особливо показана при використанні маски у дітей, коли введення ларингеальної маски утруднено через збільшених мигдаликів і невеликого розміру голосової щілини .
VІІ. Симптоми часткової і повної непрохідності дихальних шляхів, методи її відновлення, прийом Геймліха
При відновленні дихання видаляють стороннє тіло з дихальних шляхів, здійснюють штучну вентиляцію легень, інкубацію, конікотомію, трахеотомію.
Оцінюють стан легень при відкритому пневмотораксі, напруженому пневмотораксі, гемотораксі.
Визначають патологічну рухомість грудної клітки (перелом ребер), частоту дихання.
На відновлення прохідності дихальних шляхів відводиться менше 1 хв. Найбільш загрозливою у постраждалих з відсутньою свідомістю залишається асфіксія(кома). У цих випадках при наданні допомоги потрібно повернути потерпілого або його голову набік і зафіксувати в цьому положенні; витягнути із ротової порожнини язик і закріпити шпилькою або лігатурою. Після відновлення прохідності дихальних шляхів відновлюють дихання. Якщо ротова порожнина вільна, а повітря при вдуванні не проходить (грудна клітка при цьому не роздувається), тоді можна припустити наявність стороннього тіла в дихальних шляхах. У цьому разі видаляють стороннє тіло із дихальних шляхів.
Виконання навички: видалення стороннього тіла із дихальних шляхів
Спробувати вказівним або 2-3 пальцями руки увійти в глотку до основи язика і пальцями як пінцетом, захопити стороннє тіло.
Покласти потерпілого на бік обличчям до себе, притримуючи за плече лівою рукою, нанести долонею між лопатками 4-5 сильних ударів.
Покласти потерпілого на спину, схрестивши руки в надчеревній (епігастральній) ділянці під самим мечоподібним відростком, здійснити декілька активних поштовхів знизу догори у напрямку грудної клітки.
Буває, що безглуздий випадок перекриває шлях до досягнення намічених планів, великих і малих цілей, або кардинально змінює ваше життя. Що робити, якщо близька людина потрапила у біду? Як мінімум, пройти школу надання першої допомоги.
У цій методичці мова йтиме про видалення стороннього предмета з дихальних шляхів - ситуації не такої вже і рідкісної у дітей і дорослих. Як це правильно робити.
Найчастіше люди давляться під час їжі, і, коли поблизу хто-небудь є, це збільшує шанси потерпілого одержати допомогу. Однак у даній ситуації важливо не розгубитися і діяти грамотно. Ці хвилини можуть врятувати чиєсь життя.
1-Й КРОК
Перш ніж розпочинати які-небудь дії, переконаєтеся в тому, часткова або повна непрохідність дихальних шляхів у людини, що подавилася. Якщо потерпілий у стані відповідати голосом на ваші питання, якщо він може кашляти, значить, непрохідність у нього часткова.
У цьому випадку просто будьте поруч з людиною, що подавилася, заохочуйте її бажання прокашлятися. При цьому бити потерпілого по спині не треба. У подібних випадках кашель - найефективніший засіб.
2-Й КРОК
Якщо людина, що подавилася, не може говорити та кашляти, значить - справа погана. Потрібно діяти!
Встаньте збоку та трохи за потерпілим. Підтримуйте його груди однією рукою і досить сильно нахиліть його вперед. Таке положення допоможе сторонньому предмету, якщо він зрушиться, вийти назовні, а не потрапити назад у дихальні шляхи.
Зробіть 5 різких ударів між лопатками потерпілого. Робіть це основою долоні вашої вільної руки прийом Геймліха.
3-Й КРОК
Якщо попередня техніка не допомогла, скористайтеся іншою - поштовхами в живіт.
Трохи пригнувшись, встаньте за потерпілим, обхопивши верхню частину його живота обома руками. Нахиліть людину, що подавилася, трохи вперед. Стисніть руку в кулак та покладіть її на верхню частину живота постраждалого (на два пальці вище його пупка).
Притримуйте кулака зверху іншою рукою. Зробіть різкий поштовх, спрямований всередину і нагору. Повторіть цю дію, надавлюючи не більше п'яти разів прийом Геймліха. Якщо ваші дії не дали результату, викликайте «швидку».
ВАЖЛИВО
Поштовхи в живіт - небезпечний метод. Він може викликати серйозні внутрішні ушкодження, тому потерпілі, до яких застосовували цей прийом, повинні бути обов'язково оглянуті лікарем. До того ж після видалення стороннього предмета в дихальних шляхах можуть залишитися його часточки. Якщо потерпілий продовжує кашляти, зазнає труднощів при ковтанні або почуває, що щось як і раніше перебуває у нього в горлі, необхідно звернутися до лікаря.
ДО РЕЧІ
А якщо подавилася вагітна жінка або гладкий чоловік? У цьому випадку техніка повинна бути трохи іншою. Замість поштовхів у живіт доведеться вдатися до поштовхів у грудину.
Встаньте позаду постраждалої/го та пропустіть свої руки у неї/його під пахвами. Одну свою руку стисніть у кулак і покладіть її на нижню частину грудини.
Попросіть постраждалу/ого покашляти і зробіть поштовх кулаком у напрямку до себе, до її/його хребта.