Шейный радикулит
Актуальность исследования: Боль в шейно-грудном отделе позвоночника ежегодно регистрируется у 5-14% населения, а в течение жизни ее испытывают 60-90% людей. Медико-социальная значимость радикулита шейного отдела позвоночника складывается из нескольких факторов. В их числе: крупные экономические потери, связанные с временной нетрудоспособностью больных, так как 65% пациентов - лица в возрасте от 30 до 49 лет и 15% - в возрасте до 30 лет; высокий процент инвалидизации от вертебральных и экстравертебральных осложнений; низкие показатели качества жизни этих больных; тенденция к все большему распространению вертеброгенной патологии среди подростков и детей [7]. За последние 20 лет среди взрослого населения начало заболевания сместилось вниз до 27 лет. Большое значение в лечении и реабилитации данной группы больных принадлежит физическим методам воздействия. В следствии этого изучение данной темы является в настоящее время актуальным [13].
Актуальность работы обусловлена необходимостью усовершенствования методов физической реабилитации пациентов с остеохондрозом шейного отдела позвоночника с использованием эффективной методики лечебной гимнастики.
Объект исследования: процесс физической реабилитации пациентов с остеохондрозом шейного отдела позвоночника в подостром периоде.
Предмет исследования: Применение методики А.Б. Сителя с использованием упражнений в изометрическом режиме сокращения мышц у пациентов с остеохондрозом шейного отдела позвоночника, на восстановительном этапе реабилитации.
Цель исследования: Исследовать эффективность использования методики А. Б. Сителя в комплексной реабилитации пациентов с остеохондрозом шейного отдела позвоночника в подостром периоде на восстановительном этапе реабилитации.
Задачи:
1. Изучить доступную научно-методическую литературу по проблеме остеохондроза шейного отдела позвоночника в подостром периоде по данным научно-методической литературы.
2. Рассмотреть влияние лечебной гимнастики проводимой по методике А.Б. Сителя на функциональное состояние нервно-мышечного аппарата пациентов с остеохондрозом шейного отдела позвоночника в подостром периоде.
3. Выявить и практически обосновать наиболее эффективные методики лечебной гимнастики на восстановительном этапе реабилитации.
Гипотеза: Предполагается, что включение в занятие лечебной гимнастики упражнений в изометрическом режиме сокращения мышц шеи по методике А.Б. Сителя, на восстановительном этапе физической реабилитации пациентов с шейным остеохондрозом в подострой стадии позволит более эффективно восстановить трудоспособность и сократить сроки нетрудоспособности.
Практическая значимость: проведенные нами исследования позволят рекомендовать применение данной методики в практической работе инструктора ЛФК.
Научная новизна: Теоретическое и практическое обоснование эффективности применения методики А. Б. Сителя в комплексе средств физической реабилитации при остеохондрозе шейного отдела позвоночника.
ГЛАВА 1. ОБЗОР ЛИТЕРАТУРЫ
1.1 Этиология и клинические проявления остеохондроза шейного отдела позвоночника
Остеохондроз - наиболее тяжелая форма дегенеративного поражения позвоночника. В основе этого процесса лежит дегенерация межпозвоночного диска с последующим вовлечением тел смежных позвонков, межпозвоночных суставов и связочного аппарата позвоночника [5].
Остеохондроз характеризуется статическими, неврологическими и вегетативными синдромами. Анатомические особенности, а также данные сравнительной анатомии позволили рассматривать межпозвоночный диск как полусустав, в котором пульпозное ядро, содержащее жидкость типа синовиальной, сравнивают с полостью сустава, гиалиновые пластинки тел позвонков тАФ с суставными поверхностями, а фиброзное кольцо рассматривают как капсулу сустава; имеется и связочный аппарат (рис.1) [13].

Рис. 1. Схема межпозвоночного диска. 1 тАФ тело позвонка; 2 тАФ гиалиновая пластинка; 3 тАФ фиброзное кольцо; 4 тАФ полость Лушки; 5 тАФ пульпозное ядро; 6 тАФ передняя продольная связка; 7 тАФ задняя продольная связка.
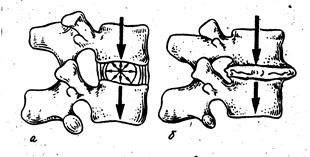
Рис. 2. Распределение динамических нагрузок. а тАФ в здоровом диске; б тАФ в дегенёрированном диске.
При функциональной недостаточности позвоночника, которая появляется чаще всего при дегенерации диска, когда его амортизационная способность значительно понижена, в момент разгибания тело вышележащего позвонка смещается кзади (чего в норме не наблюдается). Это смещение получило название псевдоспондилолистеза. Вследствие патологической подвижности и постоянной травматизации тел смежных позвонков (рис. 2) развивается склероз замыкательных пластинок, предотвращающих повреждение костных балок. Возникшие костные разрастания (остеофиты) компенсаторно увеличивают поверхность, и следовательно, уменьшают нагрузку на каждый квадратный сантиметр. Как правило, остеофиты при остеохондрозе из-за постоянной, незначительной подвижности тел смежных позвонков не соединяются между собой и к блоку не приводят [7,13].
Вследствие постоянного движения позвонка кзади, как по ВлрельсамВ», происходит подвывих в межпозвоночных суставах и развивается спондилоартроз, Сочетание остеохондроза и артроза межпозвоночных суставов ведет к уменьшению вертикального и горизонтального размера межпозвоночного отверстия.
Ввиду полиэтиологичности заболевания причину остеохондроза не всегда удается установить, но механизм возникновения радикулярных болей довольно хорошо изучен [13].
Дегенеративный процесс, начавшийся в диске, распространяется и на тела смежных позвонков. Разрывы гиалиновой пластинки способствуют проникновению части диска в губчатое вещество тела позвонка, образуя так называемые внутрителовые грыжи диска. Под влиянием хронического раздражения начинаются явления реактивного репаративного генеза в виде разрастания костной ткани позвонка, т. е. остеофитов, которые при остеохондрозе располагаются, как правило, перпендикулярно оси позвоночника [7].
Остеофиты состоят из компактной кости. Дегенерация диска при продолжающейся нагрузке неминуемо приводит к уменьшению высоты межпозвоночного пространства [17].
Клиника.
Клинические нарушения обычно возникают, когда патологический процесс переходит на задний отдел фиброзного кольца и заднюю продольную связку, богато снабженную нервными окончаниями, особенно при появлении задних выпячиваний диска, сдавливающих нервные корешки, а иногда и спинной мозг. В зависимости от фазы остеохондроза различают раздражение, компрессию и перерыв проводимости корешка. Первые два синдрома характеризуются болями, при третьем развивается корешковый паралич. Главным при синдроме болей является так называемая ирритация нервного корешка, которая, как правило, наступает после его раздражения и особенно компрессии [17]. Ирритативные процессы характеризуются нарушением кровообращения и ликвороциркуляции, отеком (венозный застой) и фиброзом соединительнотканных мембран в окружности корешков. Даже при отсутствии выраженного грыжевого выпячивания такой корешок становится сверхчувствительным к раздражению, например при движении в данном сегменте позвоночника. Патогенез сегментарных вегетативных расстройств может быть сведен к раздражению или разрушению определенных вегетативных проводников, при этом картина выражена меньше из-за перекрытия зон иннервации соседними сегментами, корешками, узлами [5].
Сосудистые расстройства возникают в результате нарушения сосудодвигательной иннервации и, реже, вследствие механического сдавления сосудов [17].
Наличие клинико-неврологических симптомов, как и вегетовисцеральных изменений, зависит от локализации процесса, поэтому следует рассматривать поражение межпозвоночных дисков в зависимости от сегментов позвоночника [17].
Остеохондроз шейного отдела позвоночника. Различают следующие неврологические синдромы шейного остеохондроза: синдром плечелопаточного периартрита; корешковый, кардиальный, задний шейный симпатический, или синдром позвоночной артерии [13].
Синдром плечелопаточного периартрита. Проявляется прежде всего болями в области плечевого сустава, плеча и шеи. Нередко у больных развивается приводящая нейрогенная контрактура плечевого сустава, которая предохраняет подмышечный нерв от раздражения.
Корешковый синдром (шейный или шейно- плечевой радикулит). Встречается наиболее часто. Сдавление корешков спинномозговых нервов происходит вследствие уменьшения величины межпозвонковых отверстий вследствие снижения высоты межпозвонковых дисков. Кроме того, сдавление нервных корешков возможно костными разрастаниями (остеофитами) или грыжевым выпячиванием диска в заднебоковом направлении. Явления компрессии корешков могут усугубиться патологической подвижностью позвонков в межпозвонковых суставах (вплоть до подвывиха позвонка). Клинические проявления корешкового синдрома характеризуются двигательными, чувствительными и трофическими нарушениями в зонах иннервации сдавленных нервов.
Боли, как правило, носят интенсивный и жгучий характер, усиливаются при движениях головой. Двигательные нарушения отмечаются как в мышцах шеи, так и в мышцах, иннервируемых нервами плечевого сплетения. Мышцы шеи находятся в состоянии защитного напряжения, создавая анталгическую позу, которая направлена на уменьшение раздражения или компрессии вовлеченных в процесс корешков спинномозговых нервов.
Кардиальный синдром. Напоминает стенокардию, но в отличие от нее органических изменений в сердце не происходит. За сердечные боли можно принять боли в области кожи над большой грудной мышцей вследствие раздражения (компрессии) корешков спинномозговых нервов на уровне сегментов С1- С4.
Задний шейный симпатический синдром (синдром позвоночной артерии). Клиническая картина связана с нарушением функции нервного периартериального симпатического сплетения позвоночной артерии. Раздражение позвоночного нерва приводит к сужению просвета позвоночной артерии, которая снабжает кровью головной и спинной мозг.
Клинические проявления синдрома позвоночной артерии весьма разнообразны: головные боли, вестибулярные нарушения, головокружения, тошнота, рвота, глазные, глоточно-гортанные симптомы. Очень типичны жгучие боли или жжение в области затылка и на задней поверхности шеи. Головные боли иногда бывают постоянными, но чаще носят приступообразный характер. Вестибулярные нарушения проявляются головокружениями с пошатываниями и потерей равновесия. Глазные симптомы проявляются ухудшением зрения, появлением ВлмушекВ», ВлпеленыВ» перед глазами. Эти симптомы могут сочетаться с болями в глазнице, усиливающимися при движениях глазами.
Постоянными неспецифическими признаками этого синдрома являются общеневротические признаки: слабость и вялость, раздражительность и обидчивость, тревога и перепады настроения, расстройства сна и памяти, постоянные ощущения тяжести в голове [7].
1.2 Комплексная реабилитация больных с остеохондрозом шейного отдела позвоночника
1.2.1 Медикаментозное лечение больных с остеохондрозом шейного отдела позвоночника
Течение болезни обычно хроническое, с периодами обострения. Курсы лечения приходится повторять, а методы варьировать. Лечение направлено, в первую очередь, на ликвидацию или снижение болевого синдрома. Существует очень много методов лечения. В первую очередь, этой покой для разгрузки позвоночника. Применяют также обезболивающие, противовоспалительные, отвлекающие (горчичники, банки) методы. Выбор средств основан на дифференцированном подходе к тактике лечения в зависимости от стадии заболевания, выраженности болевого синдрома, характера и степени неврологических проявлений [25].
В острой стадии и в период обострения назначают покой и болеутоляющие средства. В первую очередь постельный режим (постель должна быть ровной, жесткой), болеутоляющие средства (анальгин, ацетилсалициловая кислота, кетонал и др.), Больного следует уложить на непрогибающуюся постель, для чего под матрац кладут деревянный щит или пластину из оргстекла. Постельный режим необходимо соблюдать до исчезновения острых болей [5].
Показаны различные местные процедуры (растирание, горчичники, банки). Полезны мази со змеиным и пчелиным ядом, которые втирают в болевые зоны кожи. Больным назначают диклофенак, ортофен, дона, мовалис, мидокалм, алфлутоп, артра и др., курс витаминов В12 и В1, которые, кроме метаболического, оказывают также противоболевое действие. Применяют вазоактивные и противоотечные средства. При затяжных болях назначают седативные препараты: сибазон (седуксен), хлозепид (элениум), а также антидепрессанты: амитриптилин (триптизол). Может быть использовано орошение болевых зон хлорэтилом. Достаточно быстро снимают боль внутрикожные, подкожные, корешковые, мышечные, эпидуральные гидрокортизоновые и новокаиновые блокады. Наиболее простой процедурой является внутрикожное введение, паравертебрально, в шейную область 0,25-0,5% раствора новокаина, (обычно в несколько точек до образования лимонной корочки) [25].
Иногда боли стихают полностью только после нескольких месяцев консервативного лечения. При стойком болевом синдроме и выраженных двигательных расстройствах возникает вопрос о применении хирургических методов лечения [5].
1.2.2 Применение физиотерапевтических средств
Методы физиотерапии могут оказывать седативное, спазмолитическое, болеутоляющее, противовоспалительное действие, стимулировать процессы обмена, регенерации, компенсации нарушенных функций адаптационных систем, что определяет широкий круг показаний. При выборе адекватного метода учитывают его физические свойства и механизм действия, а также функциональное состояние организма, клиническую форму и стадию процесса [20].
Действие фактора осуществляется на всех уровнях, начиная с внутриклеточного, молекулярного. Поглощение энергии приводит к образованию электронно-возбужденных состояний, изменению соотношения ионов, проницаемости мембран и микроциркуляции, скорости окислительных процессов, образованию биологически активных веществ (гистамина, витаминов, простагландинов и др.) и диффузии их в русло крови. Одновременно развиваются первичные рефлекторные реакции, усиливаются кровоток, деятельность эндокринных желез, включаются адаптивные метаболические реакции, обеспечивающие функционирование клеток, органов, систем в период действия фактора и восстановительные процессы в период последействия.
В острый и подострый период при остеохондрозе позвоночника используют диадинамические токи и ультрафиолетовое облучение в эритемных дозах, дозировка - 1 тАУ 4 биодозы, всего 8 тАУ 12 сеансов, зоны воздействия зависят от уровня поражения позвоночника.
Используют 2-3 вида токов (двухтактно непрерывный, короткий прерывный, двухтактный волновой). Диадинамические токи можно использовать для введения лекарств. Волновые токи обладают эффектом анальгезии (обезболивания).
Применяют синусоидальные модулированные токи (СМТ) для оказания обезболивающего, противоотечного и противовоспалительного действия, а также для улучшения функционального состояния нервно-мышечного аппарата.
Продолжительность воздействия от 3 до 5 мин. Количество процедур 3-5 [20].
Рекомендуются электрофорез новокаина, хлорида кальция, магния, лития, а также УВЧ-терапию. Под влиянием УВЧ-поля наступает расширение сосудов, усиление окислительно-обменных процессов и процессов регенерации и репарации межпозвоночных дисков [24].
Проводят бальнеолечение (пресные, хвойные, радоновые, сероводородные ванны), аппликации парафина, грязелечение, индуктотермию [24].
Грязи вызывают гиперемию кожи, улучшают кровообращение, усиливают обменные процессы. Они обладают тепловым и в большей степени химическим действием. Грязевые процедуры благоприятно действуют на местный воспалительный процесс, вызывая улучшение кровообращения и способствуя рассасыванию выпотов и патологических продуктов, ускоряют регенеративные процессы.
Озокерит обладает наибольшей теплоемкостью, наименьшей теплопроводностью и наиболее теплоудерживающей способностью. Он стимулирует продуктивные процессы в соединительной ткани.
Лечебный эффект парафино-озокеритовых аппликацийзаключается в противовоспалительном, обезболивающем, антиспастическом и рассасывающем действии. Под влиянием аппликации парафина улучшается крово- и лимфообращение, усиливается местный тканевый обмен, уменьшается боль. Парафин показан в первые часы заболевания ОДА с криомассажем (аппликации льда), поскольку ускоряет процесс рассасывания и уменьшает боль, и при хроническом течении заболевания. Другие тепло-лечебные средства в остром периоде остеохондроза противопоказаны, так как могут усилить кровоизлияние и способствовать увеличению отечности и боли [1].
В периоде восстановления нарушенных функций показано санаторно-курортное лечение, в рамках которого проводят курсы с использованием диадинамических токов, ультразвука, электрофореза с новокаином на различные отделы позвоночника. Показано применение сероводородных и радоновых ванн, парафино-озокеритовых аппликаций [24].
Широкое распространение получила электростимуляция (ЭС) мышц при полисегментарном остеохондрозе позвоночника, это метод применения различных импульсных токов низкой частоты для восстановления деятельности органов и тканей [22].
1.2.3 Применение массажа в реабилитации больных с остеохондрозом шейного отдела позвоночника
Задачи массажа.
1) Ликвидация воспалительного процесса;
2) Ликвидация болевого синдрома;
3) Предупреждения образования спаек;
4) Предупреждения нарушений осанки;
5) Укрепления мышц спины;
6) Укрепить мышцы руки;
7) Снять повышенный тонус и напряжение мышц шеи и верхней трети спины;
8) Стимулировать крово- и лимфообращение в областях шеи, спины, руки [3].
При обострении шейного радикулита массаж нужно начинать как можно раньше, еще на стадии постельного режима [3].
Область массажа. Рука: при двустороннем процессе - обе руки, включая плечевой пояс. Спина: преимущественно верхнегрудной отдел, воротниковая область. Шея; при болях в груди - грудная клетка. Массаж межреберй включают при их болезненности [2].
Приемы: поглаживание, растирание, вибрация, при уменьшении боли тАУ разминание [2].
Выбирая последовательность охвата областей, начинать процедуру следует с менее болезненной области тела, чаще всего с руки - от кисти. Первые 1-2 процедуры проводят по щадящей методике без специального воздействия на нервные стволы, болевые точки, мышцы [2].
Со 2-3-й процедуры подключают специальное воздействие на нервные стволы, болевые точки, мышцы.
Болевые точки: места выхода больших затылочных нервов (их находят сзади на голове между средней линией, идущей от темени, и сосцевидным отростком за ушами) и малых затылочных нервов; околопозвоночные (паравертебральные); надключичная, подключичная; над остью и под остью лопатки, под лопаткой; по межреберьям; у мест прикрепления ребер к грудине, на передней поверхности грудной клетки, по ходу нервов по наружной поверхности руки от плеча до локтя, по задней поверхности предплечья, по внутренней поверхности руки [2].
Одновременно с воздействием на болевые точки постепенно усиливают воздействие на нервные стволы и мышцы надплечья. На дряблые мышцы руки воздействуют более энергично и интенсивно. Воздействуя на напряженные мышцы спины, применяют приемы, способствующие их расслаблению, снятию повышенного тонуса. Применяют все виды поглаживания, растирания, вибрации [3].
На задней поверхности шеи следует применять щадящую методику, Влне исправлятьВ» искривления позвоночника [3].
Длительность процедуры увеличивают постепенно от 15 до 30 мин. На курс - 10-15 процедур, ежедневно или через день. Для пожилых пациентов необходимо уменьшить интенсивность и продолжительность процедуры и проводить только через день [3].
Основываясь на выявленной гипермобильности шейного отдела позвоночника при данной патологии, авторы подчеркивают необходимость строгой дифференциации в методике массажа в зависимости от механизмов поражения позвоночного двигательного сегмента. При гйперкифозировании следует расслабить мышцы-сгибатели шеи и укрепить мышцы-разгибатели. При гиперлордозировании - расслабить мышцы-разгибатели шеи и укрепить мышцы-сгибатели [2].
В восстановительный период всем больным необходимо производить глубокий рефлекторно-мышечный массаж мышц шеи, надплечий и верхней части спины (мышцы трапециевидная, ромбовидная, поднимающая лопатку и др.) в положении пациента лежа на спине, массажист находится сзади пациента в его изголовье [3].
Массаж производится по методики приведенной в приложении 1 . До начала лечения, сразу после 1-й процедуры и на следующий день, а также перед 10-й процедурой, сразу после нее и на следующий день после окончания курса лечения производилась запись реограммы. На основании полученных данных реограммы головного мозга можно утверждать что, применение глубокого рефлекторно-мышечного массажа и растягивания мышц воротниковой зоны у больных с шейным радикулитом оказывает нормализующее влияние на кровоток в голове при его высоком исходном уровне [3].
1.2.4 Тракционное вытяжение
Тракционная терапия (вытяжение, экстензия, экстензионная терапия) является одним из основных методов лечения неврологических проявлений остеохондроза позвоночника. Патогенетическим методом лечения являются различные виды вытяжения позвоночника [4].
Л.Г.Ерохина, Б.С.Виленский, П.С.Кузнецов (1981) отмечают, что тракционная терапия (вытяжение позвоночника) при заболеваниях периферической нервной системы приобретает все большее значение. Экстензионная терапия является очень старым лечебным методом и в той или иной форме применялась за тысячилетия до нашей эры. Во многих медико-санитарных частях, больницах, специализированных стационарах организуются кабинеты для тракционной терапии, а в ряде лечебных учреждений строятся бассейны для подводного вытяжения. При этом далеко не всегда учитывается, что вытяжение эффективно только при начальных формах спондилогенных радикулитов и любые методы тракционной терапии (на специальных столах, на наклонной плоскости, подводное вытяжение) противопоказаны при выраженных дегенеративных изменениях позвоночника [25].
Применением тракционной терапии достигается:
В· разгрузка позвоночника,
В· снятие спазма паравертебральных мышц,
В· уменьшение мышечных контрактур,
В· снижение внутридискового давления,
В· нормализация внутридисковых взаимоотношений (устранение подвывиха в межпозвоночных суставах, увеличение диастаза между суставными поверхностями межпозвоночных суставов),
В· увеличение высоты межпозвонкового диска,
В· освобождение от сдавления нервных образований позвоночника.
Все это приводит к декомпрессии корешка и уменьшению отека и ликвидации патологической импульсации из ПДС.
Следует отметить, что тракция действует не прицельно на какой-то один сегмент, а на весь позвоночник сразу или на его большой участок.
Тракционное лечение назначают при подострой боли, на этапах стабилизации и регрессирования обострений.
Показаниями к тракционной терапии являются:
В· корешковые компрессии дисковой грыжей при отсутствии секвестрации;
В· кифо- и лордосколиозы;
В· начальные стадии шейных и поясничных прострелов при отсутствии миофасциальных триггерных пунктов в типичных зонах паравертебральной и экстравертебральной мускулатуры.
Противопоказаниями к тракции у больных остеохондрозом являются:
В· секвестрированные грыжи, особенно при сдавлении корешков конского хвоста (из-за возможного дальнейшего продвижения или выпадения грыжевого секвестра),
В· нестабильность позвоночника на одном или нескольких уровнях,
В· цервико- и люмбопериартроз, фиксированный гиперлордоз,
В· явления нейроостеофиброза или грубые мышечно-тонические синдромы,
В· сосудистые корешково-спинальные синдромы, (синдром шейной мигрени, синдром позвоночной артерии, цервикальная миелопатия и др.),
В· выраженные задние остеофиты,
В· грубый артроз фасеточных суставов,
В· остеопороз,
В· истинный спондилолистез (со спондилолизом),
В· сужение спинномозгового канала и аномалии развития позвоночника [26].
Тракционное лечение также противопоказано больным с IIБ - III стадиями гипертонической болезни, грубым варикозным расширением вен ног, выраженными дыхательными и сердечно-сосудистыми заболеваниями (например, выраженный венечный склероз), воспалительными и онкологическими процессами, ревматоидным артритом в позднейшей фазе, а также беременным женщинам, лицам пожилого возраста и лицам с выраженной слабостью [25].
Процедуры подводного вытяжения абсолютно противопоказаны при патологии внутренних органов, препятствующей активному применению физических методов лечения, при кожных заболеваниях, нарушении целости кожных покровов, патологических выделениях и при неумении плавать.
Относительным противопоказанием является выраженная сколиотическая деформация позвоночника.
Тщательный подбор позы позволяет проводить вытяжение даже больным с третьей-четвертой степенями сколиоза позвоночника [26].
Физиологическое обоснование.
Под понятием экстензионная терапия в медицине подразумевают метод лечения, при котором механическим способом, путем растяжения вдоль продольной оси, стараются расставить, удлинить данные части тела человека, особенно капсуло-связочный аппарат, который по одной или другой причине утратили свои нормальные анатомические соотношения и приблизились или разместились. Отсюда вытекает главная терапевтическая цель экстензионной терапии - уменьшить или устранить явления компрессии и раздражения нервных элементов и сосудов и связанные с этим боль, нарушенные циркуляцию и трофику, патологическое раздражение нейрорецепторного аппарата. В связи с поставленной целью, она может найти применение при фрактурах костей со смещением фрагментов, в размерах больше допустимых для образования нормальной костной мозоли. При различных порочных положениях тела, связанных с нарушением равновесия в мышечном тонусе; при ряде деформаций, связанных с рубцовыми изменениями мягких тканей; при деформациях, связанных с заболеваниями центральной и периферической нервной системы; при заболеваниях позвоночника, вследствие которых появляется симптоматический синдром радикулита [4].
Экстензионная терапия может быть направлена к отдельным небольшим частям скелета, например, к какой-нибудь фаланге пальца или к мышечно-связочно-суставному аппарату, к отдельным сегментам конечности и группе больших мышц и к такой сложной по своему устройству и очень важной в функциональном отношении мышечно-суставной системы, как, например, позвоночник [4].
В сущности, она представляет собой подвид механотерапии и относится к пассивной кинезотерапии.
Существует множество видов и методов лечения тракционной терапии: сухое вытяжение (аутотерапия, ручное вытяжение, гравитационное вытяжение), подводное (аутотракция, горизонтальное, вертикальное, полувертикальное и др.).
Назначение того или иного вида тракционного лечения зависит от диагноза, особенностей клинических проявлений заболевания, наличия сопутствующих заболеваний, возраста и т.д [4].
Наиболее часто применяется пульсирующее вытяжение, кресельное вытяжение и гравитационной вытяжение. Пульсирующее вытяжение действует по принципу медленного усиления и в обратном порядке - медленного снятия нагрузки. Продолжительность вытяжения около 20 минут. Средняя величина силы, с которой вытягивается позвоночник в поясничном отделе, составляет 15 - 20 кг [4].
Пульсирующее вытяжение ведет к увеличению межпозвоночного пространства и к ослаблению мышц, окружающих позвоночник.
Такой же эффект дает и кресельное вытяжение. Оно не требует дополнительной силы извне. Как правило, это вытяжение ведет к уменьшению болей и хорошо принимается большинством больных. Такое вытяжение можно применять независимо от возраста, поскольку оно не перегружает систему кровообращения [25].
Длительность вытяжения около 30 минут. Отрицательным моментом кресельного вытяжения является онемение ног из-за нажатия ремня, стабилизирующего голени.
При гравитационном вытяжении используют силу тяжести (гравитацию), включаемую туловищем в положении "вниз головой". Следует избегать применения вытяжения за нижние конечности. При такой форме вытяжения обычно раздражается седалищный нерв, а это усиливает боли. Чем больший угол наклона стола, тем большая сила действует вдоль продольной оси туловища. Вытяжение начинают использовать от угла наклона стола 30 градусов в течение 10 минут, постепенно увеличивают наклон до 50 - 60 градусов и выдерживают в течение 30 минут.
При шейном остеохондрозе вытяжение используют редко, поскольку оно не всегда легко переносится больным [25].
Перед назначением вытяжения шейного отдела позвоночника для уменьшения мышечного спазма назначается облучение воротниковой зоны шеи лампой соллюкс или электрогрелкой при температуре 37 - 40 в течение 10 - 15 мин.
Вертикальное вытяжение с помощью петли Глиссона: первую процедуру начинают с груза 0,5 кг, в течение 1й мин. тягу увеличивают до 1,5 кг, в последующие 2 мин. эта нагрузка остается стабильной. Снижение нагрузки также производят плавно, груз в течение последней мин. процедуры плавно уменьшают до 0,5 кг. Продолжительность последующих процедур увеличивают каждый раз на 1 мин., максимальный груз не должен превышать 5-6 кг, при этом сеанс с грузом 6 кг занимает 12 мин. Обязательно постепенное увеличение и уменьшение груза. В случае появления болей или головокружений вес груза плавно уменьшают, а в дальнейшем используют щадящую методику. Число сеансов от 6 до 15 раз [4,25].
Для больного со средними физическими данными максимальным является груз 10 - 12 кг, продолжительность вытяжения до 12 минут. Г. С. Юмашев, М. Е. Фурман (1973) предлагают следующую методику лечения:
| День | Груз (кг) | Время (мин) | День | Груз (кг) | Время (мин) |
| 1 - й | 2 | 3 | 7 - й | 9 | 8 |
| 2 - й | 3 | 5 | 8 - й | 10 | 10 |
| 3 - й | 4 | 7 | 9 - й | 9 | 9 |
| 4 - й | 5 | 7 | 10 - й | 8 | 6 |
| 5 - й | 6 | 7 | 11 - й | 7 | 6 |
| 6 - й | 7 | 7 | 12 - й | 5 | 3 |
Вытяжение верхних шейных позвонков (выше С4) проводится грузом не более 6 кг, а при вытяжении нижних шейных и верхнегрудных позвонков груз должен быть более 12 - 14 кг [25].
Безусловно, сила тракции должна зависеть от пола, возраста и физического развития пациента. Но главным критерием для подбора силы тракции должны быть ощущения больного, состояние его комфортности. Если у него усиливается боль во время первых двух сеансов, то от тракционного лечения нужно отказаться. Курс лечения состоит из 6-10 сеансов.
При благоприятном влиянии этого лечения на больного иногда целесообразно продлить его до полной ремиссии (до 15-20 сеансов) [25].
1.2.5 Ортопедическое лечение
В связи с патологической подвижностью позвонковых сегментов используется и специальный ватно-марлевый воротник Шанца. Приблизительно под углом 45 градусов (на соединение стены и потолка), измеряете расстояние от угла челюсти до середины ключицы, прибавляете один сантиметр. На материи откладываете в длину размер шеи, а в ширину - данное измеренное расстояние, прошиваете через 1,5 см и набиваете туго ватой. Пришиваются две завязки и надевают на шею. Его рекомендуется носить постоянно, в течение всего курса лечения. Таким образом, создается относительный покой для шейного отдела позвоночника и предотвращается микротравматизация пораженных сегментов. Уменьшается патологическая импульсация с шейного отдела позвоночника на плечевой пояс [5].
1.2.6 Применение лечебной физической культуры
Общие задачи ЛФК: укрепление всего организма, снижение патологической проприоцептивной импульсации с шейного отдела позвоночника на плечевой пояс и с плечевого пояса на шейный отдел, улучшение кровообращения в пораженном участке, уменьшение явлений ирритации [14].
Частные задачи ЛФК:
- при плечелопаточном периартрозе: уменьшение болей в плечевом суставе и верхней конечности, профилактика развития неврогенной контрактуры плечевого сустава, восстановление нормальной амплитуды движений в суставах;
- при заднем шейном симпатическом синдроме: профилактика вестибулярных нарушений;
- при дискогенной ишемической миелопатии: укрепление ослабленных мышц и борьба со спастическими проявлениями заболевания [14].
ЛГ назначают в остром периоде заболевания.
Общие задачи ЛГ в остром периоде: снижение патологической проприоцептивной импульсации с шейного отдела позвоночника на плечевой пояс и верхние конечности, с последних на шейный отдел. Улучшение условий кровообращения, снижение явлений ирритации в пораженных тканях, расположенных в межпозвонковом отверстии; повышение психоэмоционального тонуса больного [16].
Специальные задачи ЛГ в остром периоде: снижение болевого синдрома в плечевом суставе и верхней конечности, профилактика ригидности сустава; при синдроме позвоночной артерии - расслабление мышц шеи, плечевого пояса и верхних конечностей, улучшение координации движений и мышечно-суставного чувства [15].
Абсолютные противопоказания к назначению ЛГ: общее тяжелое состояние больного, обусловленное высокой температурой тела (выше 37,5 В°С); нарастание симптоматики (клинической и функциональной) нарушения мозговогокровообращения; стойкий болевой синдром; компрессионный синдром, при котором требуется хирургическое вмешательство [15].
В занятия включают физические упражнения для мелких и средних мышечных групп и суставов, упражнения на расслабление мышц плечевого пояса и верхних конечностей, маховые движения верхней конечностью. Все упражнения выполняют из исходных положений лежа и сидя на стуле [14].
Общие задачи ЛГ в подострый период: улучшение висцеральной регуляции; адаптация всех систем организма к возрастающей физической нагрузке.
Специальные задачи ЛГ в подострый период: увеличение амплитуды движений в суставах пораженной конечности; повышение устойчивости вестибулярного аппарата к физическим нагрузкам.
Для решения этих задач применяются различные формы и средства ЛФК, которые при остеохондрозе позвоночника являются патогенетическим фактором терапии. В основе двигательного режима лежат два принципа: обеспечение максимальной подвижности для стимуляции общей двигательной активности пациента; максимальное использование тех форм движений, которые препятствуют развитию патологических стереотипов [11].
Система аналитической гимнастики у пациентов с заболеванием позвоночника включает суставную гимнастику, целью которой является разработка движений (пассивных, активно-пассивных) в отдельных сегментах конечностей и позвоночника, воспитание активного расслабления и реципрокных сокращений мышц-антагонистов [11].
Все системы аналитической гимнастики включают четыре основных компонента. Приемы, направленные на расслабление отдельных мышечных групп; приемы, улучшающие подвижность в суставах; воспитание активного напряжения определенных мышц; формирование правильных координационных взаимоотношений мышц-антагонистов и целостных двигательных актов [
Вместе с этим смотрят:
РЖсторiя виникнення та розвитку масажу
Аборты
Аденовирусная инфекция
Азотные и кислородные ванны, нафталановая нефть
Акушерська операцiя - накладання акушерських щипцiв