Оказание первой доврачебной медицинской помощи
Первая доврачебная помощь представляет собой комплекс срочных мер, проводимых при травмах, ранениях или внезапных заболеваниях в целях устранения угрожающих жизни явлений, предотвращения возможных осложнений, облегчения страданий и подготовки пострадавшего к транспортировке в лечебное учреждение.
Первая доврачебная медицинская помощь является первым из трех этапов оказания помощи пострадавшим. При оказании первой доврачебной медицинской помощи необходимо, прежде всего, устранить воздействие на пострадавшего травмирующих и угрожающих его жизни факторов.
Многие люди погибли, или последствия травм для них осложнились, лить только по той причине, что им не была своевременно оказана первая доврачебная медицинская помощь другими участниками происшествия, а также людьми, по случаю оказавшихся рядом.
И не потому, что эти люди не хотели оказать помощь пострадавшим, а потому, что не знали и не умели такую помощь оказывать. Многие из них с ужасом смотрели как умирает близкий им человек и не могли ему ничем помочь из-за отсутствия самых элементарных, но очень необходимых знаний по оказанию первой помощи.
Все действия по оказанию первой доврачебной медицинской помощи должны выполняться предельно осторожно, чтобы не осложнить положение потерпевшего, не вызвать усиления его боли, избежать новых повреждений. Здесь следует руководствоваться принципом - определяя порядок помощи пострадавшему, исходить из самого худшего, что может быть в данной ситуации.
Даже в том случае, если у пострадавшего отсутствуют признаки жизни (сердцебиение, пульс, дыхание, реакция зрачков на свет), - первая доврачебная медицинская помощь должна оказываться вплоть до прибытия медицинских работников или доставки пострадавшего в ближайшее лечебное учреждение.
Отсутствие признаков жизни пострадавшего еще не говорит о факте его окончательной смерти.
Организм продолжает еще некоторое время жить и при правильно оказанной помощи его можно вернуть обратно в наш мир (не дать умереть окончательно).
Не следует забывать и то, что лица, оказывающие первую медицинскую помощь, могут ошибочно принять пострадавшего за мертвого в то время, как он еще живой, но имеет место резкое угнетение жизненных функций пострадавшего. Цена такой ошибки - жизнь.
Своевременно и в полном объеме оказанная первая доврачебная медицинская помощь позволяет спасти жизнь и служит профилактикой возможных осложнений, обеспечивает благоприятный прогноз в отношении восстановления нарушенных функций организма и работоспособности пострадавшего.
1. Остановка дыхания и сердечной деятельности
При несчастных случаях и внезапных заболеваниях иногда могут иметь место тяжелые, угрожающие жизни пострадавших состояния: остановка дыхания и сердечной деятельности (клиническая смерть). В таких случаях необходима немедленная (в течение первых 3тАФ5 мин) помощь пострадавшему для восстановления дыхания и сердечной деятельности (реанимация).
Искусственное дыхание. Производят при остановке или тяжелых расстройствах дыхания. При остановке сердца делают одновременно наружный массаж сердца (см. ниже).
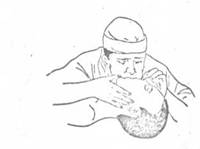
Прежде чем начать искусственное дыхание необходимо вытянуть язык пострадавшего очистить пальцем, платком и т. д, полость рта больного от слизи, пищевых масс, крови, земли и т. и,; не забыть вынуть изо рта искусственные зубы (съемные зубные протезы); расстегнуть ворот, пояс, верхнюю одежду, стесняющую дыхание. Все это нужно сделать быстро, не теряя ни одной секунды.
Способ изо рта в рот. Самый простой и лучший способ искусственного дыхания тАФ Влизо рта в ротВ» или Влизо рта в носВ». Пострадавшего укладывают на жесткую поверхность (стол, топчан, скамейка, пол) ни спину. Оказывающий помощь запрокидывает голову пострадавшего резко назад (под плечи подкладывают валик, сверток одежды, свернутое одеяло и т. п.) и удерживает ее в таком положении. Затем оказывающий помощь делает глубокий вдох, приближает свой рот ко рту пострадавшего и, плотно прижав свои губы (через марлю от бинта или индивидуального пакета) ко рту пострадавшего, вдувает набранный воздух в его легкие (рис. 1). Если имеется резиновая трубка или воздуховод, то вдувание воздуха производят через них. При вдувании воздуха через рот нос пострадавшего зажимают, чтобы вдуваемый воздух не выходил наружу. При вдувании воздуха в легкие пострадавшего наблюдается расширение его грудной клетки. После этого оказывающий помощь откидывается назад; в это время грудная клетка больного спадает тАФ наступает выдох. Такие вдувания воздуха производят от 14 до 20 раз в минуту.
Искусственное дыхание нужно проводить, точно выполняя все описанные приемы, настойчиво и долго (иногда несколько часов), до появления самостоятельного и правильного дыхания пострадавшего.
Ручные способы искусственного дыхания менее эффективны, но могут быть также применены.
Способ Говарда. Пострадавшего укладывают на спину, под которую подкладывается валик. Руки пострадавшего запрокидывают назад и кверху, голову поворачивают на бок. Оказывающий помощь становится на колени над тазом и бедрами больного, кладет ладони на нижние ребра по обе стороны от мечевидного отростка. Затем он наклоняется вперед и с помощью ладоней давит своей массой на грудную клетку пострадавшего в течение 2тАФ3 с (выдох). Затем давление на грудную клетку сразу прекращают, грудная клетка пострадавшего расширяется наступает вдох.
Способ Сильвестра. Больной лежит на спине, под которую на уровне углов лопаток подкладывают валик так, чтобы голова была несколько запрокинута назад. Оказывающий помощь становится на колени позади головы больного, захватывает его предплечья у локтевого сгиба, отводит их за голову тАФ происходит вдох, затем, руки пострадавшего, согнутые в локтях, прижимают к грудной клетке с боков тАФ происходит выдох. Такие движения производят 12тАФ14 раз в минуту.
Способ Сильвестра нельзя применять при повреждениях верхних конечностей.
Способ Шефера. Пострадавшего кладут животом вниз, а голову повертывают набок. Оказывающий помощь становится на колени лицом к голове пострадавшего, кладет ладони выпрямленных рук на нижние ребра пострадавшего и, наклоняясь корпусом вперед, нажимает на ребра тАФ происходит выдох. Затем, откидываясь назад и не отнимая рук прекращает нажимать на ребра - грудная клетка расправляется, что способствует вдоху.
Способы Сильпестра, Шефера и Говарда нельзя применять при повреждениях грудной клетки.
Массаж сердца (наружный) производят (одновременно с искусственным дыханием) немедленно при остановке сердца.
Пострадавшего укладывают на спину на твердую поверхность (пол, стол и т. п.). Оказывающий помощь становится (если пострадавший находится на полу) на колени слева от пострадавшего и кладет обе ладони (одну поверх другой) на нижнюю треть грудины.
Массаж заключается в ритмичном сжимании сердца между грудиной и позвоночником. Для этого ладонями (быстрыми толчками тАФ 60тАФ80 раз в минуту) нажимают на грудину. После каждого надавливания руки отнимают от грудной клетки, затем снова нажимают на грудину и т. д.
После наружного массажа сердца его деятельность восстанавливается, синюшность и бледность кожных покровов исчезают, появляются сердцебиение и пульс на крупных артериях (сонных, артериях на шее, бедренных артериях), зрачки суживаются.
2. Утопление
Кожа утонувших после извлечения из воды может быть бледной (в дыхательных путях жидкости нет) или синюшной (в дыхательных путях имеется жидкость). В последнем случае изо рта и носа утонувших выделяется много воды или пенистой жидкости.
Первая помощь должна быть оказана незамедлительно и быстро. Сначала необходимо освободить дыхательные пути от воды. Для этого оказывающий помощь кладет пострадавшего на свое колено лицом вниз и толчкообразно нажимает на нижние ребра, в результате чего вода вытекает через рот и нос. После этого утонувшего поворачивают лицом вверх, быстро очищают полость рта и носа от слизи, ила, песка. Все эти приемы нужно выполнить за 0,5тАФ1 мин. После этого немедленно приступают к искусственному дыханию, а при остановке сердца (нет пульса, сердцебиения) одновременно к наружному массажу сердца. Пострадавшего постепенно согревают, растирают кожные покровы, массируют по направлению к сердцу верхние и нижниеконечности, укрывают сухими одеялами,
После восстановления правильного дыхания и сердечной деятельности пострадавшего на носилках перевозят в ближайшее лечебное учреждение.
3. Ранения и кровотечения
Раны бывают поверхностными, когда повреждаются только кожа или слизистая оболочка, и глубокими. Глубокие ранения могут проникать в полости (грудную, брюшную и т. п.) и сопровождаться повреждениями внутренних органов.
В зависимости от ранящего орудия и характера повреждения ткани различают резаные, рубленые, рваные, колотые, ушибленные, укушенные раны. Особый вид представляют огнестрельные ранения; они бывают сквозными (имеются входное и выходное отверстия) и слепыми (пуля или осколок застревают в тканях).
Признаки. Всякое ранение сопровождается болью. Степень и характер болевых ощущений зависят от величины, характера и места ранения. Иногда боли бывают настолько сильными, что вызывают тяжелое состояние пострадавшего (шок).
Важнейшим признаком ранения является кровотечение; сила и характер кровотечения зависят от вида поврежденных кровеносных сосудов.
Первая помощь при ранениях состоит:
1) в остановке кровотечения;
2) в защите раны от вторичного загрязнения.
3.1 Остановка кровотечения
Различают артериальное, венозное, капиллярное и паренхиматозное кровотечение. Артериальное кровотечение наиболее опасно; кровь алого цвета вытекает из раны сильной струей толчками. При венозном кровотечении кровь темно-красного цвета, течет, из раны непрерывно, медленно. Когда повреждаются мелкие сосуды (капилляры), кровь сочится из всей поверхности раны. Паренхиматозное кровотечение бывает при повреждениях таких органов как печень, селезенка и т. п.
Принаружном кровотечении кровь выделяется наружу через рану кожи или слизистой оболочки, а при внутреннем кровотечении тАФ изливается в полости и ткани. При ранениях главная задача состоит в том, чтобы как можно быстрее, хотя бы временно, остановить кровотечение.
При кровотечениях из мелких сосудов (капилляров, небольших вен) достаточно наложить на рану давящую повязку и поднять вверх поврежденную конечность. Хорошее кровоостанавливающее действие оказывает наложение на рану биологического антисептического тампона (БАТ). Перед наложением давящей повязки кожу вокруг раны смазывают йодной настойкой, накладывают марлюи вату (индивидуальный пакет) и туго прибинтовывают. Давящую повязку нельзя накладывать, если в ране имеется инородное тело (осколок стекла, металла и т. п.)
Для временной остановки артериального кровотечения применяют прижатие артерии к кости выше места ранения. Этим приемом пользуются при остановке кровотечения наложением жгута. Прижатие кровеносного сосуда производят обычно в тех местах, где он расположеннеглубоко. Прижимать артерию к кости следует не одним, а несколькими пальцами одной или обеих рук, а иногда даже кулаком.
При кровотечении из височной области височную артерию прижимают впереди мочки уха к скуловой кости; при кровотечении изран волосистой части головы, лица и языка прижимают общую сонную артерию по переднему краю грудино-ключичнососковой линии к поперечному отростку IV, шейного позвонка; при кровотечении из области плеча подключичную артерию прижимают к плечевой кости, а при кровотечении из области бедра, голени бедренную артерию прижимают в паховой складке к лобковой кости.
Для временной остановки кровотечения можно с успехом применить способ резкого сгибания конечности в локтевом суставе при ранениях предплечья и в коленном суставе при ранениях голени и стопы. При этом в локтевую или подколенную ямку надо положить валик из марли, ваты и т. п. Этот способ приходится применять до наложения жгута, резинового бинта.
Самый надежный способ временной остановкиартериального кровотечении из поврежденных конечностей тАФ наложение кровоостанавливающего жгута или бинта, т, е, круговое перетягивание конечности выше места ранения. Дли этой цели можно использовать жгут-закрутку, резиновую трубку, ремень, полотенце, платок, но не веревку.
Резиновый жгут накладывают на конечность поверх прокладки (полотенце, несколько слоев бинта, ваты, одежда). Конечность приподнимают, жгут растягивают и делают 2тАФ3 оборота вокруг конечности. Концы жгута закрепляют с помощью цепочки и крючка, а при их отсутствии тАФ завязывают узлом. При правильном наложении жгута пульс ниже места ранения исчезает.
Жгут накладывается только при сильном артериальном кровотечении, которое нельзя остановить другим способом. Нельзя накладывать жгут на обнаженную кожу.
Накладывать жгут следует несколько выше места ранения. Жгут на конечности может находиться не более 1,5тАФ2 ч, а в зимнее время тАФ не более 1 ч.
При длительной транспортировке жгут снимают каждые 1 тАФ 1,5 ч на 3тАФ5 минут и в это время производят пальцевое прижатие артерии, затем сном накладывают жгут; несколько отступив от прежнего места наложения. Во время продолжительной транспортировки такую манипуляцию приходится повторять.
При отсутствии жгута накладывают закрутку. Платок или другой перетягивающий материал слабо завязывают. В петлю вставляют деревянную палочку и закручивают. Под закрутку подкладывают бинт, чтобы не защемить кожу. Каждые полчаса закрутку снимают на 1тАФ2 мин, и в это время прижимают артерию пальцами. После наложения кровоостанавливающего жгута или закрутки необходимо как можно быстрее доставить пострадавшего в медицинское учреждение.
3.2 Защита раны от вторичного загрязнения (инфекции)
Поврежденную часть тела обнажают. При этом с пострадавшего осторожно и по возможности безболезненно снимают одежду или обувь, а если это затруднительно, то разрезают их по швам. Перед наложением повязки очищают кожу вокруг раны 0,5%-ным раствором нашатырного спирта, спиртом или водкой и смазывают кожу йодной настойкой. Если имеется возможность, то рану присыпают порошком пенициллина. Инородные тела из раны нельзя извлекать, так как можно вызвать кровотечение. Небольшие ранки (ссадины, царапины) можно смазать йодом или спиртом по всей поверхности и наложить полоски липкого пластыря, смазать коллодием или нанести каплю клея БФ-6. Большие раны надо закрыть повязками.
Для наложения на рану повязки проще всего использовать так называемый Влиндивидуальный пакетВ». В индивидуальном пакете имеется бинт с двумя ватно-марлевыми подушечками. Бинт и ватно-марлевые подушечки находятся в пергаментной бумаге, в прорезиненном чехле и матерчатой оболочке. Одна из подушечек пришита к бинту, другую, можно свободно передвигать на бинте.
При покрытии оболочки и чехла пакета вынимают булавку, разворачивают пергаментную бумагу и достают подушечки, не касаясь поверхности (наружная сторона повязки подшита красной питью), накладываемой на рану. Если имеется сквозное ранение, то одну подушечку накладывают на входное отверстие, другую тАУ на выходное. Вели же имеется одна рана, то ее закрывают обеими подушечкам. Затем подушечки закрепляют на ране марлевым бинтом; конец бинта закрепляют булавкой.
Если нет индивидуального пакета, на рану кладут несколько стерильных (обеззараженных) марлевых салфеток, покрывают слоем ваты и накладывают бинтовую повязку.
Травматические ампутации (отрывы конечностей, частей конечностей, пальцев). При несчастных случаях возможны полные или неполные, отрывы частей конечности, чаще всего пальцев или их фаланг. В этих случаях поступают так же, как и при других ранениях, т. е. останавливают кровотечение (см. выше) и накладывают повязку. Если происходят неполные отрывы части конечности (оторванная часть висит на кожном или кожно-мышечном лоскуте), то ее следует бережно завернуть в стерильный материал и при возможности положить на нее холод. Если имеется полный отрыв части конечности, то и в этих случаях после временной остановки кровотечения и наложения на рану повязки оторванную часть нужно сохранить, завернув в стерильный материал. В этом и другом случае пострадавшего необходимо срочно доставить в медицинское учреждение, где хирургическим вмешательством можно попытаться восстановить целостность конечности.
При обширных ранениях, чтобы предупредить развитие инфекции, рекомендуется дать пострадавшему внутрь 1тАФ2 таблетки антибиотика (пенициллин, биомицин), а также обязательно наложить на поврежденную конечность транспортную шину.
При любом ранении пострадавшему необходимо ввести противостолбнячную сыворотку.
4. Ушибы, растяжения и разрывы связок
Ушибы возникают при падении или при ударе о твердый предмет. Обычно повреждаются мягкие ткани и мелкие кровеносные сосуды, но возможны повреждения внутренних органов: при ушибах живота тАФ повреждения органов брюшной полости (кишечник, печень, селезенка и т. п.); при ушибах груди тАФ травма легкого, при ушибах головы тАФ повреждения головного мозга и т. д. Чаще всего происходит ушибы головы и конечностей.
Признаки ушиба мягких тканей: несильные боли в области ушиба, небольшая или более распространенная, разлитая припухлость тАФ кровоизлияние, движении ушибленной части тела ограничены и болезненны.
При ушибах живота с повреждением органов брюшной полости бывают сильные боли, рвота; при повреждении печени, селезенки появляются признаки внутреннего кровотечения (бледность кожных покровов и слизистых оболочек, головокружение, потеря сознания, общая резко выраженная слабость, частый, малый пульс). При повреждении легкого возможно кровохаркание.
Первая помощь. При ушибах мягких тканей тАФ холод на место ушиба (полотенце, смоченное холодной водой; пузырь со льдом или снегом), давящая повязка на область кровоизлияния. Покой ушибленной части тела, ушибленной конечности придают возвышенное положение; например, верхнюю конечность подвешивают на косынке.
При ушибах живота и подозрениях на повреждение внутренних органов пострадавшего необходимо срочно отправить в медицинское учреждение. Запрещается давать пострадавшему воду и пищу.
При ушибах груди, сопровождающихся кровохарканием, требуется также направить пострадавшего в медицинский пункт.
Растяжения и разрывы связок чаще всего происходят в области голеностопного сустава; они возникают при резких, чрезмерных движениях в области суставов.
Признаки: 1) резкая, острая боль в месте прикрепления поврежденной связки и области суставов, 2) движения в области сустава ограничены и болезненны, 3) возможна припухлость в области сустава (кровоизлияние и полость сустава).
Первая помощь: холод на область повреждения и припухлости, давящая повязка; полный покой суставу тАФ наложение транспортной шины на конечность.
5. Вывихи и переломы
Вывихом называют ненормальное, стойкое смешение концов костей, образующих сустав. Вывихи могут происходить от резких, чрезмерных движений в суставе, падения с высоты на вытянутую конечность, в результате удара в область сустава и т. п. Наиболее чисты вывихи в плечевом, локтевом и тазобедренном суставе. Нередко вывихи сочетаются с переломами.
Признаки: 1) боли в области пострадавшего сустава; 2) утрата обычной нормальной подвижности в суставе (конечность при попытках двигать ею как бы пружинит); 3) вынужденное положение конечности; 4) изменение формы конечности в области сустава.
Первая помощь. Все вывихи подлежат срочному Влправлению в лечебных учреждениях (медицинских пунктах, поликлиниках, больницах). Перед направлением пострадавшего в лечебное учреждение на поврежденную конечность для обеспечения неподвижности накладывают транспортную шину или надежно фиксирующую бинтовую повязку. Для утоления болей можно дать пострадавшему таблетку анальгина.
Ни в коем случае не пытаться вправлять вывих!
Переломы костей тАФ нарушение целостности костей тАФ возникают обычно в результате травмы. Переломы бывают открытыми, когда в области перелома имеется открытая рана. При полных переломах отломки кости отделены друг от друга, при неполных бывают надломы, трещины.
Общие признаки: 1) боль самопроизвольная или возникающая при нагрузке на поврежденную кость; 2) боли при ощупывании области перелома; 3) невозможность (за редким исключением) движений в поврежденной области (конечностью); 4) изменение формы участка тела (конечности) в области перелома; 5) кровоподтеки; 6) ненормальная подвижность кости в области перелома.
Общее состояние пострадавшего зависит от характера перелома и может быть тяжелым (переломы костей черепа, таза, бедра и т, п.); нередко повышается температура.
Следует помнить, что некоторые из перечисленных признаков при некоторых переломах (неполных, трещинах, вколоченных и т. п.) могут отсутствовать, поэтому каждое подозрительное на перелом повреждение следует расценивать как перелом костей и оказать пострадавшему соответствующую помощь.
Первая помощь при переломах состоит в обеспечении полного покоя поврежденной части тела (конечности) и устранении подвижности костных отломков в месте перелома. Для этого необходимо иммобилизовать пострадавшую часть тела, т. е. сделать ее неподвижной, что достигается наложением удерживающей повязки или лучше всего транспортной шины. Стандартные готовые шины бывают металлическими тАФ сетчатыми или проволочными, иногда деревянными. Для транспортной иммобилизации лучше всего пользоваться готовыми стандартными шинами, при их отсутствии шины приходится изготовлять самим. Их можно сделать из любых материалов или предметов, которые можно найти на месте несчастного случая, - палки, доски, лубки, дранки, прутья, кора деревьев, картон, пучки соломы, лопаты и т. п. Все шины должны быть достаточной длины и достаточно прочными.
Шины лучше всего накладывать на обнаженную часть тела, однако при оказании первой помощи, особенно в условиях геологоразведочных работ, целесообразнее накладывать транспортные шины поверх одежды. Если шина накладывается на обнаженную часть тела, то ее нужно обернуть ватой, платком, особенно в местах, где она прилегает к костным выступам. Шина, обернутая ватой, должна быть плотно прилажена к поврежденной части тела, составляя с ней как бы одно целое. Это достигается применением марлевых бинтов, косынок, платков, полотенец, веревок и т.п.
Основное правило иммобилизации большинства переломов: наложенная транспортная шина должна захватывать не менее двух суставов (выше и ниже места перелома). Например, при переломах костей голени она должна захватывать коленный и голеностопный суставы; при переломах плечевой кости тАФ плечевой, локтевой и лучезапястный суставы; при переломах бедренной кости - тазобедренный, коленный и голеностопный суставы. Концы пальцев кисти или, стопы должны оставаться свободными.
Если на месте перелома имеется рана (открытый перелом), то места около раны смазывают йодной настойкой, на рану накладывают стерильную повязку (индивидуальный пакет) и затем прилаживают транспортную шину.
Только после наложения транспортных шин пострадавший с переломом костей может быть перевезен в медицинское учреждение, где ему будет оказана окончательная помощь.
Переломы ключицы. Они возникают от удара, при падении вперед или на вытянутую руку.
Признаки: ключица становится как бы короче, болезненность при ощупывании области перелома, под кожей можно прощупать (осторожно!) острые края костных отломков, плечо и вся рука опущены книзу, движения верхней конечности ограничены.
Первая помощь. Иммобилизация (исключение всяких движений) при переломах ключицы производится следующим образом:
1) в подмышечную впадину кладут большой ком плотно сжатой ваты;
2) руку сгибают в локте и плотно прибинтовывают к туловищу,
3) предплечье подвешивают на косынке. Можно применить так называемую повязку Дезо.
Переломы ребер. Возникают от непосредственного удара или сдавления грудной клетки. Чаще встречаются переломы в области 4тАФ10 ребер, при этом возможны повреждения внутренних органов (плевры, легких и т. п.).
Признаки. Резко выраженная боль в месте перелома, усиливающаяся при вдохе, кашле, чихании и движениях грудной клетки. Больные стараются дышать поверхностно, боятся кашлять. Если при переломах ребер повреждена плевра и легкое, под кожей скапливается воздух (подкожная эмфизема). В этих случаях при ощипывании под кожей ощущается потрескивание пузырьков воздуха. Иногда бывает кровохарканье.
Первая помощь при закрытых переломах ребер состоит в наложении тугой круговой повязки (из бинтов, полотенца или лейкопласта) на грудную клетку с целью ограничения дыхательных движений. Эту повязку накладывают на нижнюю половину грудной клетки. Для уменьшения болей можно дать пострадавшему таблетку кодеина или анальгина. Перевозить больного нужно в полусидячем положении. Переломы позвоночника. Переломы позвоночника становятся особенно опасными и тяжелыми, когда они сопровождаются повреждениями спинного мозга. Происходят эти переломы в результате падения с высоты, сдавливании тяжестью.
Признаки. Значительная болезненность в области остистых (выступающих сзади) отростков, резкая болезненность, а часто и невозможность движении в области позвоночника, может быть выпячивание (горб) в области остистых отростков.
Если при переломах сдавлен спинной мозг, то могут появиться параличи конечностей, потеря чувствительности тела ниже места перелома, расстройства функций тазовых органов (задержка мочи и кала).
Первая помощь. Прежде всего, при оказании первой помощи следует соблюдать особую осторожность при поднимании и переноске пострадавшего. Не допускать сгибания позвоночника (!), так как при этом может пострадать неповрежденный спинной мозг или сдавливание его может усилиться.
Самое важное обеспечить полную неподвижность позвоночника. Для этого пострадавшего укладывают на носилки с жестким ложем в положении на животе; под плечи и голову подкладывают валик. Укладывание на носилки производят следующим образом: пострадавшего осторожно поворачивают вниз животом, а затем 2тАФ3 человека одновременно приподнимают его и укладывают на носилки, не допуская ни малейшего сгибания позвоночника. На носилки кладут лист фанеры, деревянный щит, доски и т. п. В таком положении пострадавшего перевозят в медицинское учреждение.
Переломы костей таза. Возникают при сильном сдавливании таза, например, между стеной и движущимся транспортом, между буферами вагонов, при падении с высоты и т. п.
Переломы бывают самыми разнообразными и нередко сопровождаются повреждениями тазовых органов (мочевого пузыря, прямой кишки и мочеиспускательного канала).
Признаки. Пострадавший не может стоять, ходить, а лежа не может поднять вытянутую ногу; в области перелома появляется припухлость и значительная болезненность; бывают кровоизлияния в паховой области и промежности.
Пострадавшие обычно лежат в позе ВллягушкиВ», т. е. на спине с разведенными ногами, полусогнутыми в тазобедренном и коленном суставах. Переломы костей таза, особенно когда они сопровождаются повреждением внутренних органов, могут вызвать общее тяжелое состояние пострадавшего (шок).
Первая помощь. Пострадавшего укладывают лицом вверх па носилки с жестким ложем (доска, фанера, деревянный щит и т. п.). Ногам придают положение ВллягушкиВ», т. е. полусогнутое и слегка разведенное положение; для этого под колени подкладывают толстые валики (свернутые одеяла и т. п.). Широким полотенцем или простыней следует стянуть таз и верхние отделы бедер. Необходима срочная транспортировка в таком положении в медицинское учреждение.
Переломы костей верхней конечности. Переломы плечевой кости бывают в средней ее части, в верхнем или нижнем ее конце.
Признаки. При переломе верхнего конца - припухлость, болезненность. Если трудно распознать, то нужно считать повреждение переломом кости.
Переломы средней трети плеча: боль, болевые точки при ощупывании места перелома, невозможность движений конечности, искривление плеча и укорочение его. Ненормальная подвижность в области перелома (не воспроизводить искусственно!).
При переломах нижнего конца плечевой кости: большая припухлость и болезненность в области локтевого сустава, значительное ограничение движений в суставе.
Первая помощь при переломах плечевой кости заключается в обеспечении полной неподвижности поврежденной руки. Для этого накладывают готовые транспортные шины или шины, изготовленные из подручных материалов. Плечевой, локтевой и лучезапястный суставы должны быть неподвижны; пальцы кисти должны оставаться свободными. Рука должна быть отведена от груди в плечевом суставе и согнута в локте; ладонь тАФ обращена к животу; кисть несколько разгибают (к тылу), а пальцы оставляют полусогнутыми.
Шину накладывают в таком порядке: в подмышечную впадину вкладывают плотный ватный валик и укрепляют его бинтованием через здоровое надплечье.
Широкую и длинную (1 м) шину (проволочную, из толстого картона) накладывают, начиная от плечевого сустава здоровой руки, через спину и надлопаточную область, затем на задненаружную поверхность поврежденного плеча и предплечья до основания пальцев.
К верхнему концу шины прикрепляют два кусочка бинта, каждый длиной около 1 м. Эти бинты после наложения шины опускают впереди и позади здорового плечевого сустава и привязывают к нижнему концу шины. Руку подвешивают на косынке или прибинтовывают к туловищу.
Переломы костей предплечья происходят от непосредственного удара или падения на согнутую в локте или вытянутую руку. Переломы бывают в верхнем, среднем и нижнем отделах предплечья.
Признаки. При всех переломах костей предплечья отмечаются боль, болезненность при ощупывании места перелома, ограничение движений или полная невозможность двигать конечностью. При переломах в верхнем отделе тАФ значительная припухлость (кровоизлияние) в области локтевого сустава, при переломах в средней трети - искривление предплечья, а при ощупывании тАФ боль, хруст и ненормальная подвижность костей. При переломе в нижней трети (перелом лучевой кости в типичном месте у лучезапястного сустава) отмечается искривление в области лучезапястного сустава: кисть и прилегающий к ней конец предплечья как бы сдвинуты к тылу (штыкообразиое искривление).
Первая помощь. Руке придают такое же положение, как при переломе плечевой кости (см. выше). Шинупредварительно выстилают ватой или мягкой материей, придают ей форму желоба и изгибают под углом. Длина шины от верхней трети плеча до конца пальцев. Руку укладывают в шину; последняя должна располагаться по разгибательной поверхности конечности. Затем шины надежно прибинтовывают.
При переломах костей нижней трети предплечья шину длиной от локтевого сустава до концов пальцев накладывают в виде желоба на ладонную поверхность предплечья и кисти. Кистью пострадавший зажимает плотный ватно-марлевый ком.
Переломы пястных костей. Признаки: припухлость на тыловой части кисти и болезненность в области перелома, боль в месте перелома при сжимании кисти в кулак, а также при потягивании за соответствующий палец.
Переломы фаланг пальцев. Признаки: движения поврежденного пальца ограничены, припухлость и болезненность в месте перелома и при потягивании за палец.
Первая помощь. При переломах пястных костей и фаланг пальцев шины накладывают так же, как и при переломах в нижней трети предплечья (см. выше).
Переломы костей нижней конечности. Перелом бедренной кости относится ктяжелым повреждениям и нередко сопровождается тяжелым общим состоянием пострадавшего (шок).
Переломы в верхнем конце бедренной кости (шейки бедра) встречаются преимущественно у пожилых и старых людей. Чаше происходят переломы в среднем отделе бедренной кости. Бывают переломы и в нижнем отделе кости в области коленного сустава.
Признаки. При переломах бедренной кости наблюдаются: боли, изменение формы конечности (искривление), невозможность двигать конечностью и резкие боли при таких попытках. При переломах в верхнем отделе стопа и вся конечность бывают повернуты наружу. Искривление бедра бывает очень заметным при переломах и средней трети бедра. При переломах в области коленного сустава отмечается значительная припухлость и невозможность разгибании голени.
Первая помощь. При всех переломах бедренной кости очень важно придать всей ноге абсолютную неподвижность. Для этого пользуются различными (проволочными, деревянными и т. п.) прочными шинами. Одна шина (длинная) накладывается от подмышечной градины до края стопы, другая, более короткая, - от промежности до стопы. Длинную шину кладут по наружной поверхности туловища и ноги, короткую тАФ по внутренней поверхности ноги. Хорошо наложить и третью шину тАФ по задней поверхности ноги. Шины накладываются, не снимая одежды и обуви. Все шины нужно надежно прибинтовать (бинтами, ремнями и др.) к туловищу и поврежденной конечности. Если есть возможность, то шины выстилают мягким материалом, Па костные выступы (для предохранения от давления) можно положить вату. Если нет готовых стандартных или импровизированных шин (из подручных материалов) приходится прибинтовывать поврежденную ногу к здоровой.
Переломы костей голени. Признаки те же, что и при других переломах костей конечностей. Боль, болезненность в области перелома, изменение формы голени, невозможность пользоваться конечностью. Иногда острые отломки костей могут прорвать кожу, что опасно, так как возможно попадание инфекции.
Первая помощь: обеспечение полной неподвижности конечности. Для этого кладут шины (стандартные или импровизированные): одну шину кладут по внутренней поверхности конечности, другую тАФ по наружной поверхности конечности, начиная от верхней трети бедра до края стопы (с захватом коленного и голеностопного суставов). Нижние концы шин следует согнуть подковой для охвата через подошву стопы. Еще надежнее наложить заднюю шину до кончиков пальцев стопы.
Переломы лодыжек часто происходят при резком, чрезмерном подвертывании стопы наружу или внутрь. Ломается одна из лодыжек или обе.
Признаки. Боли, болезненность при ощупывании лодыжек, изменение формы голеностопного сустава и припухлость. Стопа смещается наружу или внутрь, невозможность ступить на ногу, боли при движениях в голеностопном суставе.
Первая помощь. Обеспечение неподвижности (иммобилизация) как при переломах костей голени.
Переломы костей стопы. Признаки те же, что и при переломах пястных костей. Кроме того, отек (припухлость) на тыле стопы, болезненность при ощупывании и при потягивании на соответствующий палец. Шину (лучше заднюю в виде желоба) сгибают по контуру конечности и накладывают от верхней трети голени, заходя за концы пальцев. Шину выстилают мягкой подкладкой.
Обеспечение неподвижности поврежденной части тела - основное правило оказания первой помощи при травмах вообще и при переломах костей в особенности. Транспортировка пострадавших допустима только после выполнения этого правила. Если пострадавший находится в тяжелом состоянии (травматический шок), то до вывода его из этого состояния транспортировка запрещается или, в крайнем случае, допустима с использованием воздушного транспорта. При невозможности транспортировки воздушным транспортом следует добиться медицинской помощи на месте несчастного случая. При удовлетворительном состоянии пострадавшего после наложения шин следует направить в медицинское учреждение. Для утоления болей следует дать таблетку анальгина. Можно дать горячий чай или глоток вина, если нет подозрений на повреждение органов живота.
6. Повреждение головы
Среди повреждений головы следует различать: повреждения мягких тканей головы, пов
Вместе с этим смотрят:
РЖнформацiйнiсть як фактор ризику. Операцiя "Паганель"
РЖонiзуюче випромiнювання та його вплив на органiзм
Аварii на хiмiчно небезпечних об'iктах
Анализ вредных и опасных факторов на примере деятельности реставраторов произведений Графики Всероссийского художественного научно-реставрационного центра имени академика И.Э. Грабаря
Анализ государственных нормативных требований охраны труда, установленных действующим законодательством